- Cum funcționează acoperirea universală a sănătății?
- Cum este organizat sistemul de furnizare și cum sunt plătiți furnizorii?
- Care sunt principalele strategii de asigurare a calității îngrijirii?
- Ce se face pentru a reduce disparitățile?
- Ce se face pentru a promova integrarea sistemului de furnizare și coordonarea îngrijirii?
- Care este stadiul dosarelor electronice de sănătate?
- Cum sunt conținute costurile?
- Ce inovații și reforme majore au fost introduse recent?
Cum funcționează acoperirea universală a sănătății?
China a realizat în mare parte acoperirea universală a asigurărilor în 2011 prin intermediul a trei programe de asigurări publice1:
- Asigurarea medicală de bază pentru angajații din mediul urban, obligatorie pentru rezidenții din mediul urban cu locuri de muncă formale, a fost lansată în 1998.
- Sistemul medical voluntar Newly Cooperative Medical Scheme a fost oferit rezidenților din mediul rural în 2003.
- Asigurarea medicală de bază voluntară pentru rezidenții din mediul urban a fost lansată în 2007 pentru a acoperi rezidenții din mediul urban fără locuri de muncă formale, inclusiv copiii, persoanele în vârstă și persoanele care desfășoară activități independente.
În 2016, guvernul central al Chinei, Consiliul de Stat, a anunțat că va fuziona Newly Cooperative Medical Scheme și Urban Resident Basic Medical Insurance pentru a extinde fondul de risc și a reduce costurile administrative.2 Această consolidare este încă în curs de desfășurare. Programul de asigurare publică combinat se numește acum Asigurarea medicală de bază pentru rezidenții din mediul urban și rural.
Pentru că China are o populație uriașă, acoperirea de asigurare a fost crescută treptat. În 2011, aproximativ 95 % din populația chineză era acoperită de una dintre cele trei asigurări medicale. Acoperirea de asigurare nu este obligatorie în China.
Rolul guvernului: Guvernul central al Chinei are responsabilitatea generală pentru legislația, politica și administrarea sănătății naționale. Acesta se ghidează după principiul conform căruia fiecare cetățean are dreptul de a beneficia de servicii medicale de bază. Guvernele locale – provincii, prefecturi, orașe, județe și orașe – sunt responsabile de organizarea și furnizarea acestor servicii.
Atât agențiile și autoritățile naționale, cât și cele locale din domeniul sănătății au responsabilități cuprinzătoare în ceea ce privește calitatea și siguranța sănătății, controlul costurilor, tarifele furnizorilor, tehnologia informației medicale, orientările clinice și echitatea în domeniul sănătății.
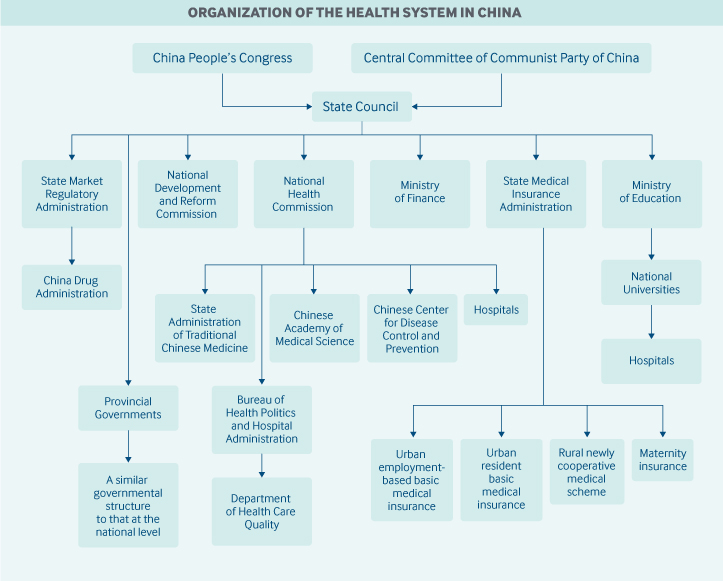
În martie 2018, Consiliul de Stat a reorganizat structura de sănătate a guvernului central. Responsabilitățile diferitelor agenții includ următoarele:
- Comisia Națională de Sănătate este principala agenție națională de sănătate. Comisia formulează politici naționale în domeniul sănătății; coordonează și avansează reforma medicală și a asistenței medicale; și supraveghează și administrează sănătatea publică, asistența medicală, intervenția în caz de urgență în domeniul sănătății și serviciile de planificare familială. Administrația de Stat a Medicinei Tradiționale Chineze este afiliată la agenție.
- Administrația de Stat a Asigurărilor Medicale supraveghează programele de asigurare medicală de bază, asigurarea medicală catastrofală, un program de asigurare de maternitate, stabilirea prețurilor produselor farmaceutice și a serviciilor de sănătate și un program de asistență financiară medicală.
- Consiliul Național al Poporului este responsabil de legislația în domeniul sănătății. Cu toate acestea, politicile și reformele majore în domeniul sănătății pot fi inițiate de Consiliul de Stat și de Comitetul Central al Partidului Comunist, iar acestea sunt, de asemenea, considerate legi.
- Comisia Națională pentru Dezvoltare și Reformă supraveghează planurile de infrastructură în domeniul sănătății și concurența între furnizorii de servicii medicale.
- Ministerul Finanțelor asigură finanțarea subvențiilor guvernamentale pentru sănătate, a contribuțiilor la asigurările de sănătate și a infrastructurii sistemului de sănătate.
- Administrația de Reglementare a Pieței de Stat, recent creată, include Administrația Chineză a Medicamentelor, care este responsabilă pentru aprobările și licențele de medicamente.
- Centrul Chinez pentru Controlul și Prevenirea Bolilor, deși nu este o agenție guvernamentală, este administrat de Comisia Națională de Sănătate.
- Academia Chineză de Științe Medicale, aflată în subordinea Comisiei Naționale de Sănătate, este centrul național de cercetare în domeniul sănătății.
Guvernele locale (ale prefecturilor, județelor și orașelor) pot avea propriile comisii, birouri sau departamente de sănătate. Centrele pentru controlul și prevenirea bolilor există, de asemenea, în zonele locale și sunt, de asemenea, administrate de comisii, birouri sau departamente de sănătate locale. La nivel național, Centrul pentru controlul și prevenirea bolilor din China oferă doar sprijin tehnic centrelor locale.
Rolul asigurărilor publice de sănătate: În 2018, China a cheltuit aproximativ 6,6 % din PIB pentru îngrijirea sănătății, ceea ce reprezintă 5 912 miliarde CNY (1 665 miliarde USD).3 Douăzeci și opt la sută au fost finanțate de guvernul central și de guvernele locale, 44 % au fost finanțate prin asigurări de sănătate finanțate din fonduri publice, asigurări de sănătate private sau donații sociale de sănătate, iar 28 % au fost plătite din buzunar.4
Asigurarea medicală de bază a angajaților din mediul urban este finanțată în principal din impozitele pe salarii ale angajaților și angajatorilor, cu o finanțare guvernamentală minimă. Participarea este obligatorie pentru lucrătorii din zonele urbane. În 2018, 316,8 milioane de persoane aveau o asigurare bazată pe angajați.5 Baza de impozitare a contribuției din impozitul pe salarii a angajaților este plafonată la 300% din salariul mediu local; salariile individuale care depășesc acest nivel nu sunt impozitate. În majoritatea provinciilor, ratele de impozitare individuală sunt de aproximativ 2 la sută. Ratele de impozitare pentru angajatori variază în funcție de provincie. Baza pentru contribuțiile angajatorului este suma salariilor angajaților. Membrii de familie ai lucrătorilor care nu au un loc de muncă nu sunt acoperiți.
Asigurarea medicală de bază pentru rezidenții din mediul rural acoperă rezidenții din mediul rural și urban, persoanele care desfășoară activități independente, copiii, studenții, adulții în vârstă și alții. Asigurarea este voluntară la nivel de gospodărie. În 2018, 897,4 milioane de persoane au fost acoperite în cadrul celor două scheme de asigurare (planul rural și planul pentru persoanele neangajate din mediul urban) care alcătuiesc acest program.
Asigurarea medicală de bază pentru rezidenții din mediul urban-rural este finanțată prin intermediul unor prime anuale fixe. Contribuțiile individuale la primele de asigurare sunt minime, iar subvențiile guvernamentale pentru primele de asigurare reprezintă cea mai mare parte a veniturilor asigurătorului. În regiunile în care economia este mai puțin dezvoltată, guvernul central oferă o cotă mult mai mare de subvenții decât guvernele provinciale și prefecturale. În provinciile mai dezvoltate, majoritatea subvențiilor sunt furnizate la nivel local (în principal de către guvernele provinciale).
Cei puțini rezidenți străini permanenți au dreptul la aceleași beneficii de acoperire ca și cetățenii. Imigranții nedocumentați și vizitatorii nu sunt acoperiți de asigurările de sănătate finanțate din fonduri publice.
Rolul asigurărilor private de sănătate: Achiziționată în primul rând de persoanele cu venituri mai mari și de angajatori pentru lucrătorii lor, asigurarea privată poate fi utilizată pentru a acoperi deductibilitățile, coplățile și alte tipuri de participare la costuri, precum și pentru a oferi acoperire pentru servicii costisitoare care nu sunt plătite de asigurarea publică.
Nu sunt disponibile statistici cu privire la procentul populației cu asigurare privată. Asigurarea privată de sănătate este furnizată în principal de companii de asigurări comerciale cu scop lucrativ.
Valoarea totală a primelor de asigurare privată de sănătate a crescut cu 28,9 la sută pe an între 2010 și 2015.6 În 2015, primele de asigurare privată de sănătate au reprezentat 5,9 la sută din totalul cheltuielilor de sănătate.7 Guvernul chinez încurajează dezvoltarea pieței de asigurări private, iar unele companii de asigurări străine au intrat recent pe piață.
Servicii acoperite: Pachetul de beneficii este adesea definit de către guvernele locale. Asigurarea medicală de bază finanțată din fonduri publice acoperă de obicei:
- îngrijiri spitalicești (provincii și orașe selectate)
- îngrijiri primare și de specialitate
- medicamente pe bază de rețetă
- îngrijiri de sănătate mintală
- fizioterapie
- îngrijiri de urgență
- medicină tradițională chineză.
Câteva servicii stomatologice (cum ar fi extracția dinților, dar nu și curățarea) și serviciile de optometrie sunt acoperite, dar majoritatea se plătesc din buzunar. Îngrijirea la domiciliu și îngrijirile de tip hospice nu sunt adesea nici ele incluse. Echipamentele medicale de folosință îndelungată, cum ar fi scaunele cu rotile și aparatele auditive, deseori nu sunt acoperite.
Serviciile preventive, cum ar fi imunizarea și depistarea bolilor, sunt incluse într-un pachet separat de beneficii de sănătate publică, finanțat de guvernul central și de cel local; fiecare rezident are dreptul la acestea fără coplăți sau deductibilități. Acoperirea este specifică fiecărei persoane; nu există aranjamente de beneficii pentru familii sau gospodării.
Asistența maternală este, de asemenea, acoperită de un program de asigurare separat; în prezent, acesta este în curs de fuziune în planul de asigurare medicală de bază.
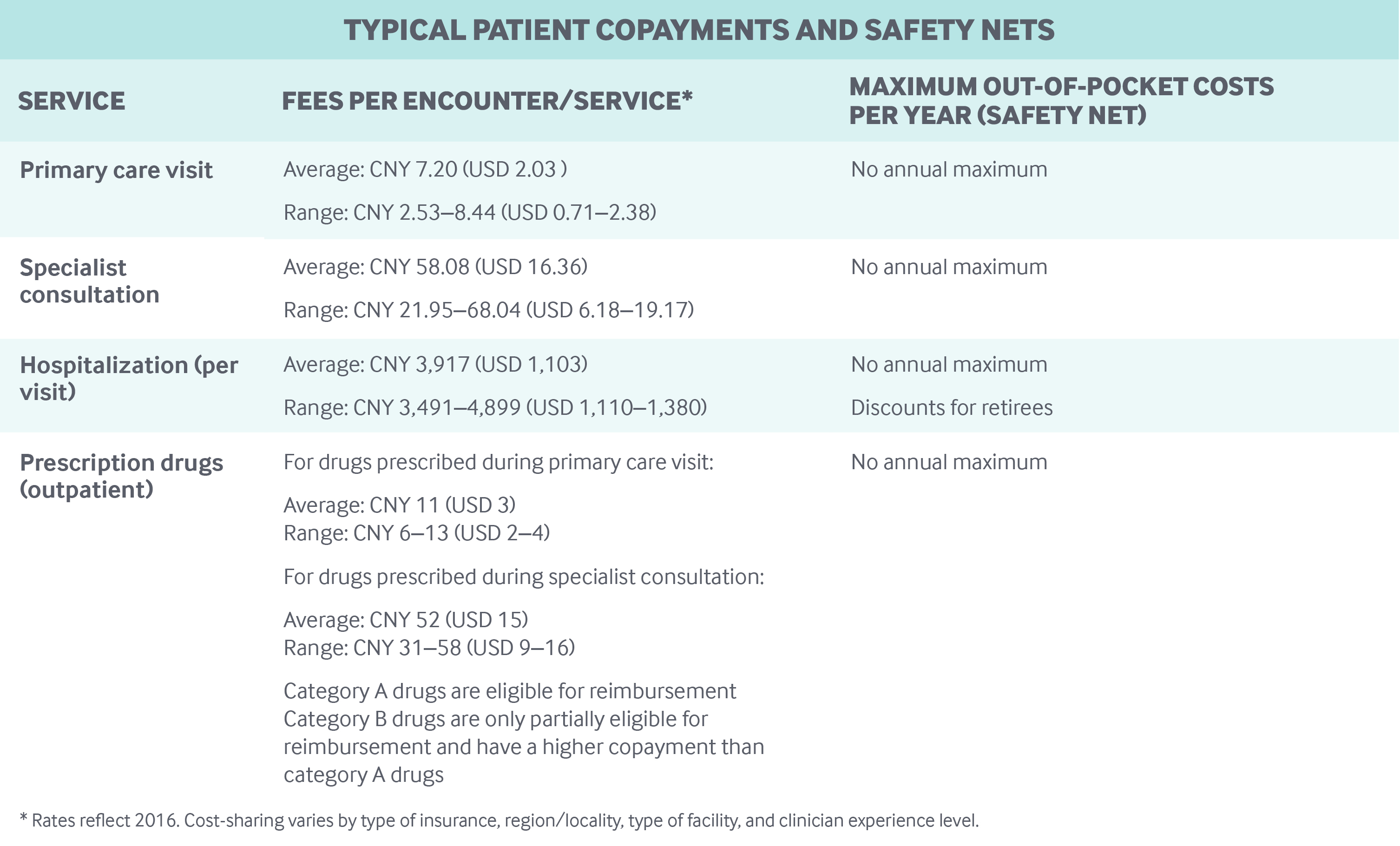
Participarea la costuri și cheltuielile din buzunar: Îngrijirile spitalicești și ambulatorii, inclusiv medicamentele eliberate pe bază de rețetă, sunt supuse unor deductibilități, coplăți și plafoane de rambursare diferite, în funcție de planul de asigurare, regiune, tipul de spital (comunitar, secundar sau terțiar) și alți factori:
- Coplățile pentru vizitele medicilor în ambulatoriu sunt adesea mici (CNY 5-10, sau 2-3 USD), deși medicii cu titluri de profesori au coplăți mult mai mari.
- Coplățile pentru medicamentele eliberate pe bază de rețetă variază; acestea au fost de aproximativ 50 la sută până la 80 la sută din costul medicamentului în Beijing în 2018, în funcție de tipul de spital.
- Coplățile pentru internările în spital sunt mult mai mari decât pentru serviciile în ambulatoriu.
Nu există plafoane anuale pentru cheltuielile din buzunar. În 2018, cheltuielile din buzunar pe cap de locuitor au fost de 1 186 CNY (262 USD) – reprezentând aproximativ 28% din totalul cheltuielilor de sănătate.8 Un procent destul de mare din cheltuielile din buzunar este pentru medicamentele eliberate pe bază de rețetă.
Programele de asigurări publice rambursează pacienții doar până la un anumit plafon, peste care rezidenții trebuie să acopere toate costurile din buzunar. Plafoanele de rambursare sunt semnificativ mai mici pentru îngrijirile ambulatorii decât pentru cele spitalicești. De exemplu, în 2018, plafonul pentru îngrijirea în ambulatoriu a fost de 3 000 CNY (845 USD) pentru rezidenții din Beijing în cadrul asigurării medicale de bază pentru rezidenții din mediul urban și rural. În comparație, plafonul pentru îngrijirile spitalicești a fost de 200.000 CNY (56.338 USD). Deductibilitățile anuale trebuie îndeplinite înainte de rambursări, iar deductibilitățile anuale diferite se pot aplica pentru îngrijirea ambulatorie și cea spitalicească.
Serviciile preventive, cum ar fi depistarea cancerului și vaccinarea împotriva gripei, sunt acoperite de un program separat de sănătate publică. Copiii și vârstnicii nu au nici o coplată pentru aceste servicii, dar ceilalți rezidenți trebuie să plătească 100 la sută din aceste servicii din buzunar.
Oamenii pot utiliza servicii de sănătate în afara rețelei (chiar și între provincii), dar acestea au coplăți mai mari.
Rețele de siguranță: Pentru persoanele care nu își pot permite să plătească primele individuale pentru asigurările de sănătate finanțate din fonduri publice sau care nu pot acoperi cheltuielile din buzunar, un program de asistență financiară medicală, finanțat de administrațiile locale și de donațiile sociale, servește drept plasă de siguranță atât în zonele urbane, cât și în cele rurale.
Programul de asistență financiară medicală acordă prioritate cheltuielilor de îngrijire catastrofală, cu o anumită acoperire a costurilor pentru serviciile de urgență și a altor cheltuieli. Fondurile sunt utilizate în principal pentru a plăti deductibilitățile individuale, coplățile și cheltuielile medicale care depășesc plafoanele anuale ale prestațiilor, precum și primele individuale pentru asigurările de sănătate finanțate din fonduri publice. În 2018, 76,7 milioane de persoane (aproximativ 5,5 % din populație) au primit un astfel de ajutor pentru înscrierea la o asigurare de sănătate, iar 53,6 milioane de persoane (3,8 % din populație) au primit fonduri pentru cheltuieli de sănătate directe.9
Cum este organizat sistemul de furnizare și cum sunt plătiți furnizorii?
Educația și forța de muncă a medicilor: Numărul de medici nu este reglementat la nivel național, iar guvernul încearcă să încurajeze mai multe persoane să termine facultatea de medicină. Toate școlile de medicină sunt publice. Taxele de școlarizare variază în funcție de regiune, de la 5.000 CNY (1.408 USD) la 10.000 CNY (2.816 USD) pe an. Taxele de școlarizare sunt puternic subvenționate de guvern.
Pentru a asigura o ofertă de furnizori de servicii medicale în zonele rurale sau îndepărtate, China renunță la taxele de școlarizare și reduce calificările de intrare pentru unii studenți la medicină. Studenții la medicină care urmează aceste programe de educație trebuie să lucreze în zonele rurale sau îndepărtate timp de cel puțin șase ani după absolvire.
Asistență medicală primară: Îngrijirea primară este furnizată în principal de:
- Medicii sătești și asistenții medicali comunitari în clinicile rurale
- Medicii generaliști (GP) sau medicii de familie în spitalele comunitare rurale și urbane
- Medicii profesioniști (medici și asistenți medicali) în spitalele secundare și terțiare.
În 2018, existau 506.003 unități publice de îngrijire primară și 437.636 de clinici sătești private. Medicii sătești, care nu sunt medici de familie licențiați, pot lucra doar în clinicile sătești. În 2018, existau 907 098 de medici și asistenți medicali sătești. Clinicile sătești din zonele rurale beneficiază de sprijin tehnic din partea spitalelor township.
Pacienții sunt încurajați să caute îngrijiri în clinicile sătești, spitalele township sau spitalele comunitare, deoarece participarea la costuri este mai mică în aceste locuri de îngrijire decât în spitalele secundare sau terțiare. Cu toate acestea, rezidenții pot alege să consulte un medic de familie într-un spital de nivel superior. Nu este necesară înscrierea în prealabil la un medic de familie și, în general, nu sunt necesare trimiteri pentru a consulta specialiști în ambulatoriu. Există puține localități care folosesc medicii de familie ca gatekeepers.
În 2018, China avea 308.740 de medici de familie licențiați și asistenți de medicină generală, reprezentând 8,6% din toți medicii licențiați și asistenții de medicină generală.10 Spre deosebire de medicii din sate și de asistenții medicali din clinicile sătești, medicii de familie rareori lucrează în cabinete individuale sau de grup; cei mai mulți sunt angajați de spitale și lucrează cu asistente medicale și clinicieni care nu sunt medici, care sunt, de asemenea, angajați ai spitalelor.
Asistentele medicale și clinicienii care nu sunt medici sunt uneori angajați ca manageri de îngrijire sau coordonatori pentru a ajuta medicii de familie în tratarea pacienților cu boli cronice sau cu nevoi complexe. Coordonarea îngrijirii nu este, în general, bine stimulată, deși este întotdeauna încurajată de autoritățile din domeniul sănătății.
Tarifele de tarife pentru asistența medicală primară în instituțiile de sănătate finanțate de guvern sunt reglementate de autoritățile locale de sănătate și de Birourile de prețuri la produsele de bază. Medicii de îngrijire primară din spitalele și clinicile publice nu pot factura peste tariful stabilit. Pentru a încuraja investițiile neguvernamentale în asistența medicală, China a început să permită clinicilor și spitalelor nepublice să factureze peste programul de onorarii în 2014.11
Medicii de la sate și asistenții medicali din clinicile de la sate obțin venituri prin rambursări pentru servicii clinice și servicii de sănătate publică, cum ar fi imunizările și depistarea bolilor cronice; sunt disponibile, de asemenea, subvenții guvernamentale. Veniturile variază substanțial în funcție de regiune. Medicii de familie din spitale primesc un salariu de bază împreună cu plăți bazate pe activitate, cum ar fi taxele de înregistrare a pacienților. Având în vedere că remunerarea în funcție de serviciu este încă mecanismul dominant de plată pentru spitale (a se vedea mai jos), medicii din spitale au stimulente financiare puternice pentru a induce cererea. Se estimează că salariile constituie doar un sfert din veniturile medicilor; se crede că restul provine din activitățile din cabinet. Nu sunt raportate statistici oficiale privind veniturile medicilor.
În 2018, 42% din cheltuielile în ambulatoriu și 28% din cheltuielile de spitalizare, în medie, au fost pentru medicamente prescrise furnizate pacienților în spitale.12
Îngrijiri de specialitate în ambulatoriu: Specialiștii din ambulatoriu sunt angajați de spitale și, de obicei, lucrează în spitale. Majoritatea specialiștilor practică într-un singur spital, deși practica în mai multe medii este introdusă și încurajată în China. Specialiștii primesc compensații sub forma unui salariu de bază plus plăți în funcție de activitate, cu bareme de onorarii stabilite de autoritățile locale de sănătate și de Birourile de prețuri la produse de bază.
Pacienții au posibilitatea de a alege un specialist prin intermediul spitalului lor. Specialiștii din ambulatoriu sunt plătiți pe bază de onorariu pentru servicii prin intermediul spitalelor în care lucrează, iar medicii specialiști din spitalele publice nu pot factura peste programul de onorarii.
Mecanisme administrative pentru plățile directe ale pacienților către furnizori: Pacienții plătesc deductibilități și coplăți către spitale pentru îngrijirea primară și vizitele la cabinetul medicilor specialiști, precum și pentru internările în spital la punctul de prestare a serviciilor. Spitalele facturează asiguratorii direct pentru restul plății acoperite în același timp, prin intermediul sistemelor electronice de facturare.
Îngrijiri după orele de program: Deoarece medicii din sat și lucrătorii din domeniul sănătății locuiesc adesea în aceeași comunitate cu pacienții, aceștia oferă în mod voluntar unele îngrijiri după orele de program, atunci când este necesar. În plus, spitalele orășenești din mediul rural și spitalele urbane secundare și terțiare au departamente de urgență (ED) în care sunt disponibili atât medici de îngrijire primară, cât și specialiști, ceea ce reduce la minimum nevoia de centre de îngrijire fără programare, după orele de program. În departamentele de urgență, nu este necesară triajul asistentelor medicale și există puține alte restricții, astfel încât oamenii pot intra pur și simplu și se pot înregistra pentru îngrijire în orice moment. Utilizarea serviciilor de urgență nu este substanțial mai scumpă decât îngrijirea obișnuită pentru pacienți.
Informațiile privind vizitele de urgență ale pacienților nu sunt trimise în mod obișnuit medicilor lor de îngrijire primară. Pacienții pot suna oricând la 120 sau 999 pentru servicii de ambulanță de urgență.
Spitalele: Spitalele pot fi publice sau private, nonprofit sau cu scop lucrativ. Cele mai multe spitale orășenești și spitale comunitare sunt publice, dar în zonele urbane există spitale secundare și terțiare atât publice, cât și private.
Spitalele orășenești rurale și spitalele comunitare urbane sunt adesea considerate unități de îngrijire primară, mai mult ca niște clinici sătești decât spitale propriu-zise.
În 2018, existau aproximativ 12.000 de spitale publice și 21.000 de spitale private (cu excepția spitalelor orășenești și a spitalelor comunitare), dintre care aproximativ 20.500 erau nonprofit și 12.600 erau cu scop lucrativ.13
Comisia Națională de Sănătate deține direct unele spitale din Beijing, iar universitățile naționale (administrate direct de Ministerul Educației) dețin, de asemenea, spitale afiliate. Agențiile guvernamentale locale de sănătate din fiecare provincie pot avea o structură similară și adesea dețin spitale provinciale.
Spitalele sunt plătite printr-o combinație de plăți din buzunar, compensații din partea asigurărilor de sănătate și, în cazul spitalelor publice, subvenții guvernamentale. Aceste subvenții au reprezentat 8,5 % din veniturile totale în 2018.14
Deși plata în funcție de serviciu este forma dominantă de plată a furnizorilor, plățile pe grupe legate de diagnostic (DRG), capitația și bugetele globale devin din ce în ce mai populare pentru îngrijirea pacienților internați în anumite zone. Plata în funcție de performanță este rară. Autoritățile sanitare locale stabilesc listele de tarife, iar salariile medicilor și alte plăți sunt incluse în rambursările spitalelor. Nu există alocații speciale pentru adoptarea de noi tehnologii.
Asistență medicală mentală: Diagnosticul, tratamentul și reabilitarea afecțiunilor de sănătate mintală sunt asigurate în spitale psihiatrice speciale și în departamentele de psihologie ale spitalelor terțiare. Pacienții cu afecțiuni ușoare sunt adesea tratați la domiciliu sau în clinicile comunitare; numai pacienții cu afecțiuni mintale grave sunt tratați în spitale de psihiatrie. Asistența de sănătate mintală nu este integrată cu asistența medicală primară.
Serviciile de sănătate mintală în regim ambulatoriu și spitalicesc sunt acoperite de ambele programe de asigurări publice de sănătate (Asigurarea medicală de bază pentru angajații din mediul urban și Asigurarea medicală de bază pentru rezidenții din mediul urban și rural). În 2018, au existat 42 de milioane de vizite ale pacienților cu probleme de sănătate mintală în spitalele speciale de psihiatrie; în medie, un psihiatru a tratat 4,7 pacienți pe zi.15
Îngrijiri pe termen lung și sprijin social: Îngrijirea pe termen lung și suporturile sociale nu fac parte din asigurarea publică de sănătate din China.
În conformitate cu tradiția chineză, îngrijirea pe termen lung este asigurată în principal de membrii familiei la domiciliu. Există foarte puțini furnizori oficiali de îngrijire pe termen lung, deși furnizorii privați (unii dintre ei entități internaționale) intră pe piață, cu servicii destinate familiilor din clasa de mijloc și celor bogate. Îngrijitorii familiali nu au dreptul la sprijin financiar sau la beneficii fiscale, iar asigurarea de îngrijire pe termen lung este practic inexistentă; cheltuielile pentru îngrijirea în cele câteva centre de îngrijire pe termen lung existente sunt plătite aproape în întregime din buzunar.
Guvernul a desemnat 15 orașe ca situri pilot pentru asigurarea de îngrijire pe termen lung, cu scopul de a dezvolta un cadru politic național formal până în 2020. Guvernele locale oferă adesea unele subvenții pentru unitățile de îngrijire pe termen lung.
În medie, condițiile din unitățile de îngrijire pe termen lung sunt slabe și există liste de așteptare lungi pentru înscrierea în unitățile de înaltă calitate. Facilitățile formale de îngrijire pe termen lung oferă, de obicei, servicii de menaj, mese și servicii de bază, cum ar fi transportul, dar foarte puține servicii de sănătate. Cu toate acestea, unele pot coordona asistența medicală cu spitalele locale din municipiu sau din comunitate.
Guvernele încurajează integrarea îngrijirii pe termen lung cu alte servicii de asistență medicală, în special cele finanțate prin investiții private. În 2016, existau 3,8 milioane de paturi pentru persoanele în vârstă și persoanele cu dizabilități.16
Există unele îngrijiri de tip hospice, dar, în mod normal, acestea nu sunt acoperite de asigurările de sănătate.17
Care sunt principalele strategii de asigurare a calității îngrijirii?
Departamentul pentru calitatea îngrijirii medicale, care se află în cadrul Biroului pentru politici de sănătate și administrație spitalicească și este supravegheat de Comisia Națională de Sănătate, este responsabil la nivel național pentru calitatea îngrijirii. Sondajul național privind serviciile de sănătate pentru pacienți și furnizori este efectuat o dată la cinci ani (ultimul a avut loc în 2018), iar după fiecare sondaj este publicat un raport care evidențiază datele privind anumiți indicatori de calitate. Programele de gestionare a bolilor cronice sunt incluse în Programul esențial de egalizare a sănătății publice și sunt gratuite pentru fiecare cetățean chinez.
Pentru a fi acreditate, spitalele trebuie să obțină o licență de la autoritatea sanitară locală. Medicii își obțin licențele de practică prin intermediul spitalelor; licențele sunt supuse reînnoirii. Autoritățile locale de sănătate sunt responsabile de recertificarea și revalidarea medicilor și de acreditarea spitalelor pentru a asigura competența. Mai multe clasamente naționale ale spitalelor sunt publicate de către terți, deși nu există stimulente financiare pentru ca spitalele să atingă obiectivele de calitate.18 Nu sunt puse la dispoziție informații publice despre medici individuali, cămine de bătrâni sau agenții de îngrijire la domiciliu.
În urma publicării de către fostul Minister al Sănătății a „Principiilor directoare temporare de gestionare a căilor clinice” în 2009, căile clinice sunt acum reglementate la nivel național și utilizate în mod similar cu ghidurile clinice din țările occidentale. Anterior, căile erau create la nivel de spital, mai degrabă decât la nivel național.
Ce se face pentru a reduce disparitățile?
Există încă disparități severe în ceea ce privește accesibilitatea și calitatea asistenței medicale, deși China a făcut îmbunătățiri semnificative în această privință în ultimul deceniu. Disparitățile legate de venituri în ceea ce privește accesul la asistența medicală erau deosebit de grave înainte de reforma sistemului de asigurări de sănătate de acum mai bine de 10 ani, deoarece majoritatea oamenilor nu aveau niciun fel de acoperire. În prezent, acoperirea sănătății prin intermediul asigurărilor finanțate din fonduri publice este aproape universală și există plase de siguranță pentru cei săraci (a se vedea mai sus). Ca urmare, disparitățile legate de venituri au fost reduse substanțial. Cu toate acestea, nu există o agenție de supraveghere care să monitorizeze sau să raporteze cu privire la disparitățile în materie de sănătate și nu există programe specifice pentru a reduce disparitățile pentru grupuri specifice.
Disparitățile rămase în ceea ce privește accesul se datorează în principal variației pachetelor de beneficii de asigurare care sunt stabilite la nivel local, factorilor urbani și rurali și inegalității veniturilor. Asigurarea medicală de bază pentru angajații din mediul urban oferă o participare la costuri mai mică decât asigurarea medicală de bază pentru rezidenții din mediul urban și rural. Subvențiile guvernamentale centrale și locale pentru asigurarea medicală de bază pentru rezidenții din mediul urban și rural au crescut în ultimii ani.
Majoritatea spitalelor bune (în special spitalele terțiare) cu profesioniști din domeniul sănătății mai bine calificați se află în zonele urbane. Medicii de la sate sunt adesea slab pregătiți. Pentru a contribui la reducerea decalajului dintre asistența medicală urbană și rurală, guvernul central și guvernele locale sponsorizează formarea medicilor din mediul rural în spitalele urbane și cer noilor absolvenți de medicină să lucreze ca rezidenți în unitățile sanitare rurale. Cu toate acestea, Anuarul statistic de sănătate din China arată că persistă disparități substanțiale.
Ce se face pentru a promova integrarea sistemului de furnizare și coordonarea îngrijirii?
Alianțele medicale ale grupurilor de spitale regionale (care includ adesea un spital terțiar și mai multe spitale secundare) și unitățile de îngrijire primară oferă îngrijire primară pentru pacienți. Obiectivele sunt de a reduce vizitele inutile la spitalele terțiare, de a reduce costurile asistenței medicale și de a îmbunătăți eficiența. În același timp, pacienții cu probleme grave de sănătate pot fi trimiși cu ușurință la spitale terțiare și mutați înapoi la unitățile de îngrijire primară după ce starea lor se îmbunătățește. Spitalele din cadrul unei alianțe medicale au în comun un sistem electronic de evidență a sănătății (EHR), iar rezultatele de laborator, imaginile radiologice și diagnosticele sunt ușor de obținut în cadrul alianței. Se speră că acest tip de coordonare a îngrijirii va satisface cererea de îngrijire a bolilor cronice, va îmbunătăți calitatea îngrijirii medicale și va limita costurile în creștere, dar rareori este utilizat în mod eficient.
Există trei modele principale de alianțe medicale.19 Spitalele din modelul Zhenjiang au un singur proprietar (de obicei, biroul local de sănătate). Cele din modelul Wuhan nu aparțin aceluiași proprietar, dar administrarea și finanțele sunt toate gestionate de un singur spital terțiar. Spitalele din modelul Shanghai au în comun doar managementul și competențele tehnice; proprietatea și responsabilitatea financiară sunt separate. Modelul Shanghai este dominant în China.
Care este stadiul dosarelor electronice de sănătate?
Chiar fiecare furnizor de servicii medicale și-a înființat propriul sistem EHR. În cadrul spitalelor, EHR-urile sunt, de asemenea, conectate la sistemele de asigurări de sănătate pentru plata cererilor de rambursare, cu identificatori unici ai pacientului (ID de asigurare sau ID de cetățenie). Cu toate acestea, sistemele EHR variază semnificativ în funcție de spital și, de obicei, nu sunt integrate sau interoperabile. Adesea, pacienții trebuie să aducă cu ei un dosar medical tipărit dacă doresc să consulte medici din spitale diferite. Chiar dacă spitalele aparțin aceluiași birou local de sănătate sau sunt afiliate la aceleași universități, pot fi folosite sisteme EHR diferite.
Pacienții nu folosesc, în general, sistemele EHR pentru a accesa informații, a programa întâlniri, a trimite mesaje securizate, a reumple rețete sau a accesa notițele medicilor. Nu există o strategie națională pentru stabilirea unor sisteme standardizate de EHR; cu toate acestea, unele regiuni se află în stadii preliminare de planificare pentru a stabili EHR regionale.
Cum sunt conținute costurile?
Cheltuielile cu sănătatea au crescut semnificativ în ultimele decenii din cauza reformei asigurărilor de sănătate, a îmbătrânirii populației, a dezvoltării economice și a progreselor tehnologice în domeniul sănătății. Cheltuielile de sănătate au crescut de la 584 CNY (164 USD) pe cap de locuitor în 2004 la 4.237 CNY (1.194 USD) în 2018.20
Reforma plății furnizorilor este o strategie cheie de limitare a costurilor. Înainte de introducerea în 2009 a DRG-urilor, a bugetelor globale și a capitației, plata în funcție de serviciu a fost principalul mecanism de plată, iar cererea indusă de consumatori și medici a crescut semnificativ costurile. Bugetele globale au fost utilizate în multe regiuni; acestea sunt relativ ușor de pus în aplicare de către autorități.
După cum s-a menționat mai sus, guvernul încurajează, de asemenea, utilizarea spitalelor comunitare și orășenești în detrimentul îngrijirii mai scumpe furnizate în spitalele terțiare. Spitalele concurează în funcție de calitate, de nivelul de tehnologie și de ratele de coplată.
În spitalele orășenești, comunitare și județene, în 2013 a fost introdusă o campanie de „zero majorări” pentru medicamentele eliberate pe bază de rețetă pentru a limita creșterea costurilor medicamentelor. Acest program a fost extins la spitalele secundare și terțiare din multe regiuni.
În plus, Comisia Națională pentru Dezvoltare și Reformă și Comisia Națională pentru Sănătate impun constrângeri stricte în ceea ce privește aprovizionarea cu noi clădiri de spital și paturi de spital și controlează, de asemenea, achiziționarea de echipamente de înaltă tehnologie, cum ar fi scanerele RMN.
Ce inovații și reforme majore au fost introduse recent?
În martie 2018, cel de-al 13-lea Congres Național al Poporului a dezvăluit un plan de restructurare a celui mai mare cabinet al său (Consiliul de Stat) pentru a îmbunătăți eficiența și serviciile publice (a se vedea mai sus).
.