Contexte : Les douleurs dorsales ont de nombreuses causes. En Allemagne, environ 70% des adultes ont au moins un épisode de mal de dos par an.
Méthodes : Cette revue est basée sur une recherche sélective de la littérature et sur la directive nationale allemande de gestion des maladies pour la lombalgie.
Résultats : Le médecin qui recueille les antécédents d’un patient souffrant de douleurs dorsales doit s’enquérir de la nature, de l’apparition, de l’évolution, de la localisation et de l’irradiation de la douleur, ainsi que de sa dépendance à l’activité physique et/ou au stress émotionnel. Dans le diagnostic différentiel, il faut exclure les déficits neurologiques et tout « signal d’alarme » suggérant des conditions dangereuses telles qu’une fracture vertébrale, une infection bactérienne et des tumeurs. Si aucune cause spécifique de la douleur ne peut être identifiée, aucune étude d’imagerie n’est indiquée lors de la présentation initiale. Le traitement de la lombalgie aiguë non spécifique se concentre sur le soulagement de la douleur et l’amélioration fonctionnelle. Une éducation et des conseils adéquats au patient sont essentiels. La thérapie par l’exercice n’est pas plus efficace que la poursuite des activités quotidiennes normales. La restriction de l’activité, y compris le repos au lit, n’est d’aucun bénéfice et ne fait que prolonger la récupération et la reprise de l’activité normale. Des tests diagnostiques supplémentaires sont indiqués en cas de suspicion de fracture, d’infection ou de tumeur.
Conclusion : Après avoir écarté les conditions dangereuses, la lombalgie peut être classée de manière pragmatique comme non spécifique ou spécifique. D’autres recherches sont nécessaires pour que l’évaluation diagnostique et le traitement individualisé de la lombalgie aiguë puissent être affinés.
![]()
![]()
La lombalgie n’est pas une maladie en soi, mais plutôt un symptôme aux causes multiples. Le terme « lombalgie » désigne une douleur ressentie près de la ligne médiane dans la région lombaire ou sacrée. Sa cause ne se situe pas nécessairement dans la colonne vertébrale, car elle peut également être due à une maladie abdominale ou pelvienne. Les médecins et les patients sont confrontés à une variété déconcertante d’options de traitement de la lombalgie. Selon le Conseil d’experts pour l’évaluation de l’évolution des soins de santé (Sachverständigenrat zur Begutachtung der Entwicklung im Gesundheitswesen) du ministère allemand de la Santé, la prise en charge de la lombalgie en Allemagne est actuellement caractérisée par un surtraitement, un sous-traitement et un mauvais traitement (1).
Objectifs d’apprentissage
Les lecteurs de cet article devraient devenir capables de
- comprendre que la lombalgie est un symptôme ayant de nombreuses causes, et entreprendre une évaluation diagnostique différentielle pratique ;
- connaître et appliquer les méthodes appropriées d’anamnèse, d’évaluation diagnostique et de traitement ;
- reconnaître et éviter les facteurs de risque précoces de chronification de la lombalgie.
Epidémiologie
La prévalence élevée de la lombalgie en Allemagne a été documentée dans les données épidémiologiques primaires de l’enquête fédérale sur la santé, de l’étude sur le mal de dos de Lübeck et d’une étude multicentrique de l’Association allemande de recherche sur le mal de dos (Deutscher Forschungsverbund Rückenschmerz, DFRS), entre autres sources. Elle varie de 30 à 70 % chez les adultes allemands (âgés de 18 à 74 ans) selon la période sur laquelle elle est déterminée (prévalence ponctuelle par rapport à la prévalence sur sept jours, trois mois et un an) (e1).
Le pronostic du mal de dos aigu est incertain. On présume généralement que la douleur se résorbe dans les six semaines dans environ la moitié des cas (2) et que 68-86% des personnes concernées reprennent le travail dans le mois qui suit (e2), mais il a également été rapporté que 62% des personnes concernées ont encore des douleurs 12 mois plus tard, et que 16% ne reprennent pas le travail dans les six mois. Les lombalgies récurrentes sont fréquentes (47-54%) (3), tout comme l’incapacité récurrente de travailler (33%) (e2). L’interprétation des données disponibles est encore compliquée par le fait qu’un tiers seulement des patients déclarent à leur soignant principal qu’ils n’ont jamais ou rarement eu mal au dos auparavant (4). Dans tous les cas, on ne peut clairement pas supposer que le premier épisode de mal de dos d’un patient sera aussi son dernier.
Définition et causes
La lombalgie (mal de dos lombaire) est définie comme une douleur dans le dos depuis le niveau de la côte la plus basse jusqu’au pli fessier, avec ou sans irradiation dans les jambes (5). Un épisode de lombalgie est dit aigu s’il est apparu pour la première fois dans la vie d’un patient, ou après un intervalle sans douleur d’au moins six mois, et ne dure pas plus de six semaines (6).
La lombalgie due à une maladie spécifique et grave est rare. De plus, les catégories de diagnostic de la lombalgie orientées vers la physiopathologie ne sont souvent pas reproductibles, et elles n’ont généralement pas d’implications claires pour le traitement. Par conséquent, dans la directive nationale allemande sur la prise en charge des maladies pour les lombalgies (6), les lombalgies sont classées de manière pragmatique comme non spécifiques ou spécifiques. Les classifications basées sur le traitement ou les classifications fonctionnelles-cognitives, bien qu’elles puissent sembler prometteuses, ont encore besoin d’être validées par une base de preuves adéquate (7-9). Le mal de dos est dit non spécifique lorsqu’il n’y a pas de relation causale claire entre les symptômes, les résultats physiques et les résultats d’imagerie. Les médecins doivent donc faire preuve de prudence avant de prescrire des tests diagnostiques et des traitements supplémentaires.
Dans la lombalgie spécifique, par définition, une relation patho-anatomique peut être démontrée entre la douleur et un ou plusieurs processus pathologiques, notamment la compression des structures neurales, l’inflammation articulaire et/ou l’instabilité d’un ou plusieurs segments de mouvement de la colonne vertébrale. Des investigations diagnostiques spécifiques et des traitements orientés vers la cause doivent être initiés.
Parmi tous les patients dont la lombalgie avait une cause spécifique et cliniquement pertinente, 4% ont été diagnostiqués avec une hernie discale, 3% avec une sténose spinale, et 2% avec un spondylolisthésis. Environ 1 à 4 % des patients présentaient une fracture du corps vertébral lors de leur examen primaire ; 0,7 % avaient une tumeur (primaire ou métastatique), 0,2 % une spondylarthrite ankylosante et 0,01 % une spondylodiscite (10).
Dans l’ensemble, 15 % de tous les cas de lombalgie présentaient des résultats pathologiques. Il s’ensuit que quelque 80 à 90 % des cas de lombalgie sont non spécifiques, c’est-à-dire qu’ils n’ont pas de corrélation patho-anatomique claire (11).
La lombalgie est souvent causée par des perturbations fonctionnelles non pathologiques qui sont mieux détectées par l’examen physique et ne peuvent pas être démontrées de manière adéquate par des études d’imagerie, en particulier les suivantes :
- dysfonctionnement segmentaire (par ex, « blocages » ),
- syndrome de l’articulation sacro-iliaque,
- altération de la statique rachidienne (par ex, hyperlordose ou redressement de la lordose lombaire normale),
- dysfonctionnement musculaire (par exemple, syndromes croisés de Janda, muscles raccourcis, points gâchettes),
- modifications des tissus conjonctifs (par exemple, gonflement, hypomobilité fasciale), et
- conditions systémiques (par exemple, incoordination, stabilisation profonde inadéquate ou hypermobilité constante).
Les méthodes actuelles de diagnostic différentiel ne permettent généralement pas de poser un diagnostic clair lorsque la lombalgie est d’origine musculaire ; cette situation est très fréquente. Les douleurs de ce type sont perçues différemment d’un patient à l’autre et sont associées à des symptômes et des signes variables. Des recherches supplémentaires sont nécessaires dans ce domaine (6). Il est également difficile de classer les changements dégénératifs spinaux de différents types qui sont maintenant révélés par des techniques avancées de neuro-imagerie chez 15-45% des patients souffrant de lombalgie (10, 13). Les changements dégénératifs font partie du vieillissement normal, mais ils doivent être considérés comme pathologiques s’ils impliquent une inflammation, par exemple une spondylarthrose activée. Le syndrome des facettes lombaires, une condition clinique familière, n’est pas une entité qui peut être définitivement diagnostiquée, bien qu’il existe une base de preuves pour son diagnostic et son traitement satisfaisant par infiltration d’anesthésique local (e3). Il en va de même pour la sténose du canal rachidien, une condition anatomique fréquemment révélée par l’IRM chez les personnes âgées, qui ne nécessite un traitement que s’il existe des symptômes et des signes typiques de la claudication intermittente neurogène et si d’autres entités importantes du diagnostic différentiel (maladie vasculaire périphérique, polyneuropathie) ont été écartées. eTableau 1 contient une liste de constatations physiques sans signification pathologique qui sont couramment observées chez les patients souffrant de lombalgie.
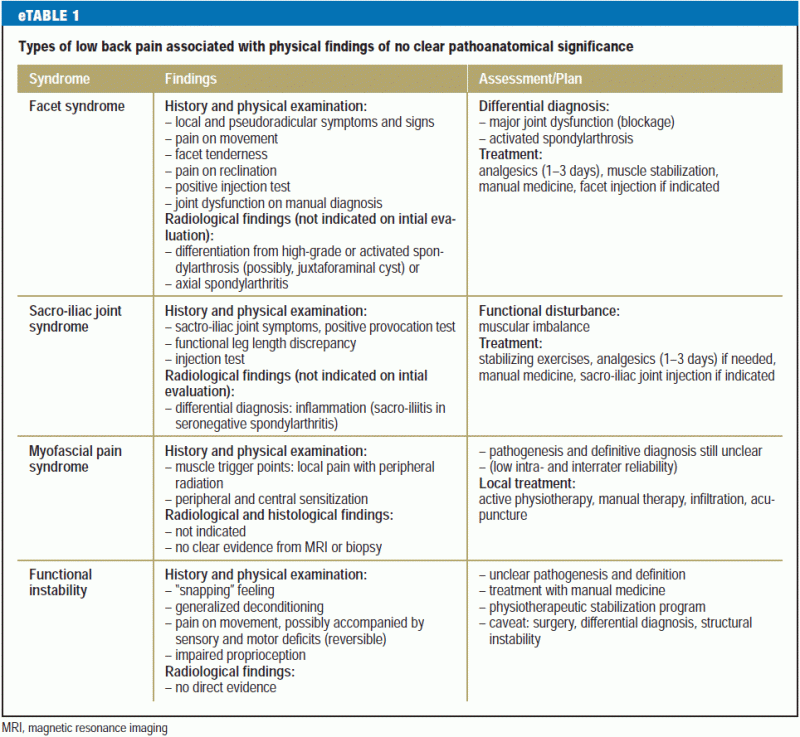
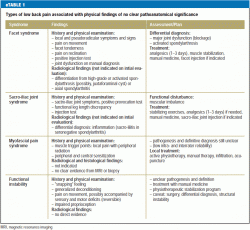
La lombalgie suit généralement une évolution chronique par poussées et rémissions, et son caractère varie souvent dans le temps. Elle est traditionnellement classée comme aiguë (durant jusqu’à 6 semaines), subaiguë (6-12 semaines), ou chronique (plus de 12 semaines) (6). Cependant, cette classification purement temporelle ne reflète souvent pas de manière adéquate le processus de chronification, très important du point de vue du pronostic, c’est-à-dire la transition de la douleur aiguë à la douleur chronique. La caractéristique typique de la chronification est la multidimensionnalité croissante de la douleur, impliquant une perte de mobilité, une restriction des fonctions, une perception et une humeur anormales, des schémas cognitifs défavorables, un comportement lié à la douleur et, sur le plan social, des perturbations des interactions sociales et des difficultés professionnelles (14).
L’échelle d’évaluation numérique (NRS) ou l’échelle visuelle analogique (VAS) sont recommandées comme moyen d’évaluer l’intensité subjective de la douleur, le long d’une échelle allant de « aucune » à « insupportable » (6).
Historique et évaluation diagnostique
Une histoire méticuleusement obtenue fournit généralement des informations importantes pour l’évaluation de l’expérience de la douleur dorsale. Le médecin doit s’enquérir de l’apparition et de l’évolution de la douleur, des épisodes douloureux antérieurs (le cas échéant), du site et de l’irradiation (le cas échéant) de la douleur, de sa qualité et de son intensité, de sa dépendance au repos et/ou à l’exercice, ainsi que des troubles du sommeil, de l’altération des activités de la vie quotidienne et de tout autre facteur de stress dans la vie personnelle ou professionnelle du patient. L’objectif primordial du traitement primaire de la lombalgie est le soulagement des symptômes, c’est-à-dire la réduction aiguë de la douleur, en prêtant simultanément attention aux éléments suivants :
- l’exclusion d’une maladie grave (« drapeaux rouges »),
- la détection d’indices pouvant suggérer un diagnostic spécifique, et
- la détection précoce de facteurs psychosociaux favorisant la chronification (« drapeaux jaunes ») (e3).
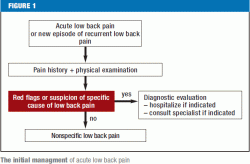
Les « drapeaux rouges » sont les caractéristiques cliniques actuelles et les maladies antérieures qui avertissent d’une possible cause spécifique qui peut entraîner de graves problèmes si elle n’est pas traitée immédiatement (6) (tableau 1).
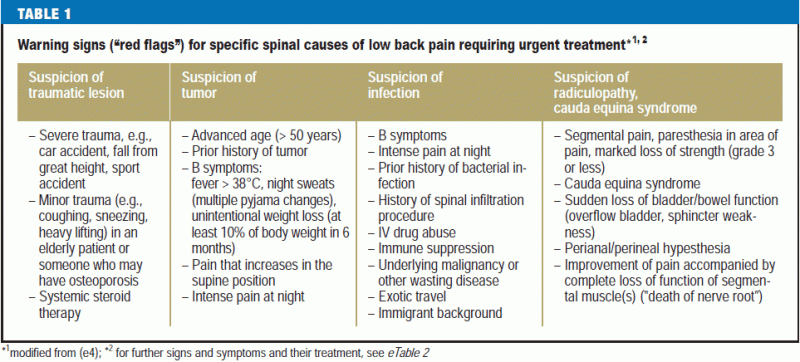
Des études récentes exigent que le médecin qui recherche des signaux d’alerte ait à l’esprit une liste de signaux d’alerte étroitement ciblée et spécifique, car il a été constaté qu’environ 80 % des patients présenteront au moins un signal d’alerte susceptible d’inciter à une investigation diagnostique supplémentaire (15) (eTableau 2). Les décisions concernant les mesures diagnostiques et thérapeutiques supplémentaires doivent dépendre de plusieurs caractéristiques combinées, plutôt que d’une seule caractéristique, et toujours à la lumière des constatations physiques (e5).
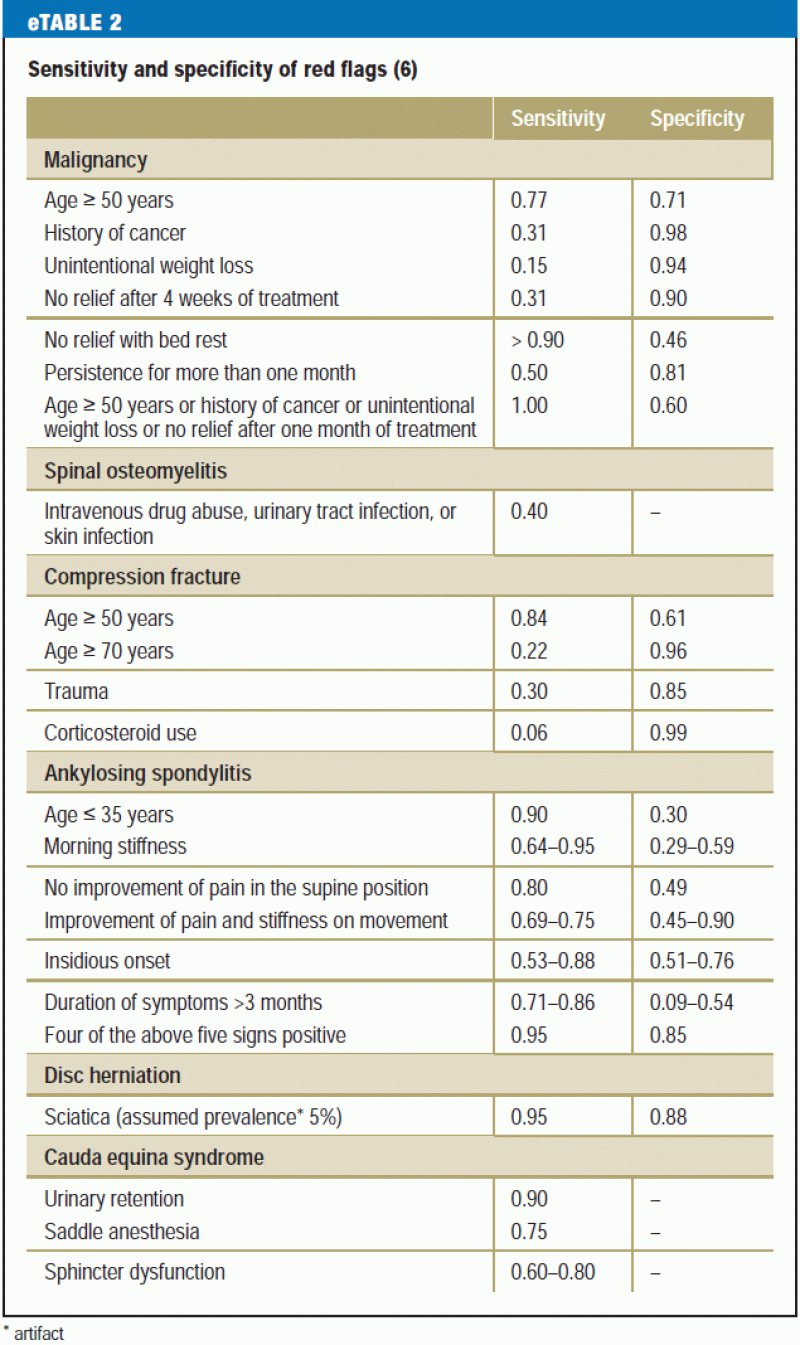
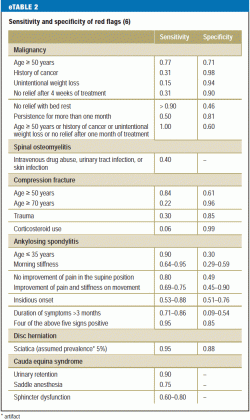
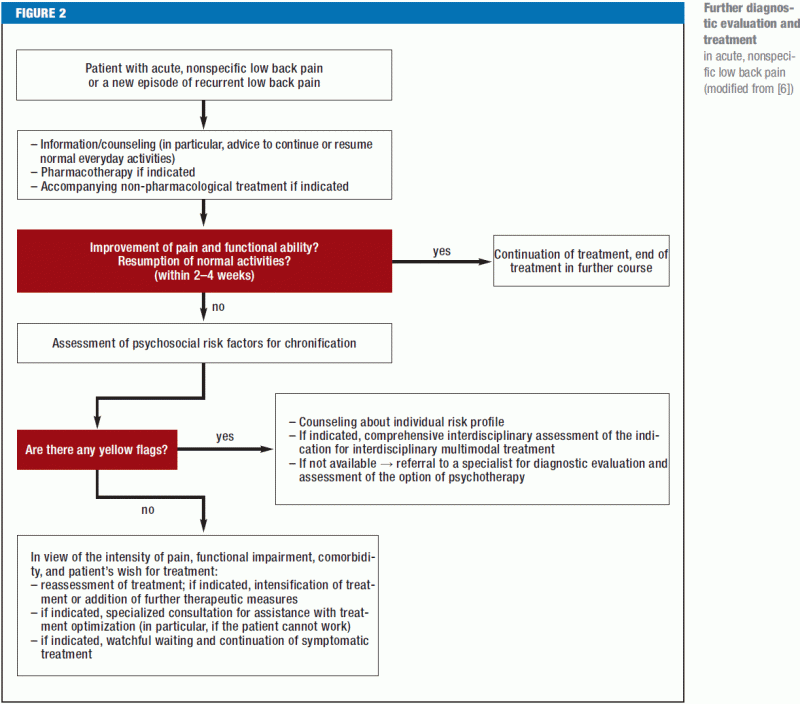
L’anamnèse doit également inclure tout facteur de risque psychosocial de chronification de la lombalgie (« drapeaux jaunes ») (tableau 2). Les traits cognitifs-psycho-émotionnels et comportementaux favorisant le passage de la douleur aiguë à la douleur chronique (16) doivent être reconnus le plus tôt possible et pris en compte dans le plan de traitement. D’autres éléments importants de l’anamnèse sont :
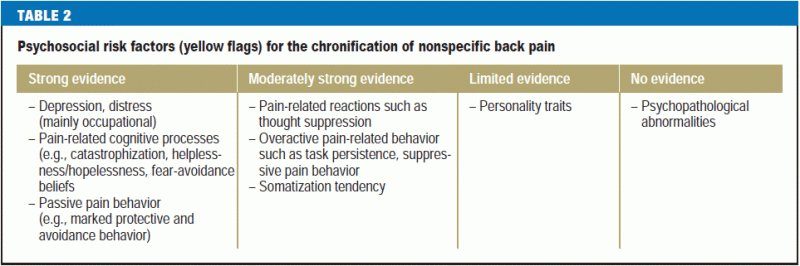
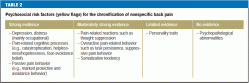
- soulèvement et mauvaise posture comme causes possibles de la douleur (17),
- facteursiatrogènes, par ex, diagnostic erroné,
- préférence pour un comportement passif et évitant la douleur,
- préoccupation excessive des résultats somatiques et radiologiques.
Plusieurs instruments de dépistage pour évaluer le risque de chronification sont maintenant disponibles, notamment le Heidelberger Kurzfragebogen (questionnaire court de Heidelberg) HKF-R10 (18), le Örebro Musculoskeletal Pain Screening Questionnaire (ÖMPSQ) (19, e7), le Risk-R (20) et le Start Back-Screening Tool (SBST) (e9) (17, e9). Aucun ne peut être recommandé au-dessus des autres, à la fois parce que les évaluations des différents instruments ont donné des résultats variables (18, e8, e9) et parce que l’utilité d’une intervention psychosociale précoce n’a pas été clairement démontrée (21).
Comme seuls quelques patients souffrant de lombalgie présentent des signaux d’alarme, alors que beaucoup plus présentent des troubles fonctionnels (eTableau 1), l’examen physique joue également un rôle important (notamment les tests de la fonction musculaire et articulaire) (6) (Encadré 1).


L’utilité de l’examen physique est limitée par l’incapacité de tester toutes les structures pertinentes et par la faible capacité discriminatoire de nombreux tests. Des évaluations statistiques systématiques de l’examen physique ont montré que même des tests courants comme le test de la jambe tendue, bien qu’ils puissent être très sensibles (87-95%), ne sont souvent pas très spécifiques (22-35%) ; les chiffres dépendent de la méthode de référence utilisée à des fins statistiques (par exemple, les résultats de l’IRM, la chirurgie) (22). Les tests de provocation, par exemple les tests de compression et de mobilisation de l’articulation sacro-iliaque, sont plus fiables que les tests de mobilité (e10). Les combinaisons de tests sont plus informatives que les tests uniques (6, e8, e11, e12).
Les conséquences thérapeutiques de la lombalgie aiguë non spécifique
Le traitement du patient souffrant de lombalgie non spécifique commence par une information et un conseil approfondis du patient (encadré 2) (e13).


Le traitement doit être administré avec parcimonie et orienté en fonction de la douleur du patient et de son état fonctionnel actuel.
En ce qui concerne les traitements non pharmacologiques de la lombalgie aiguë, la thérapie par l’exercice n’est pas plus efficace que la poursuite d’une activité normale (e14). A l’inverse, il a été démontré que la réduction de l’activité et le repos au lit n’ont aucun effet ou entraînent une aggravation de la douleur et une reprise tardive des activités quotidiennes (6). Les patients souffrant de lombalgie non spécifique subaiguë (> 6 semaines) et présentant des facteurs de risque psychosociaux de chronification doivent se voir proposer une thérapie cognitivo-comportementale (TCC) adaptée à leur profil de risque individuel (6). Il est préférable que la TCC et la relaxation musculaire progressive soient introduites après que le patient ait été évalué dans le cadre d’un programme de traitement interdisciplinaire et multimodal. Des exercices préventifs du dos, des techniques de médecine manuelle et des techniques de relaxation peuvent être utilisés (recommandation de grade B) si les traitements de première intention mentionnés ci-dessus sont inefficaces.
L’objectif de la pharmacothérapie de la lombalgie est de permettre aux patients de poursuivre ou de reprendre leurs activités quotidiennes normales (tableau 3).
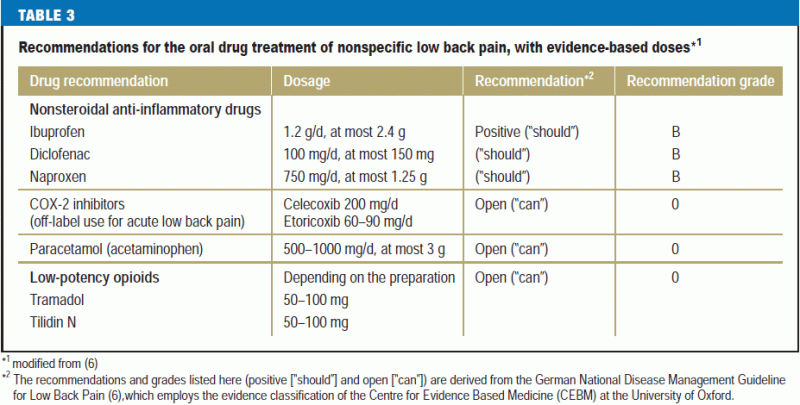
Le paracétamol (acétaminophène) est considéré comme un médicament facultatif au vu de son efficacité discutable et de ses effets secondaires insuffisamment reconnus (e15, e16, 23). On recommande plutôt les anti-inflammatoires non stéroïdiens classiques (AINS-T), en respectant les doses recommandées et en surveillant les effets secondaires (tableau 3). En général, tout médicament analgésique pour la lombalgie doit être administré à la dose efficace la plus faible pendant la durée la plus courte possible (6). L’administration parentérale d’AINS ou d’inhibiteurs de la COX-2 n’est pas recommandée en raison de leurs effets indésirables et de leur efficacité non prouvée (6). Le métamizole est considéré comme un analgésique de réserve au vu des données actuelles, notamment en ce qui concerne les effets secondaires (6). Les inhibiteurs de la COX-2 peuvent être utilisés pour traiter les dorsalgies aiguës non spécifiques (à condition de respecter les mises en garde correspondantes) si les AINS traditionnels sont contre-indiqués ou mal tolérés (6). La flupirtine possède des propriétés myorelaxantes supplémentaires, mais, à la lumière des preuves actuelles, notamment en ce qui concerne les effets secondaires, elle ne devrait être administrée pour traiter les douleurs aiguës que pendant deux semaines maximum, avec un contrôle hebdomadaire de la fonction hépatique (e17). Les preuves disponibles sont insuffisantes pour juger d’autres myorelaxants, par exemple le méthocarbamol, pour le traitement systémique de la tension musculaire douloureuse (6). Si les médicaments analgésiques recommandés (et en particulier les AINS) sont inefficaces ou mal tolérés, les patients souffrant de lombalgie non spécifique peuvent recevoir des opioïdes de faible puissance tels que le tramadol ou la tilidine, avec un suivi clinique étroit (6). Les traitements invasifs et la chirurgie ne sont pas recommandés (6).
Lombalgie spécifique aiguë
Les patients présentant des signes neurologiques tels qu’une faiblesse musculaire, une altération de la sensation dans les membres inférieurs et des troubles vésicaux ou intestinaux doivent subir un examen neurologique comprenant des tests de sensation, de force musculaire (sur l’échelle MRC à 5 points), des réflexes musculaires intrinsèques et des tests d’étirement des nerfs.
Les tests électrophysiologiques sont indiqués si la douleur du patient n’est pas claire ou difficile à classer ou si elle est apparemment d’origine périphérique. L’électromyographie (EMG) n’est pas nécessaire si les résultats cliniques et radiologiques sont entièrement concordants.
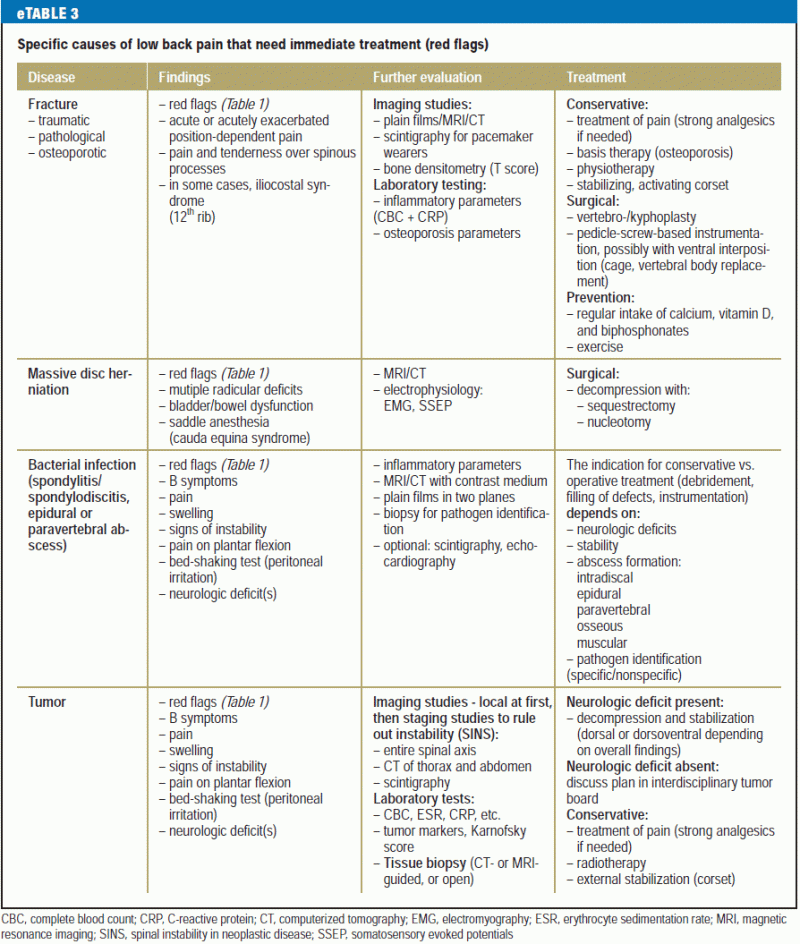
Un aperçu du diagnostic différentiel et du traitement de la lombalgie spécifique pour les patients qui ont besoin d’une attention médicale immédiate est donné dans le eTableau 3, et un tableau comparable pour les patients ayant des problèmes non urgents est donné dans le eTableau 4.
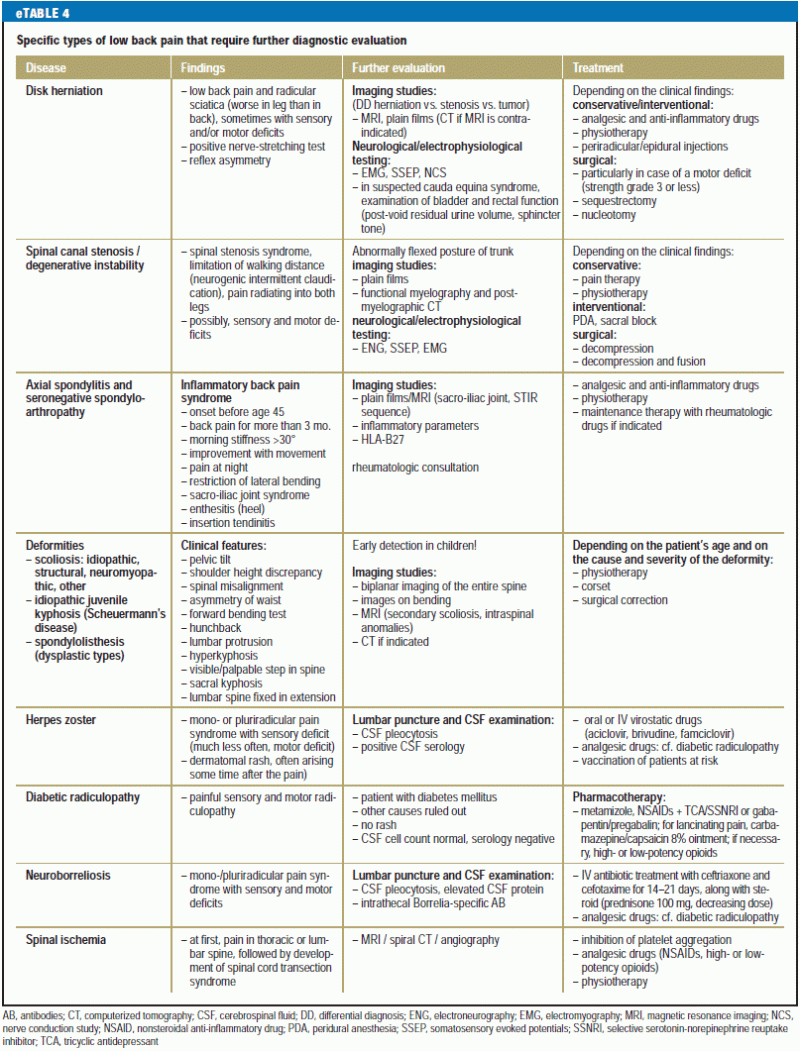
.
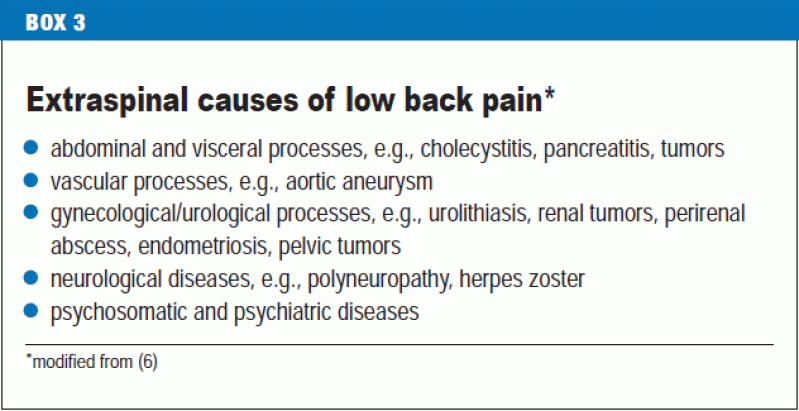
Les corps vertébraux sont généralement surestimés comme source de lombalgie. On estime que les douleurs d’origine extravertébrale, provenant des organes voisins plutôt que de la colonne vertébrale osseuse ou des muscles, disques et ligaments qui lui sont associés (encadré 3), représentent au moins 2 % des cas de lombalgie qui sont vus en soins primaires (10) et il faut donc toujours les garder à l’esprit (6).

Etudes d’imagerie
Elles ne doivent être demandées que pour des indications strictes en raison de leurs effets secondaires possibles et du danger de surdiagnostic conduisant à une chronification. L’imagerie est nécessaire si des signaux d’alarme sont présents (5). La suspicion clinique d’une fracture, d’une infection ou d’une radiculopathie est une indication pour l’IRM de préférence au CT, car l’IRM est plus sensible que le CT pour ces conditions et, contrairement au CT, n’expose pas le patient à des radiations ionisantes (5). Cela vaut également pour les fractures dont la localisation précise, le type et l’âge (fracture ostéoporotique) ont une importance clinique. En outre, les clichés dynamiques obtenus après l’élimination des modifications traumatiques aiguës permettent d’évaluer la colonne vertébrale en mouvement. Le choix de l’étude d’imagerie peut également être influencé par la disponibilité locale et le coût (6). Aucune imagerie n’est nécessaire dans l’évaluation initiale d’une lombalgie aiguë si l’anamnèse et l’examen physique ne suggèrent pas une cause spécifique (24). Si la douleur s’aggrave de façon aiguë, ou persiste et reste intraitable pendant six semaines ou plus, une étude d’imagerie est indiquée (6).
Toutes les études d’imagerie doivent être lues par un radiologue, et le médecin prescripteur doit discuter des résultats avec le patient. Ces résultats doivent être rationnellement corrélés avec les résultats de l’anamnèse et de l’examen physique.
Tests de laboratoire
Aucun test de laboratoire ne doit être obtenu sauf pour évaluer des entités pathologiques spécifiques suspectées sur la base de l’anamnèse et de l’examen physique. Les tests de laboratoire auxiliaires sont nécessaires s’il existe des preuves cliniques que la douleur a une cause spécifique.
Les aspects particuliers de quelques conditions spécifiques importantes seront discutés dans ce qui suit.
Hernie discale lombaire
La reconnaissance clinique des déficits neurologiques (s’il y en a) est la pierre angulaire du diagnostic et du traitement de l’hernie discale lombaire (encadré 1).
Dans la plupart des cas d’hernie discale, la douleur s’atténue spontanément en six semaines. D’autres études diagnostiques sont indiquées si la douleur persiste ou si des déficits neurologiques apparaissent (eTableau 3). Les racines nerveuses L5 et S1 sont les plus fréquemment touchées (dans plus de 80% des cas), en raison des hernies des disques intervertébraux L4/5 et L5/S1 (25).
Les douleurs radiculaires sans plus qu’une légère faiblesse sont généralement traitées de la même manière que les douleurs d’origine non radiculaire, principalement avec des anti-inflammatoires, mais parfois aussi avec des médicaments spécifiquement dirigés contre les douleurs neuropathiques, tels que les antidépresseurs tricycliques ; la base de preuves est inconsistante (26, 27). Les patients doivent être mobilisés dès que possible par une physiothérapie active, et ils doivent retourner au travail dès que possible tout en recevant des médicaments analgésiques adéquats, généralement des AINS, mais parfois aussi des opioïdes à court terme. Il n’y a pas de preuves en faveur de l’utilisation d’une diminution progressive des stéroïdes par voie orale (27).
Si la douleur persiste malgré le traitement, et que des déficits neurologiques apparaissent, des injections périradiculaires peuvent soulager la douleur et favoriser l’activité physique (28, 30). Les injections épidurales de stéroïdes apportent un soulagement à court ou moyen terme (e18). Les techniques épidurales transforaminales sont supérieures aux injections périradiculaires (29).
Si des symptômes radiculaires sévères persistent malgré un traitement conservateur approprié et intensif pendant six semaines ou plus, avec des résultats cliniques et radiologiques concordants, la chirurgie peut être envisagée. La chirurgie est indiquée sans équivoque en cas de syndrome cauda equina avec paraparésie aiguë et en cas de déficits moteurs sévères aigus ou progressifs dus à une compression des racines nerveuses (force 3 ou moins sur l’échelle MRC) (25). Les principales manifestations du syndrome cauda equina sont la rétention urinaire et un déficit sensitif d’étendue variable dans les dermatomes lombaires et sacrés inférieurs (« anesthésie de la selle »), qui peut s’accompagner de douleurs radiculaires sévères et d’une légère faiblesse des jambes.
Il n’y a pas de différence significative entre les résultats à long terme des patients traités de manière conservatrice et chirurgicale en termes de symptômes et de handicap (29), mais la chirurgie apporte une récupération plus rapide (e19, 30).
Tumeurs
Les tumeurs spinales se manifestent généralement initialement par des douleurs non spécifiques, puis par des déficits fonctionnels généraux (e20). Un gonflement réel n’est observé que dans 16% des cas (e21). La grande majorité des tumeurs vertébrales (96%) sont des métastases (e22). Les 4 % restants sont constitués de tumeurs primaires bénignes et malignes et de lésions dites « tumor-like » (e22, 31).
Toute suspicion clinique de tumeur rachidienne doit inciter à poursuivre les études diagnostiques (e23, e24). Les clichés ordinaires, bien qu’ils fassent partie du bilan diagnostique standard, ne révèlent les processus ostéolytiques que lorsqu’au moins 30-50% de la substance osseuse est perdue (e25). L’IRM est le gold standard actuel du dépistage diagnostique des tumeurs rachidiennes (31) (eTableau 3). Le diagnostic et le traitement des patients atteints de tumeurs rachidiennes doivent être discutés au sein d’un conseil interdisciplinaire sur les tumeurs.
Infections
Les infections bactériennes du squelette axial peuvent survenir par continuité, par propagation hématogène à partir d’une infection extraspinale, ou de manière iatrogène par contamination lors d’une procédure invasive (e26). Elles provoquent typiquement une douleur non spécifique qui persiste lorsque le patient est au repos (par exemple, au lit la nuit).
La phase aiguë de la discite/spondylodiscite a des manifestations non spécifiques et est donc facilement mal interprétée. Cette entité est rare, avec une incidence de seulement 0,4-2,4 cas pour 100 000 personnes par an. Les changements radiologiquement visibles apparaissent tardivement dans son évolution, et le taux de cultures faussement négatives peut atteindre 30 % (32). La spondylodiscite non spécifique représente 2-7% de tous les cas d’ostéomyélite et est l’entité infectieuse la plus fréquente ; la plupart des cas de spondylodiscite non spécifique se situent dans la région lombaire (e27). Cette affection présente deux pics d’incidence, l’un dans la petite enfance et l’autre entre 50 et 60 ans.
Les clichés clairs ne révèlent la destruction des plateaux supérieurs et inférieurs du corps vertébral que plusieurs semaines après le début de la spondylodiscite.
L’IRM peut être utilisée pour diagnostiquer cette entité avec une sensibilité (96-100%) et une spécificité (92%) élevées ; comme elle révèle les processus des tissus mous, elle peut détecter les discites ainsi que les premiers stades de la spondylodiscite (33). Le scanner est une alternative (e28). La scintigraphie peut être utilisée pour rechercher la source primaire de l’infection.
L’agent pathogène le plus fréquent est Staphylococcus aureus, représentant 42-84% des cas, suivi par les bactéries Gram-négatives (4-30%) et les streptocoques/entérocoques (5-30%) (33). Il n’existe pas de concept de traitement unique et uniforme pour la spondylodiscite. Un traitement conservateur réussi est basé sur l’administration d’antibiotiques et le repos au lit jusqu’à ce que les paramètres inflammatoires reviennent dans la plage normale, suivi d’une immobilisation externe dans un corset. Les preuves de haut niveau pour cette forme de traitement font défaut (33).
Le traitement chirurgical implique un débridement complet de la zone infectée, une immobilisation interne des segments spinaux infectés avec une instrumentation dorsale et, parfois, ventrale, et une administration prolongée d’antibiotiques (34, 35).
Fractures
La colonne vertébrale peut être blessée lors d’un événement traumatique impliquant une force massive, avec pour conséquence une lombalgie, mais les fractures vertébrales surviennent souvent spontanément ou après un traumatisme relativement léger, généralement en raison de l’ostéoporose. L’incidence des fractures radiologiquement détectables chez les femmes de 55 à 79 ans est de 1 % par an ; chez les hommes du même groupe d’âge, elle est de 0,6 % par an (36). Une femme de plus de 50 ans a plus de 60% de chances de subir une fracture ostéoporotique (e29).
Les clichés jouent encore un rôle important dans le diagnostic et l’observation de suivi. L’IRM (séquence STIR) est la méthode de choix pour évaluer l’âge d’une fracture, ce qui est une considération importante dans les indications de traitement (eTableau 3).
Selon les directives actuelles, les fractures ostéoporotiques de la colonne vertébrale qui ne provoquent pas d’instabilité vertébrale ou de déficits neurologiques doivent être traitées de manière conservatrice dans un premier temps (36). Un affaissement progressif du corps vertébral et/ou des douleurs sévères et rebelles peuvent être une indication pour des mesures chirurgicales telles que l’augmentation du ciment (vertébroplastie, cyphoplastie) et le réalignement de la colonne vertébrale avec du matériel prothétique intravertébral (e30). 10 à 30 % des patients ayant subi une première fracture ostéoporotique en subiront une seconde (37) ; ainsi, une prise en charge adéquate implique non seulement le traitement de la fracture, mais aussi le diagnostic et le traitement appropriés de l’ostéoporose (une maladie systémique) conformément aux directives actuelles, afin de prévenir d’autres fractures.
Algorithme de prise en charge des lombalgies aiguës
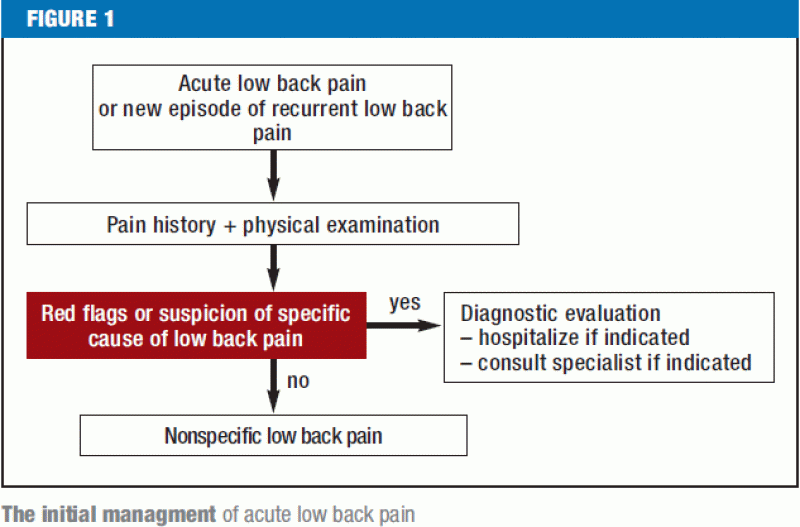
Les drapeaux rouges (figure 1) doivent immédiatement inciter à une investigation diagnostique plus poussée et, si nécessaire, à un transfert vers un centre où une chirurgie rachidienne peut être réalisée. Les patients souffrant de douleurs dorsales de tout type spécifique doivent être orientés vers le ou les spécialistes appropriés. Si une anamnèse méticuleuse et un examen physique approfondi ne révèlent pas de signaux d’alarme ou de résultats patho-anatomiques clairs, il n’y a pas d’indication immédiate pour des tests diagnostiques supplémentaires ou un traitement invasif (figure 2). S’il existe des facteurs de risque psychosociaux pour la chronification de la lombalgie (drapeaux jaunes), et surtout si la douleur est persistante, le patient doit faire l’objet d’une évaluation interdisciplinaire quatre à six semaines après le début de la douleur afin d’évaluer l’indication d’un programme de traitement multimodal ; en effet, les payeurs en Allemagne demandent maintenant généralement une déclaration du médecin traitant dès que le patient a été incapable de travailler pendant quatre semaines en raison de la douleur dorsale. Les autres patients qui ne présentent aucun signal rouge ou jaune doivent être informés et conseillés de manière approfondie, conformément aux directives actuelles, et doivent recevoir des médicaments analgésiques si nécessaire (figure 2). Si la lombalgie persiste malgré six semaines de traitement conforme aux directives, le patient doit faire l’objet d’une évaluation interdisciplinaire complète (38) afin de déterminer si le traitement doit être poursuivi dans le cadre actuel ou si le patient doit plutôt suivre un programme interdisciplinaire multimodal de traitement de la douleur, soit en milieu hospitalier, soit en milieu ambulatoire, suivi d’une évaluation finale et d’une déclaration officielle sur le pronostic, la poursuite du traitement et la capacité de travailler (39).
.
Déclaration de conflit d’intérêts
Prof. Casser a été consultant rémunéré pour TEVA, Mucos Pharma, Grünenthal et Janssen et a été payé pour la préparation d’événements de formation médicale continue par Pfizer, TEVA, Grünenthal, Recordati et Mundipharma.
Le Dr. Seddigh a reçu le remboursement des frais de participation à des réunions par Grünenthal et a été payé pour la préparation de réunions scientifiques par Lilly.
Le prof. Rauschmann a été payé pour la préparation d’événements de formation médicale continue par Aesculap, biomet depuy, Medacta, AAP, Spontec et Paradigmen Spike.
Manuscrit soumis le 20 octobre 2014, version révisée acceptée le
1 février 2016.
Traduit de l’allemand original par Ethan Taub, M.D.
Auteur correspondant
Prof. Dr. med. Hans-Raimund Casser
Spezielle Schmerztherapie
DRK Schmerz-Zentrum Mainz
Auf der Steig 16
55131 Mainz, Germany
[email protected]
@Supplementary material
Pour les références électroniques, veuillez vous référer à:
www.aerzteblatt-international.de/ref1316
eTables:
www.aerzteblatt-international.de/16m0223