- Comment fonctionne la couverture médicale universelle ?
- Comment le système de prestation est-il organisé et comment les prestataires sont-ils payés ?
- Quelles sont les principales stratégies pour assurer la qualité des soins ?
- Qu’est-ce qui est fait pour réduire les disparités ?
- Qu’est-ce qui est fait pour promouvoir l’intégration du système de prestation et la coordination des soins ?
- Quel est le statut des dossiers médicaux électroniques ?
- Comment les coûts sont-ils contenus?
- Quelles innovations et réformes majeures ont été récemment introduites ?
Comment fonctionne la couverture médicale universelle ?
La Chine a largement atteint la couverture d’assurance universelle en 2011 grâce à trois programmes d’assurance publique1:
- L’assurance médicale de base des employés urbains, obligatoire pour les résidents urbains ayant un emploi formel, a été lancée en 1998.
- Le régime médical volontaire des nouvelles coopératives a été proposé aux résidents ruraux en 2003.
- L’assurance médicale de base volontaire des résidents urbains a été lancée en 2007 pour couvrir les résidents urbains sans emploi formel, y compris les enfants, les personnes âgées et les travailleurs indépendants.
En 2016, le gouvernement central chinois, le Conseil d’État, a annoncé qu’il fusionnerait le Newly Cooperative Medical Scheme et l’assurance médicale de base des résidents urbains afin d’élargir le bassin de risque et de réduire les coûts administratifs2. Cette consolidation est toujours en cours. Le programme d’assurance publique combiné est maintenant appelé Assurance médicale de base des résidents urbains et ruraux.
Parce que la Chine a une énorme population, la couverture d’assurance a été augmentée progressivement. En 2011, environ 95 % de la population chinoise était couverte par l’une des trois assurances médicales. La couverture d’assurance n’est pas obligatoire en Chine.
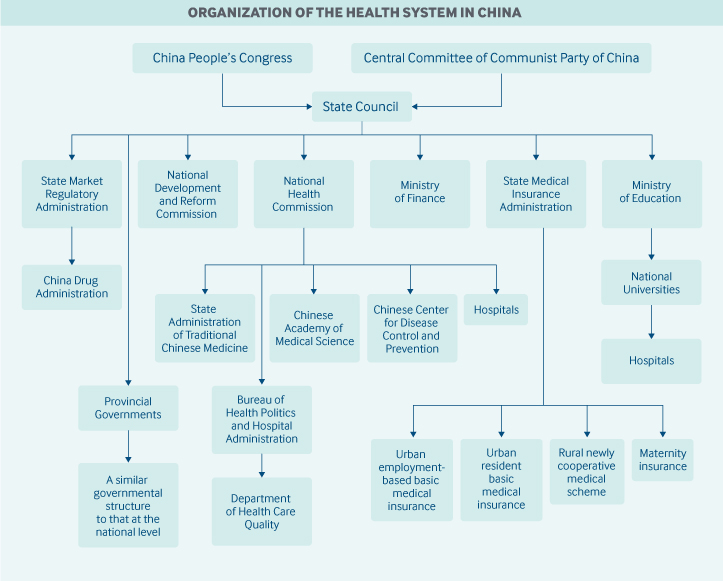
Rôle du gouvernement : Le gouvernement central de la Chine a la responsabilité globale de la législation, de la politique et de l’administration de la santé nationale. Il est guidé par le principe selon lequel chaque citoyen a le droit de recevoir des services de soins de santé de base. Les gouvernements locaux – provinces, préfectures, villes, comtés et communes – sont chargés d’organiser et de fournir ces services.
Les agences et autorités sanitaires nationales et locales ont des responsabilités complètes en matière de qualité et de sécurité sanitaires, de contrôle des coûts, de barèmes d’honoraires des prestataires, de technologies de l’information sanitaire, de directives cliniques et d’équité sanitaire.
En mars 2018, le Conseil d’État a réorganisé la structure des soins de santé du gouvernement central. Les responsabilités des différentes agences sont les suivantes :
- La Commission nationale de la santé est la principale agence nationale de santé. La commission formule des politiques nationales de santé, coordonne et fait progresser la réforme de la médecine et des soins de santé, et supervise et administre la santé publique, les soins médicaux, les interventions sanitaires d’urgence et les services de planification familiale. L’administration d’État de la médecine traditionnelle chinoise est affiliée à l’agence.
- L’administration d’État de l’assurance médicale supervise les programmes d’assurance médicale de base, l’assurance médicale catastrophique, un programme d’assurance maternité, la tarification des produits pharmaceutiques et des services de santé, et un programme d’aide financière médicale.
- Le Congrès national du peuple est responsable de la législation sur la santé. Cependant, les principales politiques et réformes de santé peuvent être initiées par le Conseil d’État et le Comité central du Parti communiste, et celles-ci sont également considérées comme des lois.
- La Commission nationale du développement et de la réforme supervise les plans d’infrastructure de santé et la concurrence entre les prestataires de soins de santé.
- Le ministère des Finances assure le financement des subventions gouvernementales en matière de santé, des cotisations d’assurance maladie et de l’infrastructure du système de santé.
- L’Administration de régulation du marché de l’État nouvellement créée comprend l’Administration chinoise des médicaments, qui est responsable des approbations et des licences de médicaments.
- Le Centre chinois de contrôle et de prévention des maladies, bien que n’étant pas une agence gouvernementale, est administré par la Commission nationale de la santé.
- L’Académie chinoise des sciences médicales, sous la Commission nationale de la santé, est le centre national de recherche sur la santé.
Les gouvernements locaux (des préfectures, des comtés et des villes) peuvent avoir leurs propres commissions, bureaux ou départements de santé. Les centres de contrôle et de prévention des maladies existent également dans les zones locales et sont également administrés par des commissions, des bureaux ou des départements de santé locaux. Au niveau national, le Centre chinois de contrôle et de prévention des maladies fournit uniquement un soutien technique aux centres locaux.
Rôle de l’assurance maladie publique : En 2018, la Chine a dépensé environ 6,6 % du PIB pour les soins de santé, ce qui représente 5 912 milliards CNY (1 665 milliards USD).3 Vingt-huit pour cent ont été financés par le gouvernement central et les gouvernements locaux, 44 % ont été financés par l’assurance maladie publique, l’assurance maladie privée ou les dons sociaux de santé, et 28 % ont été payés de leur poche.4
L’assurance médicale de base des employés urbains est financée principalement par les charges sociales des employés et des employeurs, avec un financement minimal du gouvernement. La participation est obligatoire pour les travailleurs des zones urbaines. En 2018, 316,8 millions d’entre eux bénéficiaient de l’assurance des employés.5 L’assiette de la cotisation salariale des employés est plafonnée à 300 % du salaire local moyen ; la masse salariale individuelle au-dessus de ce niveau n’est pas imposée. Dans la plupart des provinces, les taux d’imposition individuels sont d’environ 2 pour cent. Les taux d’imposition des employeurs varient selon les provinces. L’assiette des cotisations patronales est la somme des salaires des employés. Les membres de la famille des travailleurs qui ne sont pas employés ne sont pas couverts.
L’assurance médicale de base des résidents urbains et ruraux couvre les résidents ruraux et urbains, les travailleurs indépendants, les enfants, les étudiants, les adultes âgés et autres. L’assurance est volontaire au niveau des ménages. En 2018, 897,4 millions de personnes étaient couvertes par les deux régimes d’assurance (le régime rural et le régime urbain non salarié) qui composent ce programme.
L’assurance médicale de base des résidents ruraux et urbains est financée par des primes annuelles fixes. Les contributions individuelles aux primes sont minimes, et les subventions gouvernementales pour les primes d’assurance constituent la majorité des revenus de l’assureur. Dans les régions où l’économie est moins développée, le gouvernement central fournit une part beaucoup plus importante des subventions que les gouvernements provinciaux et préfectoraux. Dans les provinces plus développées, la plupart des subventions sont fournies localement (principalement par les gouvernements provinciaux).
Les quelques résidents étrangers permanents ont droit aux mêmes avantages de couverture que les citoyens. Les immigrants sans papiers et les visiteurs ne sont pas couverts par l’assurance maladie financée par l’État.
Rôle de l’assurance maladie privée : Achetée principalement par les personnes à revenu élevé et par les employeurs pour leurs travailleurs, l’assurance privée peut être utilisée pour couvrir les franchises, les copaiements et autres participations aux coûts, ainsi que pour fournir une couverture pour les services coûteux non payés par l’assurance publique.
Aucune statistique n’est disponible sur le pourcentage de la population ayant une couverture privée. L’assurance maladie privée est fournie principalement par des compagnies d’assurance commerciales à but lucratif.
La valeur totale des primes d’assurance maladie privée a augmenté de 28,9 % par an entre 2010 et 2015.6 En 2015, les primes d’assurance maladie privée représentaient 5,9 % des dépenses totales de santé.7 Le gouvernement chinois encourage le développement du marché de l’assurance privée, et certaines compagnies d’assurance étrangères ont récemment pénétré le marché.
Services couverts : L’ensemble des prestations est souvent défini par les gouvernements locaux. L’assurance médicale de base à financement public couvre généralement :
- les soins hospitaliers hospitaliers (provinces et villes sélectionnées)
- les soins primaires et spécialisés
- les médicaments sur ordonnance
- les soins de santé mentale
- la thérapie physique
- les soins d’urgence
- la médecine traditionnelle chinoise.
Un petit nombre de services dentaires (comme l’extraction de dents, mais pas le nettoyage) et de services d’optométrie sont couverts, mais la plupart sont payés de leur poche. Les soins à domicile et les soins palliatifs ne sont souvent pas inclus non plus. Les équipements médicaux durables, tels que les fauteuils roulants et les appareils auditifs, ne sont souvent pas couverts.
Les services préventifs, tels que la vaccination et le dépistage des maladies, sont inclus dans un ensemble distinct de prestations de santé publique financées par les gouvernements central et local ; chaque résident y a droit sans copaiement ni franchise. La couverture est spécifique à la personne ; il n’y a pas d’arrangements de prestations pour les familles ou les ménages.
Les soins de maternité sont également couverts par un programme d’assurance distinct ; il est actuellement en cours de fusion avec le plan d’assurance médicale de base.
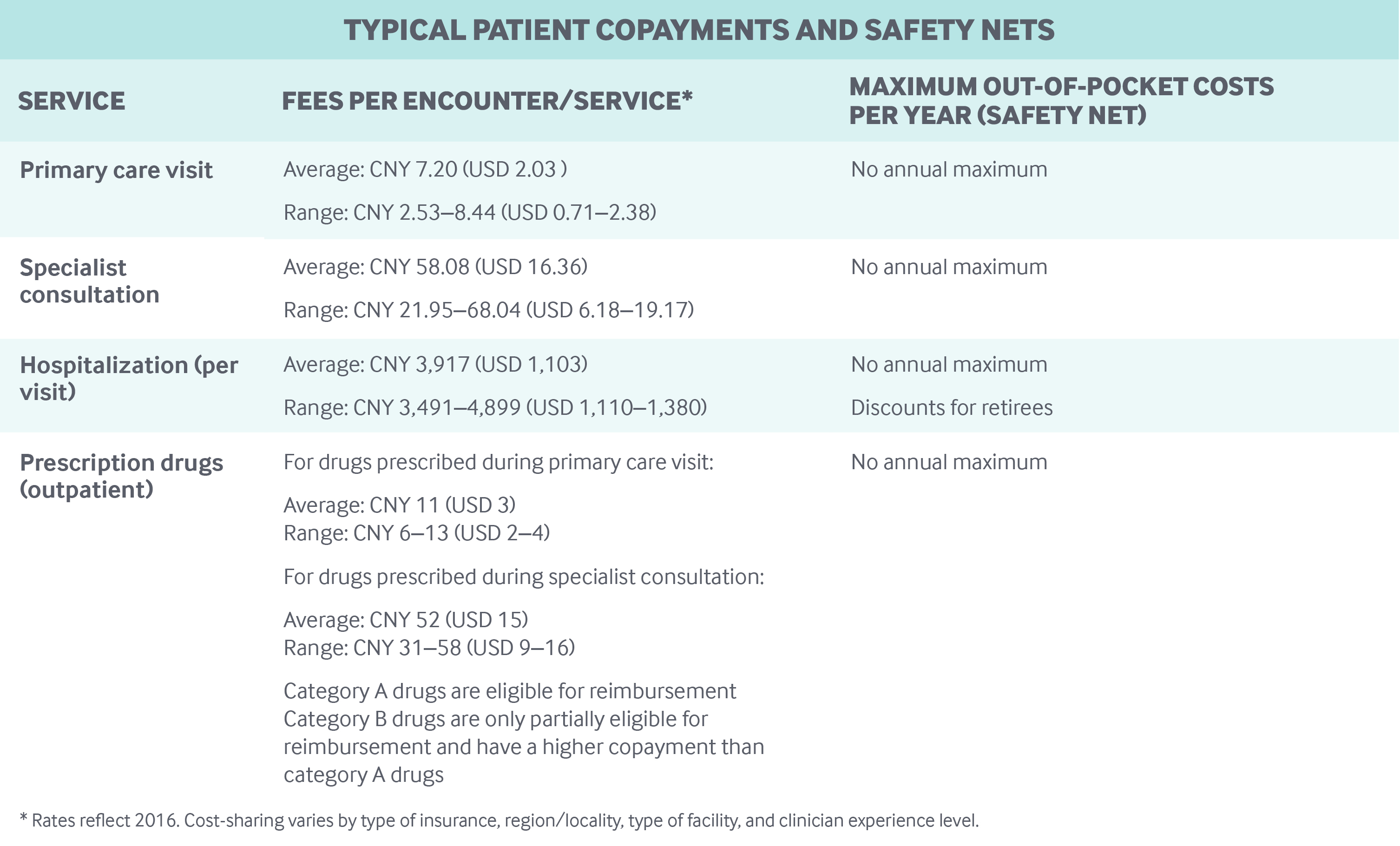
Partage des coûts et dépenses personnelles : Les soins hospitaliers et ambulatoires, y compris les médicaments sur ordonnance, sont soumis à des franchises, des copaiements et des plafonds de remboursement différents selon le régime d’assurance, la région, le type d’hôpital (communautaire, secondaire ou tertiaire) et d’autres facteurs :
- Les copaiements pour les visites de médecins en consultation externe sont souvent faibles (5 à 10 CNY, soit 2 à 3 USD), bien que les médecins ayant un titre de professeur aient des copaiements beaucoup plus élevés.
- Les copaiements pour les médicaments sur ordonnance varient ; ils représentaient environ 50 % à 80 % du coût du médicament à Pékin en 2018, selon le type d’hôpital.
- Les copaiements pour les admissions de patients hospitalisés sont beaucoup plus élevés que pour les services ambulatoires.
Il n’y a pas de plafonnement annuel des dépenses personnelles. En 2018, les dépenses remboursables par habitant étaient de 1 186 CNY (262 USD) – représentant environ 28 % des dépenses de santé totales.8 Un pourcentage assez élevé des dépenses remboursables concerne les médicaments sur ordonnance.
Les programmes d’assurance publique ne remboursent les patients que jusqu’à un certain plafond, au-delà duquel les résidents doivent couvrir tous les frais remboursables. Les plafonds de remboursement sont nettement plus bas pour les soins ambulatoires que pour les soins hospitaliers. Par exemple, en 2018, le plafond pour les soins ambulatoires était de 3 000 CNY (845 USD) pour les résidents de Pékin dans le cadre de l’assurance médicale de base pour les résidents urbains et ruraux. En comparaison, le plafond pour les soins hospitaliers était de 200 000 CNY (56 338 USD). Les franchises annuelles doivent être respectées avant les remboursements, et différentes franchises annuelles peuvent s’appliquer aux soins ambulatoires et aux soins hospitaliers.
Les services préventifs, tels que les dépistages du cancer et les vaccinations contre la grippe, sont couverts par un programme de santé publique distinct. Les enfants et les personnes âgées n’ont pas de copaiement pour ces services, mais les autres résidents doivent payer 100 % de ces services de leur poche.
Les gens peuvent utiliser des services de santé hors réseau (même entre les provinces), mais ceux-ci ont des copaiements plus élevés.
Filets de sécurité : Pour les personnes qui ne sont pas en mesure de payer les primes individuelles de l’assurance maladie à financement public ou qui ne peuvent pas couvrir les dépenses personnelles, un programme d’assistance financière médicale, financé par les gouvernements locaux et les dons sociaux, sert de filet de sécurité dans les zones urbaines et rurales.
Le programme d’assistance financière médicale donne la priorité aux dépenses de soins catastrophiques, avec une certaine couverture des coûts des services d’urgence et d’autres dépenses. Les fonds sont principalement utilisés pour payer les franchises individuelles, les copaiements et les dépenses médicales dépassant les plafonds annuels de prestations, ainsi que les primes individuelles pour les assurances santé financées par l’État. En 2018, 76,7 millions de personnes (environ 5,5 % de la population) ont reçu une telle aide pour l’inscription à l’assurance maladie, et 53,6 millions de personnes (3,8 % de la population) ont reçu des fonds pour des dépenses de santé directes.9
Comment le système de prestation est-il organisé et comment les prestataires sont-ils payés ?
Formation et effectifs des médecins : Le nombre de médecins n’est pas réglementé au niveau national, et le gouvernement essaie d’encourager davantage de personnes à terminer leurs études de médecine. Toutes les écoles de médecine sont publiques. Les frais de scolarité varient selon les régions, allant de 5 000 CNY (1 408 USD) à 10 000 CNY (2 816 USD) par an. Les frais de scolarité sont largement subventionnés par le gouvernement.
Pour assurer un approvisionnement en prestataires médicaux dans les zones rurales ou éloignées, la Chine renonce aux frais de scolarité et abaisse les qualifications d’entrée pour certains étudiants en médecine. Les étudiants en médecine qui suivent ces programmes d’enseignement doivent travailler dans les zones rurales ou éloignées pendant au moins six ans après l’obtention de leur diplôme.
Soins primaires : Les soins primaires sont principalement dispensés par :
- Les médecins de village et les agents de santé communautaires dans les cliniques rurales
- Les médecins généralistes (GP) ou les médecins de famille dans les hôpitaux des cantons ruraux et des communautés urbaines
- Les professionnels médicaux (médecins et infirmiers) dans les hôpitaux secondaires et tertiaires.
En 2018, il y avait 506 003 établissements de soins primaires publics et 437 636 cliniques de village privées. Les médecins de village, qui ne sont pas des médecins généralistes agréés, ne peuvent travailler que dans les cliniques de village. En 2018, il y avait 907 098 médecins et agents de santé villageois. Les cliniques de village dans les zones rurales reçoivent un soutien technique des hôpitaux de canton.
Les patients sont encouragés à se faire soigner dans les cliniques de village, les hôpitaux de canton ou les hôpitaux communautaires parce que le partage des coûts est plus faible dans ces sites de soins que dans les hôpitaux secondaires ou tertiaires. Toutefois, les résidents peuvent choisir de consulter un médecin généraliste dans un hôpital de niveau supérieur. Il n’est pas nécessaire de s’inscrire à l’avance auprès d’un médecin généraliste, et il n’est généralement pas nécessaire d’être référé pour consulter des spécialistes en consultation externe. Il y a peu de localités qui utilisent les médecins généralistes comme gardiens.
En 2018, la Chine comptait 308 740 médecins généralistes et assistants agréés, soit 8,6 % de tous les médecins et assistants agréés10. Contrairement aux médecins et agents de santé des cliniques de village, les médecins généralistes travaillent rarement dans des cabinets individuels ou de groupe ; la plupart sont employés par des hôpitaux et travaillent avec des infirmières et des cliniciens non-médecins, qui sont également des employés de l’hôpital.
Les infirmières et les cliniciens non-médecins sont parfois employés en tant que gestionnaires ou coordinateurs de soins pour aider les médecins généralistes à traiter les patients atteints de maladies chroniques ou ayant des besoins complexes. La coordination des soins n’est généralement pas bien incitée, bien qu’elle soit toujours encouragée par les autorités sanitaires.
Les barèmes d’honoraires pour les soins primaires dans les établissements de santé financés par le gouvernement sont réglementés par les autorités sanitaires locales et les Bureaux des prix des produits. Les médecins de soins primaires dans les hôpitaux et cliniques publics ne peuvent pas facturer au-delà du barème d’honoraires. Pour encourager les investissements non gouvernementaux dans les soins de santé, la Chine a commencé à autoriser les cliniques et les hôpitaux non publics à facturer au-dessus du barème d’honoraires en 2014.11
Les médecins et les agents de santé des cliniques de village gagnent des revenus grâce aux remboursements des services cliniques et des services de santé publique comme les vaccinations et le dépistage des maladies chroniques ; des subventions gouvernementales sont également disponibles. Les revenus varient considérablement selon les régions. Les médecins généralistes des hôpitaux reçoivent un salaire de base ainsi que des paiements basés sur l’activité, tels que les frais d’inscription des patients. La rémunération à l’acte étant toujours le mécanisme de paiement dominant pour les hôpitaux (voir ci-dessous), les médecins hospitaliers ont de fortes incitations financières à induire la demande. On estime que les salaires ne constituent qu’un quart des revenus des médecins ; le reste proviendrait des activités de la pratique. Il n’existe pas de statistiques officielles sur les revenus des médecins.
En 2018, 42 % des dépenses ambulatoires et 28 % des dépenses hospitalières, en moyenne, concernaient des médicaments sur ordonnance fournis aux patients dans les hôpitaux.12
Soins spécialisés ambulatoires : Les spécialistes des soins ambulatoires sont employés par les hôpitaux et y travaillent généralement. La plupart des spécialistes n’exercent que dans un seul hôpital, bien que la pratique dans plusieurs établissements soit introduite et encouragée en Chine. Les spécialistes reçoivent une rémunération sous la forme d’un salaire de base plus des paiements basés sur l’activité, avec des barèmes d’honoraires fixés par les autorités sanitaires locales et les Bureaux des prix des produits.
Les patients ont le choix du spécialiste par le biais de leur hôpital. Les spécialistes en consultation externe sont payés à l’acte par les hôpitaux dans lesquels ils travaillent, et les médecins spécialistes des hôpitaux publics ne peuvent pas facturer au-delà du barème.
Mécanismes administratifs pour les paiements directs des patients aux prestataires : Les patients paient des franchises et des copaiements aux hôpitaux pour les soins primaires et les visites au cabinet des médecins spécialistes, et pour les admissions à l’hôpital au point de service. Les hôpitaux facturent directement les assureurs pour le reste du paiement couvert au même moment par le biais de systèmes de facturation électronique.
Soins après les heures de travail : Comme les médecins et les agents de santé des villages vivent souvent dans la même communauté que les patients, ils fournissent volontairement certains soins après les heures de travail lorsque cela est nécessaire. En outre, les hôpitaux ruraux des townships et les hôpitaux urbains secondaires et tertiaires ont des services d’urgence (ED) où les médecins de soins primaires et les spécialistes sont disponibles, ce qui minimise le besoin de centres de soins sans rendez-vous, après les heures de travail. Dans les services d’urgence, le triage par une infirmière n’est pas nécessaire et il y a peu d’autres restrictions, de sorte que les gens peuvent simplement entrer et s’inscrire pour recevoir des soins à tout moment. L’utilisation des urgences n’est pas sensiblement plus coûteuse que les soins habituels pour les patients.
Les informations sur les visites d’urgence des patients ne sont pas systématiquement envoyées à leurs médecins de soins primaires. Les patients peuvent appeler le 120 ou le 999 pour obtenir des services ambulanciers d’urgence à tout moment.
Hôpitaux : Les hôpitaux peuvent être publics ou privés, à but non lucratif ou à but lucratif. La plupart des hôpitaux de canton et des hôpitaux communautaires sont publics, mais des hôpitaux secondaires et tertiaires publics et privés existent dans les zones urbaines.
Les hôpitaux de canton ruraux et les hôpitaux communautaires urbains sont souvent considérés comme des établissements de soins primaires, ressemblant davantage à des cliniques de village qu’à de véritables hôpitaux.
En 2018, il y avait environ 12 000 hôpitaux publics et 21 000 hôpitaux privés (à l’exclusion des hôpitaux de canton et des hôpitaux communautaires), dont environ 20 500 étaient à but non lucratif et 12 600 à but lucratif13.
La Commission nationale de la santé possède directement certains hôpitaux à Pékin, et les universités nationales (directement administrées par le ministère de l’éducation) possèdent également des hôpitaux affiliés. Les agences de santé des gouvernements locaux de chaque province peuvent avoir une structure similaire et possèdent souvent des hôpitaux provinciaux.
Les hôpitaux sont payés par une combinaison de paiements directs, de compensations de l’assurance maladie et, dans le cas des hôpitaux publics, de subventions gouvernementales. Ces subventions représentaient 8,5 % du revenu total en 2018.14
Bien que la rémunération à l’acte soit la forme dominante de paiement des prestataires, les paiements par groupe lié au diagnostic (DRG), la capitation et les budgets globaux deviennent plus populaires pour les soins aux patients hospitalisés dans certaines régions. Le paiement à la performance est rare. Les autorités sanitaires locales établissent des barèmes d’honoraires, et les salaires des médecins et autres paiements sont inclus dans les remboursements des hôpitaux. Il n’y a pas d’allocations spéciales pour l’adoption de nouvelles technologies.
Soins de santé mentale : Le diagnostic, le traitement et la réhabilitation des conditions de santé mentale sont assurés dans les hôpitaux psychiatriques spéciaux et dans les départements de psychologie des hôpitaux tertiaires. Les patients souffrant de maladies légères sont souvent traités à domicile ou dans les cliniques communautaires ; seuls les patients souffrant de maladies mentales graves sont traités dans des hôpitaux psychiatriques. Les soins de santé mentale ne sont pas intégrés aux soins primaires.
Les services de santé mentale ambulatoires et hospitaliers sont couverts par les deux programmes d’assurance maladie publique (assurance médicale de base des employés urbains et assurance médicale de base des résidents urbains et ruraux). En 2018, il y a eu 42 millions de visites de patients en santé mentale dans les hôpitaux psychiatriques spéciaux ; en moyenne, un psychiatre a traité 4,7 patients par jour.15
Les soins de longue durée et les soutiens sociaux : Les soins de longue durée et les soutiens sociaux ne font pas partie de l’assurance maladie publique de la Chine.
Conformément à la tradition chinoise, les soins de longue durée sont principalement fournis par les membres de la famille à domicile. Il existe très peu de prestataires officiels de soins de longue durée, bien que des prestataires privés (dont certains sont des entités internationales) entrent sur le marché, avec des services destinés aux familles de la classe moyenne et aux familles aisées. Les aidants familiaux n’ont pas droit à un soutien financier ou à des avantages fiscaux, et l’assurance de soins de longue durée est pratiquement inexistante ; les dépenses pour les soins dans les quelques établissements de soins de longue durée existants sont presque entièrement payées de leur poche.
Le gouvernement a désigné 15 villes comme sites pilotes pour l’assurance de soins de longue durée, dans le but de développer un cadre politique national officiel d’ici 2020. Les gouvernements locaux fournissent souvent certaines subventions aux établissements de soins de longue durée.
En moyenne, les conditions dans les établissements de soins de longue durée sont médiocres, et il existe de longues listes d’attente pour l’inscription dans les établissements haut de gamme. Les établissements de soins de longue durée formels fournissent généralement des services d’entretien ménager, des repas et des services de base comme le transport, mais très peu de services de santé. Certains, cependant, peuvent coordonner les soins de santé avec les hôpitaux locaux de canton ou de communauté.
Les gouvernements encouragent l’intégration des soins de longue durée avec d’autres services de soins de santé, en particulier ceux financés par des investissements privés. Il y avait 3,8 millions de lits pour les personnes âgées et handicapées en 2016.16
Certains soins palliatifs sont disponibles, mais ils ne sont normalement pas couverts par l’assurance maladie.17
Quelles sont les principales stratégies pour assurer la qualité des soins ?
Le Département de la qualité des soins de santé, qui fait partie du Bureau de la politique de santé et de l’administration hospitalière et est supervisé par la Commission nationale de la santé, est responsable au niveau national de la qualité des soins. L’enquête nationale sur les services de santé destinée aux patients et aux prestataires est menée tous les cinq ans (la dernière a eu lieu en 2018), et un rapport est publié après chaque enquête mettant en évidence les données sur certains indicateurs de qualité. Les programmes de gestion des maladies chroniques sont inclus dans le programme de péréquation de la santé publique essentielle et sont gratuits pour chaque citoyen chinois.
Pour être accrédités, les hôpitaux doivent obtenir une licence de l’autorité sanitaire locale. Les médecins obtiennent leur licence de pratique par le biais des hôpitaux ; les licences sont soumises à renouvellement. Les autorités sanitaires locales sont responsables de la recertification et de la revalidation des médecins et de l’accréditation des hôpitaux afin de garantir leur compétence. Plusieurs classements nationaux des hôpitaux sont publiés par des tiers, bien qu’il n’y ait pas d’incitations financières pour les hôpitaux à atteindre des objectifs de qualité.18 Aucune information publique sur les médecins individuels, les maisons de soins infirmiers ou les agences de soins à domicile n’est mise à disposition.
A la suite de la publication des « Principes directeurs temporaires de la gestion des voies cliniques » par l’ancien ministère de la Santé en 2009, les voies cliniques sont désormais réglementées au niveau national et utilisées de manière similaire aux directives cliniques des pays occidentaux. Auparavant, les voies étaient créées au niveau de l’hôpital, plutôt qu’au niveau national.
Qu’est-ce qui est fait pour réduire les disparités ?
Il existe encore de graves disparités dans l’accessibilité et la qualité des soins de santé, bien que la Chine ait fait des améliorations significatives à cet égard au cours de la dernière décennie. Les disparités liées au revenu dans l’accès aux soins de santé étaient particulièrement graves avant la réforme du système d’assurance maladie il y a plus de 10 ans, car la plupart des gens n’avaient aucune couverture. Aujourd’hui, la couverture santé par le biais d’une assurance financée par l’État est presque universelle, et il existe des filets de sécurité pour les pauvres (voir ci-dessus). En conséquence, les disparités liées aux revenus ont été considérablement réduites. Cependant, il n’y a pas d’organisme de surveillance pour contrôler ou rendre compte des disparités en matière de santé et il n’y a pas de programmes ciblés pour réduire les disparités pour des groupes spécifiques.
Les disparités restantes en matière d’accès sont principalement dues à la variation des ensembles de prestations d’assurance qui sont déterminés localement, aux facteurs urbains et ruraux et à l’inégalité des revenus. L’assurance médicale de base des employés urbains offre un partage des coûts plus faible que l’assurance médicale de base des résidents urbains et ruraux. Les subventions des gouvernements centraux et locaux à l’assurance médicale de base des résidents urbains et ruraux ont augmenté ces dernières années.
La plupart des bons hôpitaux (en particulier les hôpitaux tertiaires) avec des professionnels de santé mieux qualifiés se trouvent dans les zones urbaines. Les médecins de village sont souvent sous-formés. Pour aider à combler le fossé entre les soins de santé urbains et ruraux, le gouvernement central et les gouvernements locaux parrainent la formation des médecins ruraux dans les hôpitaux urbains et exigent que les nouveaux diplômés en médecine travaillent comme résidents dans les établissements de santé ruraux. Néanmoins, l’annuaire statistique de la santé en Chine montre que des disparités substantielles subsistent.
Qu’est-ce qui est fait pour promouvoir l’intégration du système de prestation et la coordination des soins ?
Des alliances médicales de groupes hospitaliers régionaux (comprenant souvent un hôpital tertiaire et plusieurs hôpitaux secondaires) et des établissements de soins primaires fournissent des soins primaires aux patients. Les objectifs sont de réduire les visites inutiles dans les hôpitaux tertiaires, de réduire les coûts des soins de santé et d’améliorer l’efficacité. Dans le même temps, les patients souffrant de graves problèmes de santé peuvent être facilement orientés vers les hôpitaux tertiaires et revenir dans les établissements de soins primaires une fois leur état amélioré. Les hôpitaux d’une alliance médicale partagent un système commun de dossiers médicaux électroniques (DME) et les résultats de laboratoire, les images radiologiques et les diagnostics sont facilement accessibles au sein de l’alliance. On espère que ce type de coordination des soins permettra de répondre à la demande de soins pour les maladies chroniques, d’améliorer la qualité des soins de santé et de contenir la hausse des coûts, mais il est rarement employé de manière efficace.
Il existe trois principaux modèles d’alliance médicale.19 Les hôpitaux du modèle de Zhenjiang n’ont qu’un seul propriétaire (généralement le bureau local de la santé). Ceux du modèle de Wuhan n’appartiennent pas au même propriétaire, mais l’administration et les finances sont toutes gérées par un hôpital tertiaire. Les hôpitaux du modèle de Shanghai ne partagent que la gestion et les compétences techniques ; la propriété et la responsabilité financière sont distinctes. Le modèle de Shanghai est dominant en Chine.
Quel est le statut des dossiers médicaux électroniques ?
Presque tous les fournisseurs de soins de santé ont mis en place leur propre système de DSE. Au sein des hôpitaux, les DSE sont également liés aux systèmes d’assurance maladie pour le paiement des demandes de remboursement, avec des identifiants uniques du patient (ID d’assurance ou ID de citoyenneté). Toutefois, les systèmes de DSE varient considérablement d’un hôpital à l’autre et ne sont généralement pas intégrés ou interopérables. Les patients doivent souvent apporter avec eux un dossier médical imprimé s’ils veulent consulter des médecins dans différents hôpitaux. Même si les hôpitaux appartiennent au même bureau local de la santé ou sont affiliés aux mêmes universités, différents systèmes de DSE peuvent être utilisés.
Les patients n’utilisent généralement pas les systèmes de DSE pour accéder aux informations, prendre des rendez-vous, envoyer des messages sécurisés, renouveler des ordonnances ou accéder aux notes des médecins. Il n’y a pas de stratégie nationale pour établir des systèmes de DSE normalisés ; cependant, certaines régions en sont aux étapes préliminaires de planification pour établir des DSE régionaux.
Comment les coûts sont-ils contenus?
Les dépenses de santé ont augmenté considérablement au cours des dernières décennies en raison de la réforme de l’assurance maladie, du vieillissement de la population, du développement économique et des progrès des technologies de la santé. Les dépenses de santé sont passées de 584 CNY (164 USD) par habitant en 2004 à 4 237 CNY (1 194 USD) en 2018.20
La réforme du paiement des prestataires est une stratégie clé de maîtrise des coûts. Avant l’introduction en 2009 des DRG, des budgets globaux et de la capitation, la rémunération à l’acte était le principal mécanisme de paiement, et la demande induite par les consommateurs et les médecins augmentait considérablement les coûts. Les budgets globaux ont été utilisés dans de nombreuses régions ; ils sont relativement faciles à mettre en œuvre par les autorités.
Comme indiqué ci-dessus, le gouvernement encourage également le recours aux hôpitaux communautaires et aux hôpitaux de canton par rapport aux soins plus coûteux fournis dans les hôpitaux tertiaires. Les hôpitaux sont en concurrence sur la qualité, le niveau de technologie et les taux de copaiement.
Dans les hôpitaux de canton, de communauté et de comté, une campagne de « zéro majoration » pour les médicaments sur ordonnance a été introduite en 2013 pour contenir la hausse des coûts des médicaments. Ce programme a été étendu aux hôpitaux secondaires et tertiaires dans de nombreuses régions.
En outre, la Commission nationale du développement et de la réforme et la Commission nationale de la santé imposent des contraintes d’approvisionnement strictes sur les nouveaux bâtiments hospitaliers et les lits d’hôpitaux, et elles contrôlent également l’achat d’équipements de haute technologie, tels que les scanners IRM.
Quelles innovations et réformes majeures ont été récemment introduites ?
En mars 2018, la 13e Assemblée populaire nationale a dévoilé un plan de restructuration de son plus grand cabinet (le Conseil d’État) afin d’améliorer l’efficacité et les services publics (voir ci-dessus).