- Key Points
- Inleiding
- Methodes
- Resultaten
- Bemonstering en ervaring van de deelnemers
- Gemiddelde Totale Schade
- Verschil tussen beoordelaars van acute en revalidatieziekenhuizen?
- Vergelijking met de laatste Europese analyse
- Plausibiliteitscontrole en gevoeligheidstest
- Discussie
- Conclusie
- Data Availability Statement
- Ethics Statement
- Author Contributions
- Conflict of Interest
- Acknowledgments
- Aanvullend materiaal
Key Points
Illicit drugs such as methamphetamine, heroine, and cocaine, and also alcohol were judged particularly harmful.
Geregistreerde drugs, waaronder opioïden (in tegenstelling tot de VS, Canada en Australië) en niet-opioïde pijnstillers, waaronder gabapentinoïden, werden als minder schadelijk beoordeeld.
De huidige wetten zijn enigszins incongruent met deze rangschikking van schade.
Inleiding
Misbruik van verslavende psychoactieve stoffen wordt gekenmerkt door negatieve gezondheids- en sociale gevolgen, niet alleen voor de gebruiker, maar ook voor niet-gebruikers in de gemeenschap of de samenleving (1, 2). De DSM-5 heeft verschillende specifieke stofgerelateerde afhankelijkheids- en verslavingscondities gedefinieerd (3), en de ICD-10-codering weerspiegelt verschillende mentale en gedragsstoornissen die verband houden met alcohol, tabak, opiaten, cocaïne, stimulerende middelen, hallucinogenen, sedativa en hypnotica, cannabis en cannabinoïden, en vluchtige oplosmiddelen (4).
De afgelopen 15 jaar is in Engeland (5), Nederland (6), Schotland (7), Frankrijk (8) en recentelijk in Australië (9) door medische en niet-medische verslavingsdeskundigen de relatieve gezondheids- en maatschappelijke schade van verschillende verslavende stoffen vastgesteld. De gemiddelde totale schadelijkheid van verschillende stoffen wordt gewoonlijk gerapporteerd in relatieve rangschikkingen, gebaseerd op multi-beslissingsanalyses (5, 9) of steunend op “ad-hoc” beoordelingen (6-8) met gebruikmaking van gevalideerde gezondheids- en sociale dimensies (5). Deze rangschikkingen stemmen niet noodzakelijk overeen met de prioriteiten van de wetgevende en wetshandhavende instanties inzake de relatieve regulering en controle van stoffen, waarbij alcohol een uitstekend voorbeeld is van dissonantie tussen de totale schade en de controle-inspanningen (5-9). Nutt et al. waren de eersten die deze incongruentie aantoonden (5).
In 2014 kwam een groep van 40 medische en niet-medische verslavingsdeskundigen uit 21 EU-landen tot dezelfde conclusie (10). Dit onderzoek omvatte 20 stoffen (10). In de tussentijd zijn er, net als in andere westerse landen, verschuivende patronen van trends in middelenmisbruik geweest, evenals politieke randvoorwaarden in Duitsland, met name
– Toenemend misbruik van methamfetamine, voornamelijk in regio’s die grenzen aan Tsjechië (11-13).
– Toenemend voorkomen van nieuwe psychoactieve stoffen (NPS), met name een overvloed aan synthetische cannabinoïden en stimulerende middelen (voornamelijk cathinonen) (12-14).
– Toenemende fatale overdoses met heroïne/morfine, opioïde-bevattende en niet-opioïde analgetica, synthetische opioïden, verdovende middelen, amfetamine, amfetaminederivaten, methamfetamine en NPS, gepaard gaande met een afname van het aantal sterfgevallen door overdosis door opioïde-afhankelijkheid behandelende geneesmiddelen zoals methadon en buprenorfine (11, 15).
– Toenemende beschikbaarheid van zeer krachtige cannabisproducten met een verhoogd risico op psychose en verslaving (11, 13, 16, 17).
– Legalisering van medicinale marihuana en cannabinoïden voor medisch voorschrift (18).
In het licht van deze ontwikkelingen hebben wij getracht de beoordeling van de gezondheids- en sociale schade van stoffen die in Duitsland en elders veelvuldig worden misbruikt en ook van stoffen die in ons land minder vaak worden misbruikt, maar al in opkomst zijn, te actualiseren (11, 12). In deze context werden synthetische cannabinoïden (14) voor het eerst opgenomen in de rangschikking van schadegevallen. We hebben ook indexen opgenomen van schadebeoordelingen voor propofol, een intraveneus verdovingsmiddel (19), en sommige niet-opioïde analgetica (NOA), d.w.z. gabapentinoïden, niet-steroïde anti-inflammatoire geneesmiddelen (NSAID’s), flupirtine, en triptanen (20-24). We besloten NOA’s samen met opioïde analgetica in onze beoordelingen op te nemen omdat gabapentine en pregabaline (gabapentinoïden) sinds kort in het middelpunt van de verslavingsgeneeskunde staan. In de afgelopen tien jaar hebben verschillende geneesmiddelenbewakingsdatabanken, bevolkingsonderzoeken en gevalsbeschrijvingen gewaarschuwd voor hun potentiële misbruikrisico’s en vermeende bijdrage aan fatale overdoses, vooral in combinatie met opioïden (22, 23). Hoewel algemeen wordt aangenomen dat NSAID’s niet verslavend zijn, zijn er recente gevalsbeschrijvingen (25, 26) en epidemiologische (27, 28) en klinische gegevens (24) die enige bezorgdheid over de veiligheid van deze traditionele opvatting doen rijzen. Ook bij andere NOA’s is potentieel misbruik en afhankelijkheid vastgesteld, bijvoorbeeld bij flurpirtine (21) of triptanen (20). Daarom leek het ons verstandig om ook de bovengenoemde NOA’s voor het eerst in een dergelijke studie te betrekken. Deze studie is de eerste in zijn soort die vergelijkende schadebeoordelingen bevat van verschillende nieuwe misbruikte stoffen, zowel legale/voorgeschreven als illegale.
Methodes
Deze cross-sectionele vragenlijst-studie bestond uit twee opeenvolgende stappen (enquête 1 en enquête 2, zie hieronder), waarin kwantitatieve vragenlijsten in schriftelijke vorm werden verspreid onder Duitse deskundigen op het gebied van verslavingsgeneeskunde. Deze deskundigen werden gerekruteerd op Duitse verslavingscongressen en -conferenties. Bovendien werden de vragenlijsten via e-mail verzonden naar 40 hoofden van Duitse verslavingsklinieken, die gevraagd werden ze in hun invloedssfeer te verspreiden onder andere verslavingsgeneeskundigen. Alleen de vragenlijsten die waren ingevuld door artsen die (i) specialist waren, d.w.z. extra expertise hadden in ten minste één medisch specialisme en (ii) langer dan 5 jaar werkzaam waren in tertiaire ziekenhuizen op het gebied van de behandeling van stoornissen in het gebruik van middelen (SUD), werden opgenomen in de analyse. De identiteit van de deskundigen werd anoniem gehouden, met uitzondering van informatie over hun leeftijd, geslacht, specialismen, aantal jaren beroepservaring, aantal jaren werkzaam in tertiaire ziekenhuizen op het gebied van SUD, en het zwaartepunt van hun beroepswerkzaamheden (acute zorg of revalidatieziekenhuis) (tabel 1).
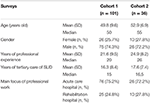
Tabel 1. Kenmerken van de deelnemers.
De eerste enquête werd uitgevoerd van maart 2016 tot september 2017 en beoordeelde de gemiddelde schade van 33 stoffen in in 5 dimensies (fysieke schade aan gebruikers, psychologische schade aan gebruikers, sociale schade aan gebruikers, fysieke en psychologische schade aan anderen, en sociale schade aan anderen). Zoals blijkt uit aanvullende figuur 1, werden deze dimensies gedefinieerd aan de hand van 16 criteria, die in verscheidene studies van dit type zijn gevalideerd (5, 9, 10) (zie aanvullend materiaal – deel Methodes). De totale schade voor gebruikers en de totale schade voor anderen bestonden uit respectievelijk 3 (fysiek, psychologisch, sociaal) en 2 (fysiek & psychologisch, sociaal) dimensies (zie voor details aanvullend figuur 1). De beoordelingen werden uitgevoerd met behulp van 5-puntsschalen (van “niet schadelijk” tot “zeer schadelijk”).
De vragenlijst werd teruggestuurd door 122 artsen en daarvan werden er 101 geëvalueerd, aangezien 21 deskundigen niet voldeden aan de inclusiecriteria. De artsen mochten zelf beslissen of ze een stof al dan niet beoordeelden, en ze kregen de opdracht een schatting te maken van hun beroepservaring (“geen/weinig” of “matig” of “veel”) met elke stof die ze hadden beoordeeld. Deze informatie was nodig om de validiteit van de beoordelingen te beoordelen en om gedefinieerde uitsluitingscriteria te verifiëren, d.w.z. een stof met <60% beoordelingen of meer dan 60% “geen/weinig ervaring”-beoordelingen werd uitgesloten van verdere analyse. Bijgevolg moesten de stoffen ayahuasca, khat en kratom worden uitgesloten van de schade-evaluatie (aanvullende figuren 2 en 3).
De tweede enquête (weging van de dimensies om de totale schade in figuur 1 te bepalen) werd uitgevoerd van september 2017 tot mei 2018 door cohort 2, die alleen werden gerekruteerd uit de e-mails aan de eerder genoemde 40 hoofden van Duitse drugsverslavingsbehandelingscentra. Deze vervolgenquête werd later afgenomen omdat de eerste enquête vrij uitgebreid was, en het combineren van de twee enquêtes waarschijnlijk te belastend werd geacht voor de respondenten van cohort 1, waardoor het retourquotum daalde. In de tweede enquête werd de deelnemers gevraagd het relatieve gewicht (als een verhouding tussen 0 en 1) te schatten van elk van de 5 dimensies die in de eerste enquête werden gebruikt voor de samenstelling van de totale schade van psychotrope stoffen. Alle 36 geretourneerde vragenlijsten werden opgenomen. Voor de berekening van de totale schade van elke stof hebben wij het gemiddelde relatieve gewicht gebruikt dat door de 36 deskundigen aan elke dimensie werd gegeven (figuur 1). Nadere bijzonderheden over de berekening van de totale schade van de resterende 30 stoffen en daarmee samenhangende gegevensanalyses, met inbegrip van de vergelijking met de vorige EU-ranglijst (figuur 3), zijn te vinden in het aanvullend materiaal.
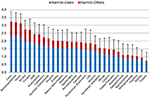
Figuur 1. Gemiddelde totale schadelijkheid van 30 stoffen (gemiddelde waarden en standaardafwijkingen) zoals beoordeeld door cohort 1 op een schaal van 0 (“niet schadelijk”) tot 4 (“zeer schadelijk”), weergegeven als schadelijk voor de gebruikers en schadelijk voor anderen. De relatieve bijdrage van de 5 dimensies (supplementaire figuur 1, supplementaire tabel 1) werd gewogen door cohort 2.
Validatie van de rangschikking werd eerst uitgevoerd door het evalueren van de grootte van de variabiliteit tussen de algemene schadeclassificatie en een van de vijf componentdimensies. Een verschil tussen de algemene schade-beoordeling en één van de 5 afzonderlijke beoordelingen in de dimensies ≥8 rangen werd als significant beschouwd en vereist een plausibiliteitsverklaring (Tabel 2). Een bijkomende validatie/gevoeligheidstest werd uitgevoerd door de uit onze enquête afgeleide gemiddelde gewichten te vervangen door de op consensus gebaseerde gewichten van de vorige EU-studie (aanvullende tabel 1) en de resulterende rangschikkingen voor stoffen van aanvullende figuur 9 te vergelijken met die van figuur 1 (aanvullende tabel 2).
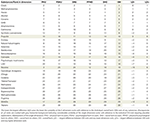
Tabel 2. Plausibiliteitscontrole van de totale schadecijfers.
Resultaten
Bemonstering en ervaring van de deelnemers
De gespecialiseerde artsen waren mediaan 15 jaar (cohort 1) en 16,5 jaar (cohort 2) werkzaam in de tertiaire zorg voor patiënten met SUD. Ongeveer drie van de vier deelnemers werkten in ziekenhuizen voor acute zorg, en de rest werkte in revalidatieklinieken (tabel 1).
Gemiddelde Totale Schade
De beoordelingen van de deskundigen in de 5 afzonderlijke dimensies worden getoond in de (Supplementary Figures 4-8). Wat de totale schade betreft, werden de traditionele drugs, d.w.z. cocaïne (inclusief “crack”), methamfetamine, heroïne en alcohol, als het schadelijkst beschouwd. De NPS, d.w.z. cathinonen en synthetische cannabinoïden, stonden op de tweede plaats in de topgroep van schadelijkste drugs. Ketamine, benzodiazepines, cannabis, psychotrope paddestoelen, LSD, nicotine en opioïde pijnstillers bevonden zich in de middenmoot. Methadon en buprenorfine (beide in Duitsland de voorkeursmedicatie voor de onderhoudstherapie van opioïdeverslaving) lagen in de onderste regionen, terwijl methylfenidaat (in Duitsland de voorkeursmedicatie voor de behandeling van ADHD) en NOA’s in de laagste regionen van de schade-rangschikking lagen. Onder de NOA’s werden gabapentine en pregabaline (gabapentinoïden) als schadelijker beschouwd dan flupirtine, NSAID’s en triptanen (figuur 1).
Verschil tussen beoordelaars van acute en revalidatieziekenhuizen?
De beoordelingen van de specialisten van acute en revalidatieziekenhuizen waren zeer vergelijkbaar, zoals blijkt uit figuur 2.
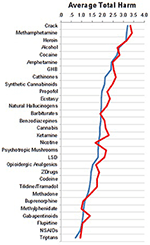
Figuur 2. Vergelijking van beoordelingen tussen specialisten in acute (n = 76, blauwe curve) vs. revalidatieziekenhuizen (n = 25, rode curve).
Vergelijking met de laatste Europese analyse
In dit bijgewerkte Duitse onderzoek werden methadon, nicotine, cannabis en alcohol als minder schadelijk beoordeeld dan de EU-beoordelaars in 2014 (10), terwijl psychotrope paddenstoelen, cathinonen, ecstasy, GHB, methamfetamine en crack als schadelijker werden beoordeeld – zie figuur 3.
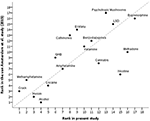
Figuur 3. Correlatie tussen de huidige beoordeling en de laatste EU-beoordeling (10) van de totale schade van drugsgebruik (rs = 0,73). Voor een betere oriëntatie geeft de bissectrice een perfecte correlatie aan (rs = 1).
Plausibiliteitscontrole en gevoeligheidstest
De kleinste discrepanties tussen de gemiddelde rangschikking van de totale schade en de 5 rangschikkingen voor gezondheids- en sociale dimensies werden gevonden voor de traditionele illegale drugs crack (en andere cocaïne), heroïne, methamfetamine, en ook voor alcohol, die ook op de eerste plaats stonden wat schade betreft. Hetzelfde gold voor GHB en NPS die bijna bovenaan stonden, ketamine in het middengebied, opioïden in lagere regionen, en de meeste NOA’s (gabapentinoïden, flupirtine, triptanen) in de laagste regionen. Opvallende discrepanties werden waargenomen voor propofol, cannabis, nicotine en NSAID’s (tabel 2). In het geval van nicotine en NSAID’s verklaren onevenredig grote bezorgdheid over lichamelijke schade (bv. kanker, beroertes, coronaire aandoeningen, COPD voor eerstgenoemde stof, en maag-darmbloedingen, nier- en cardiovasculaire aandoeningen voor laatstgenoemde stof) waarschijnlijk het grootste deel van de discrepantie voor deze stoffen. In het geval van cannabis weerspiegelt de Duitse literatuur momenteel een algemene perceptie van relatief lage fysieke schade en omgekeerd een perceptie van hoge psychosociale schade voor gebruikers, welke dichotomie dient om de discrepantie hier te bevestigen (29-31). De discrepantie voor nicotine (en misschien tot op zekere hoogte ook voor propofol) kan gedeeltelijk te wijten zijn aan een onverwacht lage inschatting van psychologische schade voor gebruikers, die afwijkt van empirisch bewijsmateriaal. Deze potentiële onderschatting kan bijgevolg de geldigheid van de algemene rangschikking van deze specifieke stoffen in het gedrang brengen.
Wanneer we als alternatief de op consensus gebaseerde wegingen van de EU-beoordelingsstudie (10) als vergelijkende gevoeligheidstest gebruikten, stelden we vast dat de resulterende rangschikking van de algemene schade (aanvullende figuur 9) sterk leek op de door ons in het kader van de enquête opgestelde gewogen rangschikking in figuur 1 (zie aanvullende tabel 2 voor een vergelijking). Dit suggereert dat de uitbijter/afwijkende wegingen van individuele dimensies (Supplementary Table 1) de resulterende rangschikking van de totale schade in onze studie niet kritisch beïnvloeden.
Discussie
Onze gegevens bevestigen de situatie in vele andere landen (5-10) van discordantie tussen de rangschikking van deskundigen inzake schade aan populaire drugs en de regulering ervan door de verdovende middelenwetten, zoals het opvallendst blijkt uit de beoordeling van alcohol, dat in ons land als een van de schadelijkste misbruikte stoffen wordt beschouwd. De relatief hoge prevalentie van alcoholgebruik/misbruik (in vergelijking met minder vaak misbruikte, maar wellicht gevaarlijker stoffen) draagt waarschijnlijk bij tot de beoordeling van de specifieke dimensies ervan, bijvoorbeeld schade aan anderen, en tot de algemene positie ervan. Evenzo kan de afnemende prevalentie van nicotinegebruik in Duitsland (aangezien het roken van tabak de afgelopen tien jaar is verboden in veel openbare ruimten zoals ziekenhuizen, onderwijsinstellingen, openbaar vervoer, restaurants, cafés en disco’s) bijdragen tot een lager dan verwachte rangschikking van schade. Bovendien moet worden vermeld dat nicotinegebruik, ondanks het feit dat het een aanzienlijke gedragsafhankelijkheid kan veroorzaken, nauwelijks gepaard gaat met dramatische psychiatrische effecten, bijvoorbeeld in tegenstelling tot het gebruik van alcohol of hallucinogenen. Deze studie was de eerste waarin de schade van verschillende NOA’s werd vergeleken met de schade van goed gekarakteriseerde misbruikmiddelen, en zoals verwacht bleek de schade van NOA’s aanzienlijk lager te zijn dan die van de traditionele misbruikmiddelen. De huidige studie was ook de eerste die synthetische cannabinoïden en propofol opnam in een algemeen rangschikkingsschema voor schade, wat nuttig kan zijn voor de psycho-educatie van gebruikers, voor regelgevende overwegingen, of voor het bepalen van politieke actieterreinen voor gezondheidsbevordering.
NPS (cathinonen en synthetische cannabinoïden) zijn hier ingedeeld in de hoogste groep van schade-niveaus. Beleidsmakers en clinici zouden baat hebben bij meer gegevens over het NPS-fenomeen, bijvoorbeeld over de bijbehorende morbiditeit (32, 33) en mortaliteit, die toenemen (33).
Vergeleken met de EU-beoordeling uit 2014 (10), werden cannabis, methadon en nicotine als minder schadelijk beoordeeld, terwijl crack, methamfetamine, GHB, cathinonen, ecstasy en psychotrope paddenstoelen als schadelijker werden gezien (figuur 3). Cannabis en hallucinogenen (d.w.z. ketamine, psychotrope paddestoelen en LSD) werden op het schadelijkheidsniveau van benzodiazepinen of barbituraten beschouwd. Opgemerkt moet worden dat psilocybine (in figuur 1 vermeld als psychotrope paddestoelen) en LSD beide een hernieuwd therapeutisch potentieel hebben bij psychiatrische ziekten en in die context een laag misbruikpotentieel lijken te vertonen (34).
Het is interessant om op te merken dat opioïde analgetica niet tot de top van schadelijke drugs behoorden. Dit kan misschien te maken hebben met het feit dat een “opioïdenepidemie” (zoals die in de VS, Canada en Australië), nog niet zichtbaar is in Duitsland of in West-Europa (35-38). De relatief lage rangschikking van opioïden op recept in onze studie staat in schril contrast met de hoge mate van stigmatisering van illegale opioïden. Deze bevindingen zijn congruent met de multi-beslissingsanalyse van negen deskundigen (8 uit het Verenigd Koninkrijk en 1 uit Nederland) die suggereert dat de totale schade van niet-medisch gebruikte opioïden op recept minder dan de helft is van die van geïnjecteerde straatheroïne (39).
Methadon werd beoordeeld als minder schadelijk dan standaard opioïde analgetica, welk gezichtspunt vertekend zou kunnen zijn door de opvatting van verslavingsartsen over methadon in de eerste plaats als een standaard onderhoudsbehandeling voor opioïde-afhankelijkheid, waarvan in deze context herhaaldelijk is aangetoond dat het de morbiditeit en mortaliteit vermindert (15). In de context van illegaal gebruik en misbruik zijn de schadelijke effecten van methadon (bijvoorbeeld sterfgevallen door apneu en torsades-de-pointe, verslaving en misbruik) duidelijk aanzienlijk hoger dan die van verschillende andere drugs die erboven staan. Dit brengt een belangrijke beperking aan het licht van studies naar de rangschikking van drugsschade op basis van subjectieve beoordelingen, omdat ze geen duidelijk onderscheid toelaten tussen de schade van een geneesmiddel met een therapeutische indicatie in een medische context versus illegaal gebruik/misbruik buiten die context. Deze discrepanties in de rangschikking van pijnstillers tussen andere middelen suggereren dat misschien ook de ervaring van de beoordelaars in de pijngeneeskunde had moeten worden gepeild.
Het kan niet worden uitgesloten dat onze beoordelingen vertekend zijn in de richting van de grootstedelijke in plaats van de landelijke perceptie van de schade van middelengebruik; om dit te verduidelijken zou verder onderzoek in grotere steekproeven nodig zijn. Ook een mogelijke genderinvloed op de perceptie van drugsschade werd hier niet expliciet onderzocht (40, 41). Aangezien we de vragenlijsten hadden verstuurd zonder alle ontvangers te traceren, met het verzoek ze door te sturen naar andere Duitse deskundigen in de verslavingsgeneeskunde, kunnen we geen informatie geven over het exacte aantal deskundigen dat uiteindelijk onze vragenlijsten heeft ontvangen. Een dergelijke modus operandi is echter niet ongebruikelijk voor studies van dit type (5). Andere beperkingen, die vergelijkbaar zijn met die van eerdere studies (5-10), zijn onder meer het feit dat in het huidige werk niet kan worden beweerd dat aan strikte eisen inzake representativiteit is voldaan. Wij trachtten subjectiviteitsbiases te verminderen door een grote en homogene studiegroep te rekruteren (alle artsen die gespecialiseerd zijn in verslavingsgeneeskunde). Er bestaan echter geen officiële statistieken over het aantal specialisten met meer dan 5 jaar ervaring in de tertiaire SUD-zorg dat in Duitsland werkzaam was op het ogenblik van de studie. Wij schatten dat dit aantal ergens tussen de 250 en 500 artsen ligt, zodat onze steekproef een minderheidsstandpunt kan opleveren. In Duitsland zijn deskundigen in de verslavingsgeneeskunde gewoonlijk psychiaters of huisartsen. In tegenstelling tot de Engelse (5), EU (10) en Australische (9) studies, hebben wij geen gebruik gemaakt van consensus-feedbacks. Hoewel deze extra stap de waarschijnlijkheid van overeenstemming onder de deelnemers aan het onderzoek kan hebben vergroot (42), hebben wij hiervan afgezien, omdat op consensus gebaseerde beslissingen op zich subjectiviteit niet elimineren (43) en er geen “one-size-fits-all-methode” bestaat voor de beoordeling van baten en risico’s (44). Bovendien maakten eerdere op consensus gebaseerde studies gebruik van kleinere steekproeven bestaande uit verslavingsdeskundigen uit verschillende beroepsgroepen (5, 9, 10), wier heterogeniteit van ervaringen in de behandeling van SUD waarschijnlijk eerder een op consensus gebaseerde beslissingsstrategie nodig maakte dan onze homogene groep. Net als de Nederlandse (6), de Schotse (7) en de Franse onderzoeksgroepen (8) hebben wij een “ad-hoc” beoordeling uitgevoerd, met gebruikmaking van gevalideerde gezondheids- en sociale dimensies, die in eerdere (5, 10) en recente (9) empirische studies zijn gebruikt. Deze beslissing om een “ad-hoc” format te gebruiken, maximaliseerde het aantal ingevulde vragenlijsten.
Naast de nieuwe inclusie van NOA’s, synthetische cannabinoïden en propofol, zijn er een paar sterke punten van de huidige studie: (i) het gebruik van een van de grootste steekproeven in dit type onderzoek; (ii) de aanzienlijke multidimensionale verslavingsgeneeskundige ervaring van de deelnemers, waaronder die van specialisten in rehabilitatieklinieken (figuur 2), die in Duitsland sterk gericht is op psychosociale dimensies en uitkomsten; (iii) de vergelijking met de vorige EU-ranglijst (figuur 3); en (iv) de toevoeging van vergelijkingen van illegale en legale drugsranglijsten aan de huidige literatuur.
De resultaten van deze cross-sectionele vragenlijst-studie actualiseren de gemiddelde totale schade (met schadecomponenten uit diverse gezondheids- en sociale dimensies) als gevolg van gebruik/misbruik van diverse psychoactieve stoffen (inclusief pijnstillers op recept) vanuit het perspectief van Duitse specialisten in verslavingsgeneeskunde. Er moet echter worden benadrukt dat deze relatieve algemene rangschikkingen van toepassing zijn op risico’s op populatieniveau, en dat afhankelijk van de individuele en situationele context en van de intensiteit van het individuele misbruik, bijna elke psychoactieve stof op een zeer gevaarlijke en schadelijke manier kan worden gebruikt.
Conclusie
Deze studie geeft een bijgewerkte rangschikking van Duitse deskundigen in de verslavingsgeneeskunde van de gemiddelde algemene schade en van de schade in specifieke gezondheids- en sociale dimensies van verschillende psychoactieve stoffen, waaronder pijnstillers. Alcohol werd geschat als een van de schadelijkste verslavende stoffen, samen met heroïne, cocaïne, methamfetamine, GHB, en NPS (d.w.z. synthetische cannabinoïden, cathinonen). De verhoogde risico’s van alcohol zijn enigszins in strijd met de Duitse narcoticawet, zoals in de meeste landen het geval is. Cannabis en ketamine werden in de middenmoot gerangschikt, op gelijke hoogte met benzodiazepines. Therapeutisch gebruikte drugs zoals niet-opioïde pijnstillers, methylfenidaat en opioïden werden momenteel over het algemeen als het minst schadelijk ingeschat. Dergelijke relatieve veiligheidsperceptie is echter zeker aan verandering onderhevig indien misbruik- en misbruikpatronen in de loop van de tijd veranderen (45).
Data Availability Statement
De ruwe gegevens die de conclusies van dit artikel ondersteunen, zullen door de auteurs beschikbaar worden gesteld, zonder onnodig voorbehoud.
Ethics Statement
De studies waarbij menselijke deelnemers betrokken waren, werden beoordeeld en goedgekeurd door de Ethik-Kommission der Medizinischen Fakultät der Universität Duisburg-Essen. Schriftelijke geïnformeerde toestemming voor deelname was niet vereist voor deze studie in overeenstemming met de nationale wetgeving en de institutionele eisen.
Author Contributions
UB: concept en ontwerp. MSp: analyse van de gegevens. UB en MSp: verzameling en interpretatie van gegevens. UB: opstellen van het artikel. Alle auteurs: kritisch herzien voor belangrijke intellectuele inhoud.
Conflict of Interest
NS heeft honoraria ontvangen voor verschillende activiteiten (bijv. lidmaatschap adviesraad, lezingen, manuscripten) van AbbVie, Camurus, Hexal, Janssen-Cilag, MSD, Medice, Mundipharma, Reckitt-Benckiser/Indivior, en Sanofi-Aventis. Gedurende de laatste 3 jaar heeft hij deelgenomen aan klinische studies gefinancierd door de farmaceutische industrie. TA heeft honoraria (bijv. lidmaatschap adviesraad) en/of educatieve subsidies ontvangen van Janssen-Cilag, Medice, en Otsuka-Lundbeck NW heeft honoraria ontvangen voor (niet productgerelateerde) lezingen (Janssen-Cilag, mundipharma, en Reckitt-Benckiser/Indivior), In de afgelopen 3 jaar heeft hij deelgenomen aan klinische proeven gefinancierd door de farmaceutische industrie en heeft hij overheidsfinanciering ontvangen (BayStMGP) voor de evaluatie van Take-Home Naloxone. TH heeft honoraria ontvangen voor verschillende activiteiten (bv. lidmaatschap adviesraad, lezingen) van Janssen-Cilag, Amomed, Shire, Takeda, Servier MSo heeft de afgelopen 3 jaar gewerkt als consultant of heeft sprekersfreut ontvangen van Ammomed, Indivior, Camurus. JR heeft honoraria ontvangen voor deelname aan adviesraden, advisering en lezingen van AbbVie, Camurus, Gilead, Hexal, Indivior, en Sanofi-Aventis. JK heeft honoraria ontvangen van Bayer, Janssen, Lundbeck, Neuraxpharm, Otsuka Pharma, Schwabe, en Servier voor lezingen op conferenties en financiële steun voor reizen. Hij heeft financiële steun ontvangen voor door onderzoekers geïnitieerde trials van Medtronic GmbH. HM is ook verbonden aan een particuliere praxis (Northern Anesthesia; Pain Medicine, LLC, Eagle River, AK, USA), die geen invloed heeft op deze studie.
De overige auteurs verklaren dat het onderzoek is uitgevoerd in afwezigheid van enige commerciële of financiële relaties die zouden kunnen worden opgevat als een potentieel belangenconflict.
Acknowledgments
Wij danken Jennifer Haverkemper, MSc (Psychologie), hartelijk voor haar hulp bij het ontwikkelen van de vragenlijst voor Cohort 1, en Ann-Christin Kanti, MD, voor data-entry en onderhoud. Wij danken ook Gabriele Lührmann, hoofdsecretaris van de afdeling Psychiatrie, Psychotherapie, en Psychosomatiek van de EVK Castrop-Rauxel voor het organiseren van correspondentie met collega’s. Wij danken ook de vele artsen die zo vriendelijk waren de tijd te nemen om deel te nemen aan dit project.
Aanvullend materiaal
Het aanvullend materiaal voor dit artikel is online te vinden op: https://www.frontiersin.org/articles/10.3389/fpsyt.2020.592199/full#supplementary-material
1. Korpi ER, den Hollander B, Farooq U, Vashchinkina E, Rajkumar R, Nutt DJ, et al. Mechanisms of action and persistent neuroplasticity by drugs of abuse. Pharmacol Rev. (2015) 67:872-1004. doi: 10.1124/pr.115.010967
CrossRef Full Text | Google Scholar
2. Morgen K. Counseling en Professionele Identiteit in de 21e Eeuw. Substance use Disorders and Addictions. Thousand Oaks, CA: Sage Publications, Inc (2017).
Google Scholar
3. APA American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 5e ed. Washington, DC: APA (2013).
Google Scholar
4. Dilling H, Freyberger H. Taschenführer zur ICD-10-Klassifikation psychischer Störungen. Bern: Huber Verlag (2006).
Google Scholar
5. Nutt DJ, King LA, Phillips LD. Onafhankelijk Wetenschappelijk Comité inzake Drugs. Drug harms in the UK: a multicriteria decision analysis. Lancet. (2010) 376:1558-65. doi: 10.1016/S0140-6736(10)61462-6
CrossRef Full Text | Google Scholar
6. van Amsterdam J, Opperhuizen A, Koeter M, van den Brink W. Ranking the harm of alcohol, tobacco and illicit drugs for the individual and the population. Eur Addict Res. (2010) 16:202-7. doi: 10.1159/000317249
CrossRef Full Text | Google Scholar
7. Taylor M, Mackay K, Murphy J, McIntosh A, McIntosh C, Anderson S, et al. Quantifying the RR of harm to self and others from substance misuse: results from a survey of clinical experts across Scotland. BMJ Open. (2012) 2:e000774. doi: 10.1136/bmjopen-2011-000774
CrossRef Full Text | Google Scholar
8. Bourgain C, Falissard B, Blecha L, Benyamina A, Karila L, Reynaud M. A damage/benefit evaluation of addictive product use. Verslaving. (2012) 107:441-50. doi: 10.1111/j.1360-0443.2011.03675.x
CrossRef Full Text | Google Scholar
9. Bonomo Y, Norman A, Biondo S, Bruno R, Daglish M, Dawe S, et al. The Australian drug harms ranking study. J Psychopharmacol. (2019) 33:759-68. doi: 10.1177/0269881119841569
CrossRef Full Text | Google Scholar
10. van Amsterdam J, Nutt D, Phillips L, van den Brink W. European rating of drug harms. J Psychopharmacol. (2015) 29:655-60. doi: 10.1177/0269881115581980
CrossRef Full Text | Google Scholar
11. DSB (Drogen und Suchtbericht 2018). Die Drogenbeauftragte der Bundesregierung. (2018). Online beschikbaar op: https://www.drogenbeauftragte.de/fileadmin/dateien-dba/Drogenbeauftragte/Drogen_und_Suchtbericht/pdf/DSB-2018.pdf (geraadpleegd op 6 januari 2020).
Google Scholar
12. Atzendorf J, Rauschert C, Seitz N, Lochbühler K, Kraus L. Het gebruik van alcohol, tabak, illegale drugs en geneesmiddelen. Een schatting van het gebruik en de middelengerelateerde aandoeningen in Duitsland. Dtsch Arztebl Int. (2019) 116:577-84. doi: 10.3238/arztebl.2019.0577
CrossRef Full Text | Google Scholar
13. Seitz NN, Lochbühler K, Atzendorf J, Rauschert C, Pfeiffer-Gerschel T, Kraus L. Trends in middelengebruik en gerelateerde stoornissen-analyse van het epidemiologisch onderzoek naar middelenmisbruik 1995 tot 2018. Dtsch Arztebl Int. (2019) 116:585-91. doi: 10.3238/arztebl.2019.0585
CrossRef Full Text | Google Scholar
14. Scherbaum N, Schifano F, Bonnet U. Nieuwe psychoactieve stoffen (NPS) – een uitdaging voor de verslavingszorg. Farmacopsychiatrie. (2017) 50:116-22. doi: 10.1055/s-0043-102059
CrossRef Full Text | Google Scholar
15. Dematteis M, Auriacombe M, D’Agnone O, Somaini L, Szerman N, Littlewood R, et al. Recommendations for buprenorphine and methadone therapy in opioid use disorder: a European consensus. Expert Opin Pharmacother. (2017) 18:1987-99. doi: 10.1080/14656566.2017.1409722
CrossRef Full Text | Google Scholar
16. Chandra S, Radwan MM, Majumdar CG, Church JC, Freeman TP, ElSohly MA. Nieuwe trends in cannabispotentie in de VS en Europa gedurende het laatste decennium (2008-2017). Eur Arch Psychiatry Clin Neurosci. (2019) 269:5-15. doi: 10.1007/s00406-019-00983-5
CrossRef Full Text | Google Scholar
17. Di Forti M, Quattrone D, Freeman TP, Tripoli G, Gayer-Anderson C, Quigley H, et al. The contribution of cannabis use to variation in the incidence of psychotic disorder across Europe (EU-GEI): a multicentre case-control study. Lancet Psychiatry. (2019) 6:427-36. doi: 10.1016/S2215-0366(19)30048-3
CrossRef Full Text | Google Scholar
18. EMCDDA Europees Waarnemingscentrum voor Drugs en Drugsverslaving. 2018 Medisch gebruik van Cannabis en Cannabinoïden: Vragen en antwoorden voor beleidsvorming. Luxemburg: Bureau voor publicaties van de Europese Unie (2018). Online beschikbaar op: http://www.emcdda.europa.eu/system/files/publications/10171/20185584_TD0618186ENN_PDF.pdf (geraadpleegd op 6 januari 2020).
Google Scholar
19. Bonnet U. Beoordeling van het verslavingsrisico van propofol. Fortschr Neurol Psychiatry. (2011) 79:442-52. doi: 10.1055/s-0031-1273411
CrossRef Full Text | Google Scholar
20. Beau-Salinas F, Jonville-Béra AP, Cissoko H, Bensouda-Grimaldi L, Autret-Leca E. Drug dependence associated with triptans and ergot derivatives: a case/non-case study. Eur J Clin Pharmacol. (2010) 66:413-7. doi: 10.1007/s00228-009-0769-6
CrossRef Full Text | Google Scholar
21. Gahr M, Freudenmann RW, Connemann BJ, Hiemke C, Schönfeldt-Lecuona C. Abuse liability of flupirtine revisited: implications of spontaneous reports of adverse drug reactions. J Clin Pharmacol. (2013) 53:1328-33. doi: 10.1002/jcph.164
CrossRef Full Text | Google Scholar
22. Evoy KE, Morrison MD, Saklad SR. Abuse and misuse of pregabalin and gabapentin. Drugs. (2017) 77:403-26. doi: 10.1007/s40265-017-0700-x
CrossRef Full Text | Google Scholar
23. Bonnet U, Scherbaum N. How addictive are gabapentin and pregabalin? Een systematisch overzicht. Eur Neuropsychopharmacol. (2017) 27:1185-2015. doi: 10.1016/j.euroneuro.2017.08.430
CrossRef Full Text | Google Scholar
24. Bonnet U, Strasser JC, Scherbaum N. Screening op lichamelijke en gedragsmatige afhankelijkheid van niet-opioïde analgetica in een Duitse oudere ziekenhuispopulatie. Addict Behav. (2019) 90:265-71. doi: 10.1016/j.addbeh.2018.11.009
CrossRef Full Text | Google Scholar
25. Etcheverrigaray F, Grall-Bronnec M, Blanchet M, Jolliet P, Victorri-Vigneau C. Ibuprofen-afhankelijkheid: een case report. Farmacopsychiatrie. (2014) 47:115-7. doi: 10.1055/s-0034-1371868
CrossRef Full Text | Google Scholar
26. Godersky ME, Vercammen LK, Ventura AS, Walley AY, Saitz R. Identification of non-steroidal anti-inflammatory drug use disorder: a case report. Addict Behav. (2017) 70:61-4. doi: 10.1016/j.addbeh.2017.02.008
PubMed Abstract | CrossRef Full Text | Google Scholar
27. Cryer B, Barnett MA, Wagner J, Wilcox CM. Overgebruik en mispercepties van niet-steroïde ontstekingsremmers in de Verenigde Staten. Am J Med Sci. (2016) 352:472-80. doi: 10.1016/j.amjms.2016.08.028
CrossRef Full Text | Google Scholar
28. Wójta-Kempa M, Krzyzanowski DM. Correlaten van misbruik en verkeerd gebruik van vrij verkrijgbare pijnstillers onder de volwassen bevolking van Wrocław (Polen). Adv Clin Exp Med. (2016) 25:349-60. doi: 10.17219/acem/58887
CrossRef Full Text | Google Scholar
29. Hölscher F, Bonnet U, Scherbaum N. Gebruik van een poliklinisch behandelcentrum voor cannabismisbruik. Nervenarzt. (2008) 79:571-6. doi: 10.1007/s00115-008-2412-7
CrossRef Full Text | Google Scholar
30. Bonnet U, Specka M, Scherbaum N. Frequent niet-medicinaal cannabisgebruik: gezondheidseffecten en effectiviteit van detoxificatiebehandeling. Dtsch Med Wochenschr. (2016) 141:126-31. doi: 10.1055/s-0041-106313
CrossRef Full Text | Google Scholar
31. Schneider D. Konsumfolgen und Behandlungsbedarf von Cannabis-Intensivkonsumenten/innen im ambulanten Setting. Sucht. (2016) 62:23-30. doi: 10.1024/0939-5911/a000405
CrossRef Full Text | Google Scholar
32. Foti F, Marti M, Ossato A, Bilel S, Sangiorgi E, Botrè F, et al. Fenotypische effecten van chronisch en acuut gebruik van methiopropamine in een muismodel. Int J Legal Med. (2019) 133:811-20. doi: 10.1007/s00414-018-1891-8
CrossRef Full Text | Google Scholar
33. Corkery JM, Schifano F, Martinotti G. How deaths can help clinicians and policy-makers understand the risks of novel psychoactive substances. Br J Clin Pharmacol. (2020) 86:482-98. doi: 10.1111/bcp.14183
CrossRef Full Text | Google Scholar
34. Chi T, Gold JA. A review of emerging therapeutic potential of psychedelic drugs in the treatment of psychiatric illnesses. J Neurol Sci. (2020) 411:116715. doi: 10.1016/j.jns.2020.116715
CrossRef Full Text | Google Scholar
35. Häuser W, Schug S, Furlan AD. De opioïdenepidemie en nationale richtlijnen voor opioïdtherapie bij chronische niet-kanker pijn: een perspectief vanuit verschillende continenten. Pain Rep. (2017) 2:e599. doi: 10.1097/PR9.0000000000000599
CrossRef Full Text | Google Scholar
36. Kraus L, Seitz NN, Schulte B, Cremer-Schaeffer P, Braun B, Verthein U, et al. Schatting van het aantal mensen met een opioïdenverslaving in Duitsland. Dtsch Arztebl Int. (2019) 116:137-43. doi: 10.3238/arztebl.2019.0137
CrossRef Full Text | Google Scholar
37. Rosner B, Neicun J, Yang JC, Roman-Urrestarazu A. Opioid prescription patterns in germany and the global opioid epidemic: systematic review of available evidence. PLoS ONE. (2019) 14: e0221153. doi: 10.1371/journal.pone.0221153
CrossRef Full Text | Google Scholar
38. 38. Meyer A, LeClair C, McDonald JV. Prescription opioid prescribing in Western Europe and the United States. R I Med J. (2020) 103:45-8.
Google Scholar
39. van Amsterdam J, Phillips L, Henderson G, Bell J, Bowden-Jones O, Hammersley R, et al. Ranking the harm of non-medically used prescription opioids in the UK. Regul Toxicol Pharmacol. (2015) 73:999-1004. doi: 10.1016/j.yrtph.2015.09.014
CrossRef Full Text | Google Scholar
40. Bodnar RJ, Kest B. Sekseverschillen in opioïde analgesie, hyperalgesie, tolerantie en ontwenning: centrale werkingsmechanismen en rol van gonadale hormonen. Horm Behav. (2010) 58:72-81. doi: 10.1016/j.yhbeh.2009.09.012
CrossRef Full Text | Google Scholar
41. Di Nicola M, Ferri VR, Moccia L, Panaccione I, Strangio AM, Tedeschi D, et al. Gender differences and psychopathological features associated with addictive behaviors in adolescents. Front Psychiatry. (2017) 8:256. doi: 10.3389/fpsyt.2017.00256
PubMed Abstract | CrossRef Full Text | Google Scholar
42. Phillips LD, Banae Costa CA. Transparante prioritering, budgettering en middelentoewijzing met multicriteria besluitvormingsanalyse en besluitvormingsconferentie. Ann Operat Res. (2007) 154:51-68. doi: 10.1007/s10479-007-0183-3
CrossRef Full Text | Google Scholar
43. Rolles S, Measham F. Vragen over de methode en het nut van het rangschikken van drugsschade in het drugsbeleid. Int J Drugbeleid. (2011) 22:243-6. doi: 10.1016/j.drugpo.2011.04.004
CrossRef Full Text | Google Scholar
44. Mt-Isa S, Hallgreen CE, Wang N, Callréus T, Genov G, Hirsch I, Hobbiger SF, et al. Balancing benefit and risk of medicines: a systematic review and classification of available methodologies. Pharmacoepidemiol Drug Saf . (2014) 23:667-78. doi: 10.1002/pds.3636
PubMed Abstract | CrossRef Full Text | Google Scholar
45. Martinotti G, de Risio L, Vannini C, Schifano F, Pettorruso M, Di Giannantonio M. Substance related exogenous psychosis: a post-modern syndrome. CNS Spectr. (2020) 1-8. doi: 10.1017/S1092852920001479
CrossRef Full Text | Google Scholar