- Hoe werkt universele ziektekostendekking?
- Hoe is het leveringssysteem georganiseerd en hoe worden aanbieders betaald?
- Wat zijn de belangrijkste strategieën om de kwaliteit van de zorg te waarborgen?
- Wat wordt er gedaan om de ongelijkheden te verminderen?
- Wat wordt er gedaan om de integratie van leveringssystemen en de coördinatie van zorg te bevorderen?
- Wat is de status van elektronische medische dossiers?
- Hoe worden de kosten in de hand gehouden?
- Welke belangrijke innovaties en hervormingen zijn onlangs ingevoerd?
Hoe werkt universele ziektekostendekking?
China heeft in 2011 grotendeels universele verzekeringsdekking bereikt via drie publieke verzekeringsprogramma’s1:
- De stedelijke basisverzekering voor werknemers, verplicht voor stadsbewoners met een formele baan, ging van start in 1998.
- Het vrijwillige nieuwe coöperatieve medische stelsel werd in 2003 aangeboden aan plattelandsbewoners.
- De vrijwillige Medische Basisverzekering voor stadsbewoners werd in 2007 gelanceerd om stadsbewoners zonder formele baan te dekken, waaronder kinderen, ouderen en zelfstandigen.
In 2016 kondigde de centrale regering van China, de Staatsraad, aan dat het het Nieuw Coöperatief Medisch Scheme en de Medische Basisverzekering voor stadsbewoners zou samenvoegen om de risicopool uit te breiden en de administratieve kosten te verminderen.2 Deze consolidatie is nog steeds aan de gang. Het gecombineerde publieke verzekeringsprogramma heet nu Urban-Rural Resident Basic Medical Insurance.
Omdat China een enorme bevolking heeft, werd de verzekeringsdekking geleidelijk verhoogd. In 2011 was ongeveer 95 procent van de Chinese bevolking gedekt door een van de drie ziektekostenverzekeringen. Verzekeringsdekking is in China niet verplicht.
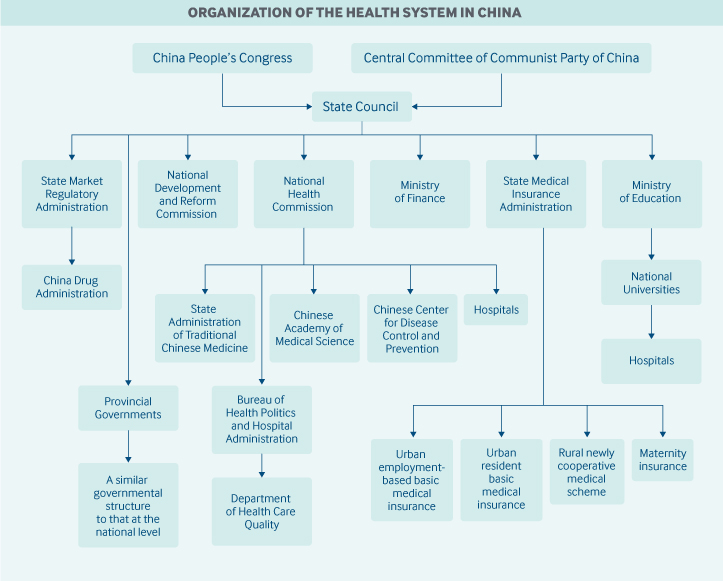
Rol van de overheid: De centrale regering van China heeft de algehele verantwoordelijkheid voor de nationale wetgeving, het beleid en de administratie op het gebied van de gezondheidszorg. Zij laat zich leiden door het beginsel dat iedere burger recht heeft op basisgezondheidszorg. Lokale overheden – provincies, prefecturen, steden, provincies en steden – zijn verantwoordelijk voor het organiseren en leveren van deze diensten.
Zowel nationale als lokale gezondheidsagentschappen en autoriteiten hebben uitgebreide verantwoordelijkheden voor gezondheidskwaliteit en -veiligheid, kostenbeheersing, vergoedingsschema’s voor aanbieders, gezondheidsinformatietechnologie, klinische richtlijnen en gezondheidsgelijkheid.
In maart 2018 reorganiseerde de Raad van State de gezondheidszorgstructuur van de centrale overheid. De verantwoordelijkheden van verschillende agentschappen omvatten het volgende:
- De Nationale Gezondheidscommissie is het belangrijkste nationale gezondheidsagentschap. De commissie formuleert het nationale gezondheidsbeleid, coördineert en bevordert de hervorming van de geneeskunde en de gezondheidszorg, en houdt toezicht op en beheert de volksgezondheid, de medische zorg, de gezondheidszorg in noodsituaties en de gezinsplanningsdiensten. De Staatsadministratie voor Traditionele Chinese Geneeskunde is aan het agentschap verbonden.
- De Staatsadministratie voor Medische Verzekering houdt toezicht op de medische basisverzekeringsprogramma’s, de catastrofale medische verzekering, een programma voor zwangerschapsverzekering, de prijsstelling van farmaceutische producten en gezondheidsdiensten, en een programma voor medische financiële bijstand.
- Het Nationale Volkscongres is verantwoordelijk voor de gezondheidswetgeving. Belangrijke beleidsmaatregelen en hervormingen op gezondheidsgebied kunnen echter worden geïnitieerd door de Staatsraad en het Centraal Comité van de Communistische Partij, en deze worden ook als wet beschouwd.
- De Nationale Ontwikkelings- en Hervormingscommissie houdt toezicht op de plannen voor de gezondheidsinfrastructuur en de concurrentie tussen zorgaanbieders.
- Het Ministerie van Financiën verstrekt financiële middelen voor overheidssubsidies voor de gezondheidszorg, bijdragen aan de ziektekostenverzekering en de infrastructuur van het gezondheidssysteem.
- De nieuw opgerichte State Market Regulatory Administration omvat de China Drug Administration, die verantwoordelijk is voor goedkeuringen en licenties voor geneesmiddelen.
- Het China Center for Disease Control and Prevention, hoewel geen overheidsinstantie, wordt beheerd door de National Health Commission.
- De Chinese Academie voor Medische Wetenschappen, die onder de Nationale Gezondheidscommissie valt, is het nationale centrum voor gezondheidsonderzoek.
Lokale regeringen (van prefecturen, provincies en steden) kunnen hun eigen commissies, bureaus, of gezondheidsafdelingen hebben. Centra voor ziektebestrijding en -preventie bestaan ook in plaatselijke gebieden en worden eveneens beheerd door plaatselijke commissies, bureaus of gezondheidsafdelingen. Op nationaal niveau biedt het China Center for Disease Control and Prevention alleen technische ondersteuning aan de lokale centra.
Rol van de openbare ziektekostenverzekering: In 2018 besteedde China ongeveer 6,6 procent van het bbp aan gezondheidszorg, wat neerkomt op CNY 5.912 miljard (1.665 miljard dollar).3 Achtentwintig procent werd gefinancierd door de centrale en lokale overheden, 44 procent werd gefinancierd door door de overheid gefinancierde ziektekostenverzekeringen, particuliere ziektekostenverzekeringen of sociale gezondheidsdonaties, en 28 procent werd out-of-pocket betaald.4
Urban Employee Basic Medical Insurance wordt voornamelijk gefinancierd uit loonbelastingen van werknemers en werkgevers, met minimale overheidsfinanciering. Deelname is verplicht voor werknemers in stedelijke gebieden. In 2018 hadden 316,8 miljoen werknemers een werknemersverzekering.5 De basis van de werknemersbijdrage in de loonbelasting is gemaximeerd op 300 procent van het gemiddelde lokale salaris; individueel loon boven dit niveau wordt niet belast. In de meeste provincies bedragen de individuele belastingtarieven ongeveer 2 procent. De belastingtarieven voor werkgevers verschillen per provincie. De grondslag voor de werkgeversbijdragen is de som van de lonen van de werknemers. Niet-werkende gezinsleden van werknemers zijn niet gedekt.
De basisverzekering voor ziektekosten van stedelingen en plattelandsbewoners dekt plattelandsbewoners en stedelingen, zelfstandigen, kinderen, studenten, oudere volwassenen en anderen. De verzekering is vrijwillig op het niveau van het huishouden. In 2018 waren 897,4 miljoen mensen gedekt onder de twee verzekeringsregelingen (het plattelandsplan en het stedelijke plan voor zelfstandigen) waaruit dit programma bestaat.
Urban-Rural Resident Basic Medical Insurance wordt gefinancierd door jaarlijkse vaste premies. De individuele premiebijdragen zijn minimaal en de overheidssubsidies voor de verzekeringspremies vormen het grootste deel van de inkomsten van de verzekeraar. In regio’s waar de economie minder ontwikkeld is, verstrekt de centrale overheid een veel groter deel van de subsidies dan de provinciale en prefecturele overheden. In meer ontwikkelde provincies worden de meeste subsidies op lokaal niveau verstrekt (hoofdzakelijk door provinciale overheden).
De weinige permanente buitenlandse ingezetenen hebben recht op dezelfde verzekeringsvoordelen als burgers. Ongedocumenteerde immigranten en bezoekers vallen niet onder de door de overheid gefinancierde ziektekostenverzekering.
Rol van particuliere ziektekostenverzekering: Hoofdzakelijk gekocht door personen met een hoger inkomen en door werkgevers voor hun werknemers, kan particuliere verzekering worden gebruikt om aftrekposten, copayments en andere kostendeling te dekken, evenals om dekking te bieden voor dure diensten die niet worden betaald door de openbare verzekering.
Er zijn geen statistieken beschikbaar over het percentage van de bevolking met particuliere dekking. Particuliere ziektekostenverzekeringen worden voornamelijk verstrekt door commerciële verzekeringsmaatschappijen met winstoogmerk.
De totale waarde van particuliere ziektekostenverzekeringspremies groeide tussen 2010 en 2015 met 28,9 procent per jaar.6 In 2015 waren de particuliere ziektekostenverzekeringspremies goed voor 5,9 procent van de totale gezondheidsuitgaven.7 De Chinese overheid moedigt de ontwikkeling van de particuliere verzekeringsmarkt aan, en enkele buitenlandse verzekeringsmaatschappijen hebben onlangs de markt betreden.
Dekte diensten: Het uitkeringspakket wordt vaak door de lokale overheden vastgesteld. De door de overheid gefinancierde basisverzekering voor ziektekosten dekt gewoonlijk:
- opname in een ziekenhuis (geselecteerde provincies en steden)
- primaire en specialistische zorg
- geneesmiddelen op recept
- gezondheidszorg
- fysiotherapie
- noodgevallenzorg
- traditionele Chinese geneeskunde.
Een paar tandheelkundige diensten (zoals tandextractie, maar niet reiniging) en optometrische diensten worden gedekt, maar de meeste moeten out-of-pocket worden betaald. Thuiszorg en hospicezorg zijn vaak ook niet inbegrepen. Duurzame medische apparatuur, zoals rolstoelen en gehoorapparaten, is vaak niet gedekt.
Preventieve diensten, zoals inentingen en ziektescreening, zijn opgenomen in een apart pakket van volksgezondheidsvoorzieningen dat door de centrale en lokale overheden wordt gefinancierd; iedere inwoner heeft hier recht op zonder eigen bijdragen of aftrekposten. De dekking is persoonsgebonden; er zijn geen gezins- of huishoudelijke uitkeringsregelingen.
Moederschapszorg wordt ook gedekt door een afzonderlijk verzekeringsprogramma; dit wordt momenteel samengevoegd in het medische basisverzekeringsplan.
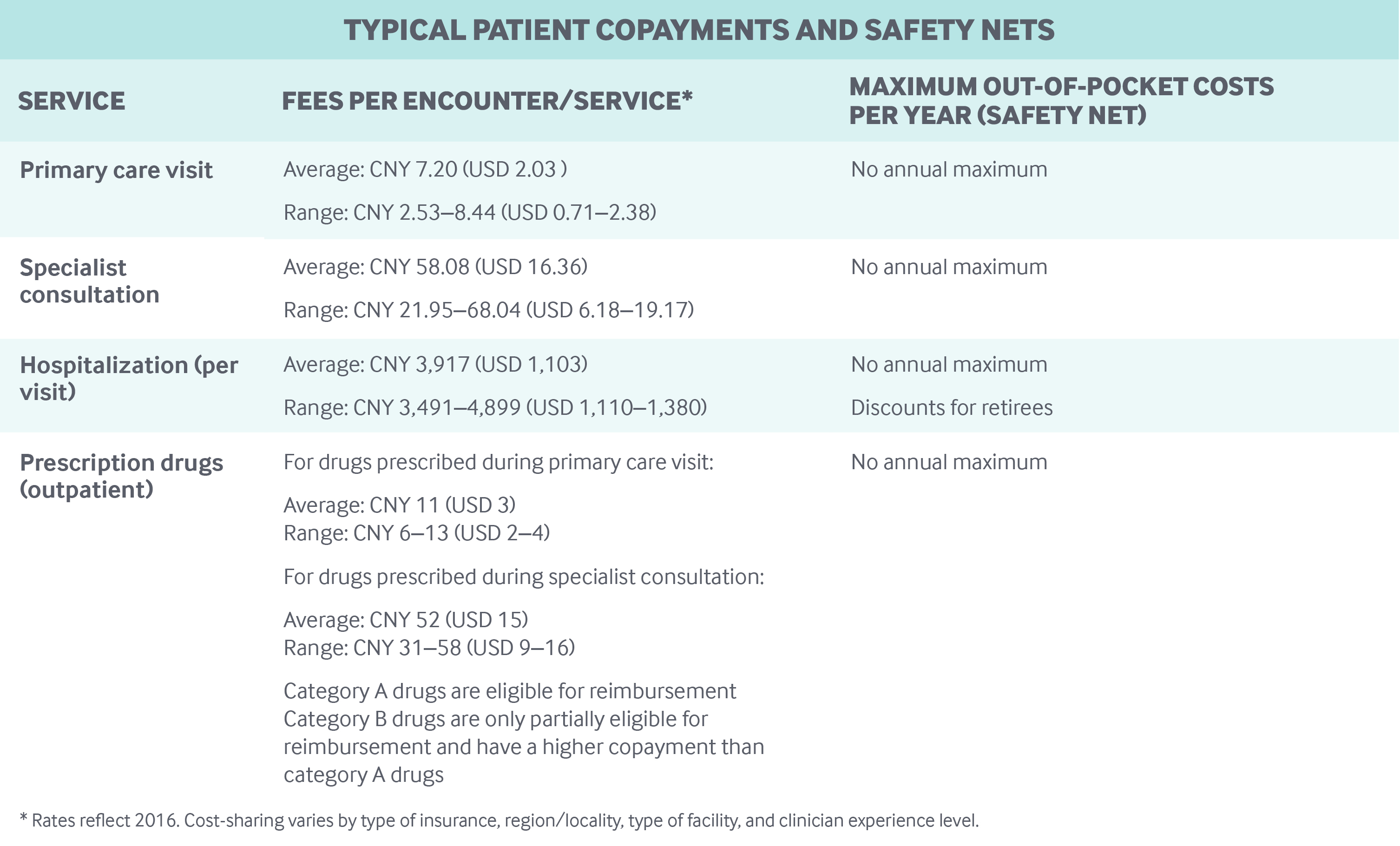
Kostendeling en uitgaven voor eigen risico: Voor intramurale en poliklinische zorg, inclusief geneesmiddelen op recept, gelden verschillende aftrekposten, copayments en vergoedingsplafonds, afhankelijk van het verzekeringsplan, de regio, het type ziekenhuis (communautair, secundair of tertiair), en andere factoren:
- Copayments voor poliklinische artsenbezoeken zijn vaak klein (CNY 5-10, of USD 2-3), hoewel artsen met hoogleraarstitels veel hogere copayments hebben.
- Copayments voor medicijnen op recept variëren; ze waren ongeveer 50 procent tot 80 procent van de kosten van het medicijn in Beijing in 2018, afhankelijk van het ziekenhuistype.
- Copayments voor ziekenhuisopnamen zijn veel hoger dan voor poliklinische diensten.
Er zijn geen jaarlijkse maxima voor out-of-pocket uitgaven. In 2018 bedroegen de out-of-pocket-uitgaven per hoofd van de bevolking CNY 1.186 (262 USD) – ongeveer 28 procent van de totale gezondheidsuitgaven.8 Een vrij hoog percentage van de out-of-pocket-uitgaven is voor geneesmiddelen op recept.
De openbare verzekeringsprogramma’s vergoeden patiënten slechts tot een bepaald plafond, waarboven de bewoners alle out-of-pocket-kosten moeten dekken. Vergoedingsplafonds zijn aanzienlijk lager voor ambulante zorg dan voor intramurale zorg. In 2018 bedroeg het plafond voor ambulante zorg bijvoorbeeld CNY 3.000 (USD 845) voor inwoners van Peking onder de Basic Medical Insurance voor stedelijke en plattelandsbewoners. Ter vergelijking, het plafond voor intramurale zorg was CNY 200.000 (56.338 USD). Jaarlijkse aftrekbare bedragen moeten worden betaald voordat vergoedingen worden uitgekeerd, en voor ambulante en intramurale zorg kunnen verschillende jaarlijkse aftrekbare bedragen gelden.
Preventieve diensten, zoals kankerscreenings en griepvaccinaties, worden gedekt door een apart programma voor de volksgezondheid. Kinderen en ouderen betalen niets voor deze diensten, maar andere inwoners moeten 100 procent van deze diensten zelf betalen.
Mensen kunnen gebruik maken van gezondheidsdiensten buiten het netwerk (zelfs in andere provincies), maar hiervoor worden hogere eigen bijdragen gevraagd.
Vangnetten: Voor individuen die zich geen individuele premies voor door de overheid gefinancierde ziektekostenverzekeringen kunnen veroorloven of geen out-of-pocket uitgaven kunnen dekken, dient een medisch financieel hulpprogramma, gefinancierd door lokale overheden en sociale donaties, als een vangnet in zowel stedelijke als plattelandsgebieden.
Het medisch financieel hulpprogramma geeft prioriteit aan catastrofale zorguitgaven, met enige dekking van kosten voor spoedeisende hulpafdelingen en andere uitgaven. Fondsen worden voornamelijk gebruikt om te betalen voor individuele aftrekposten, copayments en medische uitgaven die de jaarlijkse uitkeringsplafonds overschrijden, evenals individuele premies voor door de overheid gefinancierde ziektekostenverzekering. In 2018 ontvingen 76,7 miljoen mensen (ongeveer 5,5% van de bevolking) dergelijke hulp voor de inschrijving voor een ziektekostenverzekering, en 53,6 miljoen mensen (3,8% van de bevolking) ontvingen middelen voor directe gezondheidskosten.9
Hoe is het leveringssysteem georganiseerd en hoe worden aanbieders betaald?
Physician education and workforce: Het aantal artsen is niet op nationaal niveau geregeld en de regering probeert meer mensen aan te moedigen een medische opleiding te volgen. Alle medische scholen zijn openbaar. Het collegegeld varieert per regio en bedraagt tussen CNY 5.000 (1.408 USD) en CNY 10.000 (2.816 USD) per jaar. Het collegegeld wordt zwaar gesubsidieerd door de overheid.
Om ervoor te zorgen dat er voldoende medische zorgverleners op het platteland of in afgelegen gebieden zijn, schaft China het collegegeld af en verlaagt het de toelatingskwalificaties voor sommige medische studenten. Studenten geneeskunde die deze onderwijsprogramma’s volgen, moeten na hun afstuderen ten minste zes jaar op het platteland of in afgelegen gebieden werken.
Primaire zorg: Primaire zorg wordt voornamelijk geleverd door:
- Dorpsartsen en gemeenschapsgezondheidswerkers in plattelandsklinieken
- General practitioners (huisartsen) of huisartsen in landelijke township- en stedelijke gemeenschapsziekenhuizen
- Medische professionals (artsen en verpleegkundigen) in secundaire en tertiaire ziekenhuizen.
In 2018 waren er 506.003 openbare eerstelijnszorgfaciliteiten en 437.636 particuliere dorpsklinieken. Dorpsartsen, die geen gediplomeerde huisartsen zijn, kunnen alleen in dorpsklinieken werken. In 2018 waren er 907.098 dorpsdokters en gezondheidswerkers. Dorpsklinieken op het platteland krijgen technische ondersteuning van township-ziekenhuizen.
Patiënten worden aangemoedigd om zorg te zoeken in dorpsklinieken, township-ziekenhuizen of gemeenschapsziekenhuizen, omdat de kostendeling op deze zorglocaties lager is dan in secundaire of tertiaire ziekenhuizen. Inwoners kunnen er echter voor kiezen om naar een huisarts in een hoger ziekenhuis te gaan. Vooraf inschrijven bij een huisarts is niet nodig, en voor een poliklinisch bezoek aan specialisten is doorgaans geen verwijzing nodig. Er zijn weinig plaatsen die huisartsen als poortwachters gebruiken.
In 2018 telde China 308.740 gediplomeerde en assistent-huisartsen, wat neerkomt op 8,6 procent van alle gediplomeerde artsen en assistent-artsen.10 In tegenstelling tot dorpsartsen en gezondheidswerkers in de dorpsklinieken, werken huisartsen zelden in solo- of groepspraktijken; de meesten zijn in dienst van ziekenhuizen en werken samen met verpleegkundigen en niet-fysische clinici, die ook ziekenhuismedewerkers zijn.
Verpleegkundigen en niet-fysische clinici worden soms ingezet als zorgmanagers of -coördinatoren om huisartsen te helpen bij de behandeling van patiënten met chronische ziekten of complexe behoeften. Zorgcoördinatie wordt over het algemeen niet goed gestimuleerd, hoewel het altijd wordt aangemoedigd door de gezondheidsautoriteiten.
De tariefschema’s voor eerstelijnszorg in door de overheid gefinancierde gezondheidsinstellingen worden geregeld door de lokale gezondheidsautoriteiten en de Bureaus voor Goederenprijzen. Artsen voor eerstelijnszorg in openbare ziekenhuizen en klinieken mogen niet meer in rekening brengen dan het honorariumschema. Om niet-gouvernementele investeringen in de gezondheidszorg aan te moedigen, begon China in 2014 niet-openbare klinieken en ziekenhuizen toe te staan meer in rekening te brengen dan het honorariumschema.11
Dorpsartsen en gezondheidswerkers in dorpsklinieken verdienen inkomen via vergoedingen voor klinische diensten en openbare gezondheidsdiensten zoals vaccinaties en screening van chronische ziekten; er zijn ook overheidssubsidies beschikbaar. De inkomens verschillen aanzienlijk per regio. Huisartsen in ziekenhuizen ontvangen een basissalaris en daarnaast op activiteiten gebaseerde vergoedingen, zoals registratiekosten voor patiënten. Aangezien ziekenhuizen nog steeds overwegend honoraria voor dienstverlening ontvangen (zie hieronder), hebben ziekenhuisartsen sterke financiële stimulansen om de vraag te stimuleren. Naar schatting maken de lonen slechts een kwart uit van de inkomens van artsen; de rest wordt verondersteld afkomstig te zijn van de praktijkactiviteiten. Er worden geen officiële inkomensstatistieken voor artsen gerapporteerd.
In 2018 was gemiddeld 42 procent van de poliklinische uitgaven en 28 procent van de intramurale uitgaven bestemd voor geneesmiddelen op recept die aan patiënten in ziekenhuizen werden verstrekt.12
Opoliklinische specialistische zorg: Poliklinische specialisten zijn in dienst van en werken meestal in ziekenhuizen. De meeste specialisten werken in slechts één ziekenhuis, hoewel het werken in meerdere instellingen in China wordt geïntroduceerd en aangemoedigd. Specialisten ontvangen een vergoeding in de vorm van een basissalaris plus op activiteiten gebaseerde betalingen, met honorariumschema’s die worden vastgesteld door de plaatselijke gezondheidsautoriteiten en de Bureaus voor Goederenprijzen.
Patiënten kunnen via hun ziekenhuis een specialist kiezen. Poliklinische specialisten worden betaald op basis van een vergoeding voor hun diensten via de ziekenhuizen waar zij werken, en gespecialiseerde artsen in de openbare ziekenhuizen mogen niet meer factureren dan het honorariumschema.
Administratieve mechanismen voor rechtstreekse betalingen van patiënten aan zorgverleners: Patiënten betalen aftrekposten en eigen bijdragen aan ziekenhuizen voor eerstelijns- en gespecialiseerde doktersbezoeken en voor ziekenhuisopnames op de plaats van de dienst. Ziekenhuizen factureren de verzekeraars rechtstreeks voor de resterende gedekte betaling op hetzelfde moment via elektronische factureringssystemen.
Zorg na sluitingstijd: Omdat dorpsartsen en gezondheidswerkers vaak in dezelfde gemeenschap wonen als de patiënten, verlenen zij vrijwillig een deel van de na-uurszorg wanneer dat nodig is. Bovendien beschikken plattelandsziekenhuizen en stedelijke secundaire en tertiaire ziekenhuizen over spoedafdelingen (ED’s) waar zowel basisartsen als specialisten beschikbaar zijn, waardoor de behoefte aan inloop-, nazorgcentra tot een minimum wordt beperkt. Op spoedeisende hulpafdelingen is triage door verpleegkundigen niet vereist en zijn er weinig andere beperkingen, zodat mensen gewoon naar binnen kunnen lopen en zich op elk moment voor zorg kunnen aanmelden. Het gebruik van de spoedeisende hulp is niet substantieel duurder dan de gebruikelijke zorg voor patiënten.
Informatie over het bezoek van patiënten aan de spoedeisende hulp wordt niet routinematig naar hun eerstelijnszorgartsen gestuurd. Patiënten kunnen op elk moment 120 of 999 bellen voor een ambulance voor spoedgevallen.
Ziekenhuizen: Ziekenhuizen kunnen openbaar of particulier zijn, zonder winstoogmerk of met winstoogmerk. De meeste townshipziekenhuizen en gemeenschapsziekenhuizen zijn openbaar, maar in stedelijke gebieden bestaan zowel openbare als particuliere secundaire en tertiaire ziekenhuizen.
Rurale townshipziekenhuizen en stedelijke gemeenschapsziekenhuizen worden vaak beschouwd als eerstelijnszorgfaciliteiten, meer zoals dorpsklinieken dan echte ziekenhuizen.
In 2018 waren er ongeveer 12.000 openbare ziekenhuizen en 21.000 particuliere ziekenhuizen (exclusief townshipziekenhuizen en gemeenschapsziekenhuizen), waarvan er ongeveer 20.500 non-profit waren en 12.600 for-profit.13
De Nationale Gezondheidscommissie is rechtstreeks eigenaar van enkele ziekenhuizen in Beijing, en nationale universiteiten (die rechtstreeks door het Ministerie van Onderwijs worden beheerd) zijn ook eigenaar van aangesloten ziekenhuizen. Lokale overheidsinstanties voor gezondheidszorg in elke provincie kunnen een soortgelijke structuur hebben en zijn vaak eigenaar van provinciale ziekenhuizen.
Ziekenhuizen worden betaald door een combinatie van eigen betalingen, vergoedingen van de ziektekostenverzekering, en, in het geval van openbare ziekenhuizen, overheidssubsidies. Deze subsidies vertegenwoordigden 8,5 procent van de totale inkomsten in 2018.14
Hoewel fee-for-service de dominante vorm van providerbetaling is, worden diagnose-gerelateerde groep (DRG) betalingen, capitatie en globale budgetten steeds populairder voor intramurale zorg in geselecteerde gebieden. Pay-for-performance is zeldzaam. Lokale gezondheidsautoriteiten stellen honorariumschema’s op en de salarissen van artsen en andere betalingen zijn in de ziekenhuisvergoedingen inbegrepen. Er zijn geen speciale vergoedingen voor de invoering van nieuwe technologieën.
Mentale gezondheidszorg: Diagnose, behandeling en revalidatie van geestelijke gezondheidstoestanden wordt verleend in speciale psychiatrische ziekenhuizen en in de psychologie-afdelingen van tertiaire ziekenhuizen. Patiënten met lichte aandoeningen worden vaak thuis of in de wijkklinieken behandeld; alleen ernstig geesteszieke patiënten worden in psychiatrische ziekenhuizen behandeld. Geestelijke gezondheidszorg is niet geïntegreerd met eerstelijnszorg.
Opoliklinische en intramurale geestelijke gezondheidszorgdiensten worden gedekt door beide openbare ziekteverzekeringsprogramma’s (Stedelijke werknemer Basis Medische Verzekering en Stedelijke-Rurale Residentie Basis Medische Verzekering). In 2018 waren er 42 miljoen bezoeken van geestelijke gezondheidspatiënten aan speciale psychiatrische ziekenhuizen; gemiddeld behandelde één psychiater 4,7 patiënten per dag.15
Langdurige zorg en sociale ondersteuning: Langdurige zorg en sociale ondersteuning maken geen deel uit van China’s openbare ziektekostenverzekering.
In overeenstemming met de Chinese traditie wordt langdurige zorg voornamelijk door familieleden thuis verleend. Er zijn zeer weinig formele aanbieders van langdurige zorg, hoewel particuliere aanbieders (waarvan sommige internationale entiteiten) hun intrede doen op de markt, met diensten die gericht zijn op gezinnen uit de middenklasse en welgestelde gezinnen. Mantelzorgers hebben geen recht op financiële steun of belastingvoordelen, en een verzekering voor langdurige zorg bestaat vrijwel niet; de kosten voor zorg in de weinige bestaande voorzieningen voor langdurige zorg worden bijna volledig uit eigen zak betaald.
De regering heeft 15 steden aangewezen als proeflocaties voor een verzekering voor langdurige zorg, met het doel om tegen 2020 een formeel nationaal beleidskader te ontwikkelen. Lokale overheden verstrekken vaak enige subsidies aan langdurige zorgvoorzieningen.
Gemiddeld zijn de omstandigheden in langdurige zorgvoorzieningen slecht, en er zijn lange wachtlijsten voor inschrijving in hoogwaardige voorzieningen. Formele voorzieningen voor langdurige zorg bieden gewoonlijk huishoudelijke hulp, maaltijden en basisdiensten zoals vervoer, maar zeer weinig gezondheidsdiensten. Sommige kunnen echter de gezondheidszorg coördineren met plaatselijke gemeente- of buurtziekenhuizen.
Overheden moedigen de integratie van langdurige zorg met andere gezondheidsdiensten aan, met name die welke door particuliere investeringen worden gefinancierd. Er waren 3,8 miljoen bedden voor bejaarden en gehandicapten in 2016.16
Er is enige hospicezorg beschikbaar, maar deze wordt normaal gesproken niet gedekt door de ziektekostenverzekering.17
Wat zijn de belangrijkste strategieën om de kwaliteit van de zorg te waarborgen?
Het Department of Health Care Quality, dat deel uitmaakt van het Bureau of Health Politics and Hospital Administration en onder toezicht staat van de National Health Commission, is op nationaal niveau verantwoordelijk voor de kwaliteit van de zorg. De nationale enquête over de gezondheidszorg voor patiënten en zorgverleners wordt om de vijf jaar gehouden (de laatste was in 2018), en na elke enquête wordt een verslag gepubliceerd met gegevens over geselecteerde kwaliteitsindicatoren. Beheersprogramma’s voor chronische ziekten zijn opgenomen in het Essential Public Health Equalization Program en zijn gratis voor elke Chinese burger.
Om geaccrediteerd te worden, moeten ziekenhuizen een licentie krijgen van de lokale gezondheidsautoriteit. Artsen krijgen hun praktijklicenties via de ziekenhuizen; de licenties moeten worden vernieuwd. De lokale gezondheidsautoriteiten zijn verantwoordelijk voor de hercertificering en revalidatie van artsen en voor de accreditatie van ziekenhuizen om hun bekwaamheid te waarborgen. Er worden verschillende nationale ranglijsten van ziekenhuizen gepubliceerd door derden, hoewel er geen financiële stimulansen zijn voor ziekenhuizen om aan de kwaliteitsdoelstellingen te voldoen.18 Er wordt geen openbare informatie over individuele artsen, verpleeghuizen of thuiszorginstellingen beschikbaar gesteld.
Na de vrijgave van de “Tijdelijke richtinggevende beginselen van het beheer van klinische trajecten” door het voormalige ministerie van Volksgezondheid in 2009, zijn klinische trajecten nu nationaal geregeld en worden ze op dezelfde manier gebruikt als klinische richtlijnen in westerse landen. Voorheen werden de trajecten op ziekenhuisniveau in plaats van op nationaal niveau gecreëerd.
Wat wordt er gedaan om de ongelijkheden te verminderen?
Er zijn nog steeds ernstige ongelijkheden in de toegankelijkheid en kwaliteit van de gezondheidszorg, hoewel China de afgelopen tien jaar in dit opzicht aanzienlijke verbeteringen heeft aangebracht. Inkomensgerelateerde ongelijkheden in de toegang tot gezondheidszorg waren bijzonder ernstig vóór de hervorming van het stelsel van ziektekostenverzekering meer dan 10 jaar geleden, aangezien de meeste mensen helemaal geen dekking hadden. De meeste mensen hadden immers helemaal geen dekking. Nu is de dekking via door de overheid gefinancierde verzekeringen bijna universeel, en er zijn vangnetten voor de armen (zie hierboven). Als gevolg daarvan zijn de inkomensgebonden ongelijkheden aanzienlijk verminderd. Er is echter geen toezichthoudende instantie die toezicht houdt op of verslag uitbrengt over gezondheidsverschillen en er zijn geen gerichte programma’s om de verschillen voor specifieke groepen te verkleinen.
De resterende verschillen in toegang zijn voornamelijk te wijten aan variatie in verzekeringspakketten die plaatselijk worden vastgesteld, aan factoren in steden en op het platteland, en aan inkomensongelijkheid. De stedelijke basisverzekering voor werknemers biedt een lagere kostendeling dan de stedelijke basisverzekering voor plattelandsbewoners. De subsidies van de centrale en lokale overheid voor de basisverzekering voor ziektekosten voor plattelandsbewoners zijn de laatste jaren toegenomen.
De meeste goede ziekenhuizen (met name tertiaire ziekenhuizen) met beter opgeleide gezondheidswerkers bevinden zich in stedelijke gebieden. Dorpsartsen zijn vaak ondergeschoold. Om de kloof tussen gezondheidszorg in de stad en op het platteland te helpen overbruggen, sponsoren de centrale overheid en lokale overheden opleidingen voor plattelandsartsen in stedelijke ziekenhuizen en eisen zij van pas afgestudeerde artsen dat zij als residenten in gezondheidsinstellingen op het platteland werken. Niettemin blijkt uit het China Health Statistical Yearbook dat er nog steeds aanzienlijke verschillen bestaan.
Wat wordt er gedaan om de integratie van leveringssystemen en de coördinatie van zorg te bevorderen?
Medische allianties van regionale ziekenhuisgroepen (die vaak één tertiair ziekenhuis en verscheidene secundaire ziekenhuizen omvatten) en eerstelijnszorgfaciliteiten verlenen eerstelijnszorg aan patiënten. Het doel is onnodige bezoeken aan tertiaire ziekenhuizen te beperken, de kosten van de gezondheidszorg te drukken en de efficiëntie te verbeteren. Tegelijkertijd kunnen patiënten met ernstige gezondheidsproblemen gemakkelijk naar tertiaire ziekenhuizen worden doorverwezen en na verbetering van hun toestand weer naar eerstelijnsvoorzieningen worden overgebracht. De ziekenhuizen binnen een medische alliantie delen een gemeenschappelijk elektronisch patiëntendossier (EPD) en labresultaten, radiologiebeelden en diagnoses zijn gemakkelijk beschikbaar binnen de alliantie. Gehoopt wordt dat deze vorm van zorgcoördinatie tegemoetkomt aan de vraag naar zorg voor chronische ziekten, de kwaliteit van de gezondheidszorg verbetert en de stijgende kosten binnen de perken houdt, maar ze wordt zelden efficiënt toegepast.
Er zijn drie belangrijke medische alliantiemodellen.19 Ziekenhuizen in het Zhenjiang-model hebben slechts één eigenaar (meestal het plaatselijke gezondheidsbureau). De ziekenhuizen in het Wuhan-model behoren niet tot dezelfde eigenaar, maar de administratie en financiën worden allemaal door één tertiair ziekenhuis beheerd. Ziekenhuizen in het Sjanghai-model delen alleen management en technische vaardigheden; eigendom en financiële verantwoordelijkheid zijn gescheiden. Het Sjanghai-model is dominant in China.
Wat is de status van elektronische medische dossiers?
Bijna elke zorgverlener heeft zijn eigen EHR-systeem opgezet. Binnen ziekenhuizen zijn EHR’s ook gekoppeld aan de ziektekostenverzekeringssystemen voor de betaling van declaraties, met unieke patiëntidentifiers (verzekerings ID of burgerschap ID). EHR-systemen verschillen echter aanzienlijk per ziekenhuis en zijn meestal niet geïntegreerd of interoperabel. Patiënten moeten vaak een afgedrukt medisch dossier meenemen als zij artsen in verschillende ziekenhuizen willen bezoeken. Zelfs als ziekenhuizen eigendom zijn van hetzelfde lokale gezondheidsbureau of zijn aangesloten bij dezelfde universiteiten, kunnen verschillende EHR-systemen worden gebruikt.
Patiënten gebruiken EHR-systemen over het algemeen niet voor het raadplegen van informatie, het plannen van afspraken, het verzenden van beveiligde berichten, het bijvullen van recepten of het raadplegen van aantekeningen van artsen. Er is geen nationale strategie voor het opzetten van gestandaardiseerde EHR-systemen; sommige regio’s zijn echter in de voorbereidende stadia van het plannen om regionale EHR’s op te zetten.
Hoe worden de kosten in de hand gehouden?
De gezondheidsuitgaven zijn de afgelopen decennia aanzienlijk gestegen als gevolg van de hervorming van de ziektekostenverzekering, de vergrijzing, de economische ontwikkeling en de vooruitgang van de gezondheidstechnologie. De gezondheidsuitgaven zijn gestegen van CNY 584 (USD 164) per hoofd van de bevolking in 2004 tot CNY 4.237 (USD 1.194) in 2018.20
Hervorming van de betaling van zorgverleners is een belangrijke strategie voor kostenbeheersing. Vóór de invoering van DRG’s, globale budgetten en capitatie in 2009 was vergoeding voor dienstverlening het belangrijkste betalingsmechanisme, en de door de consument en de arts veroorzaakte vraag deed de kosten aanzienlijk stijgen. Globale budgetten zijn in veel regio’s gebruikt; deze zijn voor de autoriteiten relatief gemakkelijk toe te passen.
Zoals hierboven vermeld, stimuleert de regering ook het gebruik van gemeenschaps- en dorpsziekenhuizen in plaats van de duurdere zorg die in tertiaire ziekenhuizen wordt verstrekt. Ziekenhuizen concurreren op kwaliteit, technologieniveau en eigen bijdragetarieven.
In gemeente-, gemeenschaps- en provincieziekenhuizen werd in 2013 een campagne van “nultarieven” voor geneesmiddelen op recept ingevoerd om de stijgende medicijnkosten binnen de perken te houden. Dit programma werd uitgebreid tot secundaire en tertiaire ziekenhuizen in veel regio’s.
Bovendien leggen de Nationale Commissie voor Ontwikkeling en Hervorming en de Nationale Gezondheidscommissie strenge leveringsbeperkingen op aan nieuwe ziekenhuisgebouwen en ziekenhuisbedden, en ze controleren ook de aankoop van hightechapparatuur, zoals MRI-scanners.
Welke belangrijke innovaties en hervormingen zijn onlangs ingevoerd?
In maart 2018 onthulde het 13e Nationale Volkscongres een plan voor de herstructurering van zijn grootste kabinet (de Staatsraad) om de efficiëntie en openbare diensten te verbeteren (zie hierboven).