
Een 81-jarige blanke man presenteerde zich met acute diplopie, die hij opmerkte bij het ontwaken. Hij meldde dat de diplopie constant en horizontaal was en erger wanneer hij naar rechts keek. Tot de relevante medische voorgeschiedenis behoorden hypertensie en hartritmestoornissen. Medicijnen waren onder andere Toprol (Astra Zeneca), Lasix (Sanofi Aventis), kalium en aspirine 81mg. Hij had ook een pacemaker.
Best gecorrigeerde gezichtsscherpte was 20/25 en 20/30 OD, OS. Pupillen waren rond, gelijk en reageren op licht. Intraoculaire druk was normaal op 15mm Hg in elk oog. Extraoculaire motiliteitstesten toonden een adductie tekort in het linkeroog, met contralaterale abductie nystagmus wanneer de patiënt naar rechts keek. Onderzoeken van het voorste en achterste segment waren onopvallend. Er was geen schijfoedeem in beide ogen.
Wij stelden bij onze patiënt een acute linker internucleaire ophthalmoplegie (INO) vast. Gezien zijn leeftijd en het acute begin, was de meest waarschijnlijke etiologie ischemie. De patiënt werd vervoerd naar de spoedeisende hulp na onze aanbeveling voor neuroimaging. MRI was gecontra-indiceerd vanwege zijn pacemaker. Een CT werd besteld, maar toonde geen acute hersenstam ischemie. Er werd ook een CTA van het hoofd en de nek besteld, die geen significante stenose liet zien.
![]()
![]()
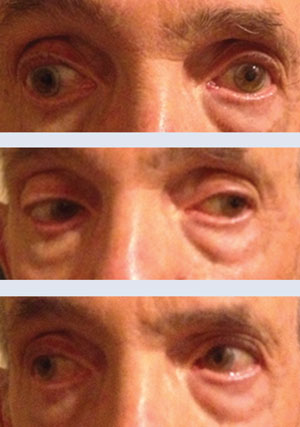
Bovenaan en in het midden vertoonde deze patiënt INO wanneer hij naar rechts keek, en normale beweeglijkheid wanneer hij naar links keek. Op de onderste foto vertoonde de patiënt zeven dagen later bij follow-up een verbetering van 80%.
De patiënt werd opgenomen onder observatie gedurende 48 uur en werd ontslagen. Een week later kwam hij terug naar onze kliniek na evaluatie door zijn internist en cardioloog, die de aspirine van de patiënt verhoogden tot 325 mg en atorvastatine startten. De patiënt meldde dat zijn diplopie aanzienlijk was verbeterd. Het adductietekort verbeterde met ongeveer 80% na ons eerste onderzoek. Hoewel onze verdenking op myasthenie laag was, waren zijn normale neuro-imaging en het niet aantonen van ischemie of stenose voor ons aanleiding om myasthenielaboratoriumtesten te laten doen om een maskersyndroom uit te sluiten – de resultaten waren normaal. De resultaten waren normaal. Onze patiënt kwam een maand later terug en de INO was volledig verdwenen en het ging goed met hem bij zijn laatste bezoek.
Discussie
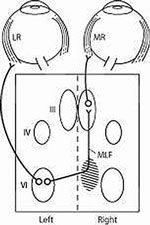
Internucleaire ophthalmoplegie is een lokaliserende neuro-ophthalmische aandoening die wordt veroorzaakt door een verstoring van de mediale longitudinale fasciculus (MLF). De nucleus abducens bevat twee groepen neuronen: (1) motoneuronen die de ipsilaterale laterale rectus (LR) innerveren en (2) internucleaire neuronen die de contralaterale mediale rectus (MR) motorneuronen innerveren via de MLF.1 Lesies die de MLF verstoren zullen aanleiding geven tot een ipsilateraal adductie deficit. Het tekort kan variëren van een afname in snelheid van adductie tot een volledig verlies. Naast een ipsilateraal adductietekort wordt er vaak een contralaterale abductienystagmus waargenomen. Een verklaring voor de nystagmus is een adaptieve reactie om de zwakte van de mediale rectusspier te overwinnen.2
Een bijzondere variant van INO, het “anderhalf syndroom”, treedt op wanneer een laesie de abducenskern of de paramediane pontine reticulaire formatie en de MLF verstoort.1,3 Dit resulteert in een ipsilaterale gaze palsy en een INO.
Historisch zullen patiënten met INO zich presenteren met een horizontale diplopie. Een scheve deviatie kan soms aanwezig zijn bij INO, zodat er ook een verticale component kan zijn.1,3 Convergentie wordt gespaard bij internucleaire ophthalmoplegie tenzij de laesie zich ook dicht bij de derde zenuwkern bevindt.3 De belangrijkste oorzaken van INO zijn demyelinisatie (typisch bilaterale INO en gezien bij jongere patiënten) en ischemie (typisch unilateraal en gezien bij oudere personen).1,4,5 Minder vaak voorkomende oorzaken van INO zijn trauma, tentoriale herniatie, infectie, tumor, bloeding en vasculitis.4
Gezien de leeftijd van onze patiënt en onze verwachting van een acute ischemische etiologie, was spoedeisende beeldvorming van het zenuwstelsel gerechtvaardigd. De voorkeursbeeldvormingsmodaliteit is MRI, tenzij er een contra-indicatie is, wat bij deze patiënt het geval was. Hoewel CT beeldvorming negatief was, sloot dit de diagnose van INO niet uit. In een studie ondergingen 11 patiënten met INO MRI, waarbij bij 10 van de 11 patiënten focale of nodulaire gebieden met hoge signaalintensiteit op T2-gewogen beelden in de regio van de MLF werden gezien.6 Negen van deze 11 patiënten ondergingen ook een CT-scan, die bij geen enkele patiënt laesies aantoonde.6
De behandeling van internuclear ophthalmoplegia omvat passende doorverwijzingen, afhankelijk van de onderliggende etiologie. In gevallen van ischemische internucleaire ophthalmoplegie worden patiënten gewoonlijk maandelijks gevolgd totdat de palsie is verdwenen.
1. Miller, Neil R, et al. Clinical Neuro-Ophthalmology: The Essentials, 2nd edition. Lippincott Williams & Wilkins; 1999.
2. Zee, DS. Internucleaire ophthalmoplegie: pathofysiologie en diagnose. Bailliéres Clin Neurol. 1992 Aug;1(2):455-70.
3. Liu, GT, et al. Neuro-Ophthalmology Diagnosis and Management. W.B. Saunders Company; 2001.
4. Keane, JR. Internuclear ophthalmoplegia: unusual cases in 114 of 410 Patients. Arch Neurol. 2005;62:714-17.
5. Rizzo, JL. Pediatric internuclear ophthalmoplegia. J Neuro-Ophthalmol. 2014;33:134.
6. Atlas SW. Internuclear ophthalmoplegia: MR-anatomische correlatie. AJNR Am J Neuroradiol. 1987 Mar-Apr;8(2):243.