- Kulcspontok
- Bevezetés
- Módszerek
- Eredmények
- A minta és a résztvevők tapasztalata
- Az átlagos általános ártalom
- Különbség az akut és a rehabilitációs kórházi értékelők között?
- Összehasonlítás a legutóbbi európai elemzéssel
- Plausibilitás-ellenőrzés és érzékenységvizsgálat
- Diszkusszió
- Következtetés
- Adatok hozzáférhetőségéről szóló nyilatkozat
- Etikai nyilatkozat
- Author Contributions
- Érdekütközés
- Köszönet
- Kiegészítő anyag
Kulcspontok
Az illegális drogokat, mint a metamfetamin, a heroin és a kokain, valamint az alkoholt különösen károsnak ítélték.
A felírt kábítószereket, köztük az opioidokat (az USA-val, Kanadával és Ausztráliával ellentétben) és a nem opioid fájdalomcsillapítókat, köztük a gabapentinoidokat kevésbé károsnak ítélték.
A jelenlegi törvények némileg nincsenek összhangban ezekkel az ártalmi rangsorokkal.
Bevezetés
Az addiktív pszichoaktív anyagok visszaélését negatív egészségügyi és társadalmi következmények jellemzik nemcsak a használóra, hanem a közösség vagy a társadalom nem használóira is (1, 2). A DSM-5 különböző specifikus anyagfüggőségi és függőségi állapotokat határozott meg (3), és az ICD-10 kódolás az alkoholhoz, dohányhoz, ópiátokhoz, kokainhoz, stimulánsokhoz, hallucinogénekhez, nyugtatókhoz és hipnotikus szerekhez, kannabiszhoz és kannabinoidokhoz, valamint illékony oldószerekhez kapcsolódó különálló mentális és viselkedési zavarokat tükrözi (4).
Az elmúlt 15 évben Angliában (5), Hollandiában (6), Skóciában (7), Franciaországban (8) és legutóbb Ausztráliában (9) orvosi és nem orvosi függőségi szakértők határozták meg a különböző függőséget okozó anyagok relatív egészségügyi és társadalmi ártalmi potenciálját. A különböző anyagok átlagos összkárosító hatását általában relatív rangsorokban jelentik, többféle döntési elemzések alapján (5, 9) vagy “ad-hoc” értékelésekre támaszkodva (6-8), validált egészségügyi és társadalmi dimenziók felhasználásával (5). Ezek a rangsorok nem feltétlenül mutatnak összhangot a jogalkotási és bűnüldözési prioritásokkal az anyagok relatív szabályozása és ellenőrzése tekintetében, az alkohol az általános ártalmak és az ellenőrzési erőfeszítések közötti disszonancia legjobb példája (5-9). Ezt az inkongruenciát elsőként Nutt és munkatársai mutatták ki (5).
2014-ben 21 uniós ország 40 orvosi és nem orvosi függőségi szakértőjéből álló csoport ugyanerre a következtetésre jutott (10). Ez a felmérés 20 anyagra terjedt ki (10). Időközben más nyugati országokhoz hasonlóan Németországban is eltolódtak a kábítószerrel való visszaélés tendenciái, valamint a politikai keretfeltételek, különösen
– A metamfetaminnal való visszaélés növekedése elsősorban a Cseh Köztársasággal határos régiókban (11-13).
– Az új pszichoaktív anyagok (NPS), különösen a szintetikus kannabinoidok és stimulánsok (főként katinonok) sokaságának növekvő előfordulása (12-14).
– Heroin/morfin, opioidtartalmú és nem opioid analgetikumok, szintetikus opioidok, narkotikumok, amfetamin, amfetaminszármazékok, metamfetamin és NPS okozta halálos túladagolások növekedése, amit az opioidfüggőséget kezelő gyógyszerek, például a metadon és a buprenorfin okozta túladagolási halálesetek csökkenése kísér (11, 15).
– A pszichózis és a függőség fokozott kockázatával járó, nagy hatású kannabisztermékek növekvő elérhetősége (11, 13, 16, 17).
– A gyógyászati célú marihuána és kannabinoidok orvosi rendelvényre történő legalizálása (18).
Ezekre a fejleményekre való tekintettel arra törekedtünk, hogy frissítsük a Németországban és máshol gyakran visszaélésszerűen használt, valamint a hazánkban kevésbé gyakran visszaélő, de már megjelenő anyagok egészségügyi és társadalmi ártalmainak értékelését (11, 12). Ezzel összefüggésben a szintetikus kannabinoidok (14) először kerültek be az ártalmak rangsorába. A propofol, egy intravénás érzéstelenítő (19) és néhány nem opioid analgetikum (NOA), azaz gabapentinoidok, nem-szteroid gyulladáscsökkentők (NSAID), flupirtin és triptánok (20-24) ártalmi rangsorának indexvizsgálatait is felvettük. Úgy döntöttünk, hogy a NOA-kat az opioid analgetikumokkal együtt bevonjuk a minősítésünkbe, mivel a gabapentin és a pregabalin (gabapentinoidok) nemrégiben kerültek a függőségi gyógyászat fókuszába. Az elmúlt évtizedben számos farmakovigilanciai adatbázis, populáció-alapú tanulmány és esetjelentés figyelmeztetett a potenciális visszaélési felelősségükre és a halálos túladagoláshoz való feltételezett hozzájárulásukra, különösen opioidokkal kombinálva (22, 23). Bár a NSAID-okról általában azt gondolják, hogy nem okoznak függőséget, a legújabb esetjelentések (25, 26) és epidemiológiai (27, 28), valamint klinikai adatok (24) bizonyos biztonsági aggályokat vetnek fel ezzel a hagyományos nézettel kapcsolatban. Más NOA-k is mutattak potenciális visszaélési és függőségi kockázatot, pl. a flurpirtin (21) vagy a triptánok (20). Ezért bölcs dolognak tartottuk, hogy a fent említett NOA-kat is bevonjuk először egy ilyen jellegű vizsgálatba. Ez a tanulmány az első a maga nemében, amely több újszerű abúzusos szer összehasonlító ártalomrangsorát tartalmazza, mind a legális/felírt, mind az illegális szerekét.
Módszerek
Ez a keresztmetszeti kérdőíves vizsgálat két egymást követő lépésből állt (1. felmérés és 2. felmérés, lásd alább), amelyekben kvantitatív kérdőíveket osztottak ki írásban német addiktológiai szakértők között. Ezeket a szakértőket német függőségi kongresszusokon és konferenciákon toborozták. Ezenkívül a kérdőíveket e-mailben elküldték 40 német drogfüggőség-kezelő központ vezetőjének, akiket arra kértek, hogy a saját befolyási övezetükben terjesszék azokat más függőségi orvosszakértők között. Az elemzésbe csak azokat a kérdőíveket vonták be, amelyeket olyan orvosok töltöttek ki, akik (i) szakorvosok voltak, azaz legalább egy orvosi szakterületen extra szaktudással rendelkeztek, és (ii) 5 évnél hosszabb ideje dolgoztak felsőfokú kórházakban a kábítószer-használati zavarok (SUD) kezelésének területén. A szakértők személyazonossága anonim maradt, kivéve a korukra, nemükre, szakterületeikre, szakmai tapasztalatuk éveire, a SUD tercier ellátásban eltöltött éveikre és a szakmai munka fő fókuszára (akut vagy rehabilitációs kórház) vonatkozó információkat (1. táblázat).
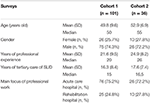
1. táblázat. A résztvevők jellemzői.
Az első felmérés 2016 márciusa és 2017 szeptembere között zajlott, és 33 szer átlagos károsodását értékelte 5 dimenzióban (a használók fizikai károsodása, a használók pszichés károsodása, a használók szociális károsodása, a másoknak okozott fizikai és pszichés károsodás, valamint a másoknak okozott szociális károsodás). Amint az az 1. kiegészítő ábrán látható, ezeket a dimenziókat 16 kritériummal határozták meg, amelyeket több ilyen típusú vizsgálatban is validáltak (5, 9, 10) (lásd a Kiegészítő anyagok-módszerek részt). A felhasználóknak okozott általános kár és a másoknak okozott általános kár 3 (fizikai, pszichológiai, szociális), illetve 2 (fizikai & pszichológiai, szociális) dimenzióból állt (a részleteket lásd az 1. kiegészítő ábra). Az értékeléseket 5 pontos skálák (a “nem káros” és a “rendkívül káros” között) segítségével végeztük.
A kérdőívet 122 orvos küldte vissza, és közülük 101-et értékeltünk ki, mivel 21 szakértő nem felelt meg a befogadási kritériumoknak. Az orvosok maguk dönthették el, hogy értékelnek-e egy anyagot vagy sem, és arra utasították őket, hogy becsüljék meg az általuk értékelt egyes anyagokkal kapcsolatos szakmai tapasztalataikat (“nincs/kevés” vagy “mérsékelt” vagy “sok”). Erre az információra az értékelések érvényességének értékeléséhez és a meghatározott kizárási kritériumok ellenőrzéséhez volt szükség, azaz a <60%-os értékelést vagy több mint 60%-os “nincs/kevés tapasztalat” értékelést kapott anyagot kizárták a további elemzésből. Következésképpen az ayahuasca, a khat és a kratom anyagokat ki kellett zárni az ártalom-értékelésből (2. és 3. kiegészítő ábra).
A második felmérést (a dimenziók súlyozása a teljes ártalom meghatározásához az 1. ábrán) 2017 szeptembere és 2018 májusa között végezte a 2. kohorsz, amelyet kizárólag a fent említett 40 német drogfüggőség-kezelő központ vezetőinek küldött e-mailekből toboroztak. Ezt az utófelmérést utólag végezték el, mivel az első felmérés meglehetősen átfogó volt, és a két felmérés összekapcsolása valószínűleg túlterheli az 1. kohorsz válaszadóit, ami csökkenti a visszaküldési kvótát. A második felmérésben arra kérték a résztvevőket, hogy becsüljék meg az első felmérésben használt 5 dimenzió mindegyikének relatív súlyát (0 és 1 közötti arányként) a pszichotróp anyagok általános ártalmának megítéléséhez. A 36 visszaküldött kérdőív mindegyike bekerült a felmérésbe. A 36 szakértő által az egyes dimenzióknak adott relatív súlyok átlagát használtuk az egyes anyagok általános ártalmának kiszámításához (1. ábra). A fennmaradó 30 anyag általános ártalomszámításának további részletei és a kapcsolódó adatelemzések, beleértve a korábbi EU-rangsorral való összehasonlítást (3. ábra), a kiegészítő anyagokban találhatók.
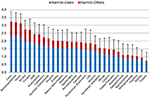
1. ábra. A 30 anyag átlagos általános ártalma (átlagértékek és standard eltérések) az 1. kohorsz értékelése szerint egy 0 (“nem ártalmas”) és 4 (“rendkívül ártalmas”) közötti skálán, a felhasználókra és másokra nézve ártalmasként ábrázolva. Az 5 dimenzió (1. kiegészítő ábra, 1. kiegészítő táblázat) relatív hozzájárulását a 2. kohorsz súlyozta.
A rangsorok validálását először az általános ártalmassági értékelés és az öt komponens dimenzió bármelyike közötti eltérés nagyságának értékelésével végeztük el. Az általános ártalomértékelés és az 5 különálló értékelés bármelyik dimenziója közötti ≥8 ranghelyes különbséget jelentősnek tekintettük, és plauzibilitási magyarázatot igényelt (2. táblázat). További validálási/érzékenységi tesztet végeztünk azáltal, hogy a felmérésünkből származó átlagos súlyokat a korábbi EU-tanulmány konszenzuson alapuló súlyaival helyettesítettük (1. kiegészítő táblázat), és összehasonlítottuk a 9. kiegészítő ábra így kapott anyagrangsorokat az 1. ábrán szereplő súlyokkal (2. kiegészítő táblázat).
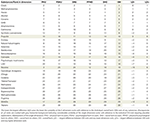
2. táblázat. Az általános ártalomrangsorok plauzibilitási ellenőrzése.
Eredmények
A minta és a résztvevők tapasztalata
A szakorvosok átlagosan 15 éve (1. kohorsz) és 16,5 éve (2. kohorsz) dolgoztak a SUD-betegek tercier ellátásában. Négyből körülbelül három résztvevő akut kórházakban dolgozott, a többiek pedig rehabilitációs klinikákon (1. táblázat).
Az átlagos általános ártalom
A szakértők értékelései az 5 különálló dimenzióban a (4-8. kiegészítő ábra). Az általános ártalom tekintetében a hagyományos visszaélési drogok, azaz a kokain (beleértve a “cracket” is), a metamfetamin, a heroin és az alkohol voltak a legártalmasabbak. Az NPS-ek, azaz a katinonok és a szintetikus kannabinoidok alárendelt helyet foglaltak el a legmagasabb ártalomszintű csoportban. A ketamin, a benzodiazepinek, a kannabisz, a pszichotróp gombák, az LSD, a nikotin és az opioid analgetikumok a középmezőnyben helyezkedtek el. A metadon és a buprenorfin (mindkettő Németországban az opioidfüggőség fenntartó terápiájában preferált) az alsó tartományokba esett, míg a metilfenidát (Németországban az ADHD kezelésében preferált gyógyszer) és a NOA-k az ártalom-rangsor legalsó tartományaiban helyezkedtek el. A NOA-k közül a gabapentint és a pregabalint (gabapentinoidok) károsabbnak tartották, mint a flupirtint, a NSAID-okat és a triptánokat (1. ábra).
Különbség az akut és a rehabilitációs kórházi értékelők között?
Az akut és a rehabilitációs kórházak szakembereinek értékelése nagyon hasonló volt, amint az a 2. ábrán látható.
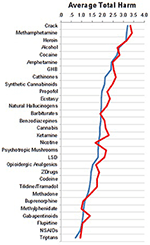
2. ábra. Az akut (n = 76, kék görbe) vs. rehabilitációs kórházak (n = 25, piros görbe) szakemberei közötti értékelések összehasonlítása.
Összehasonlítás a legutóbbi európai elemzéssel
Ez a frissített német felmérés a metadont, a nikotint, a kannabiszt és az alkoholt kevésbé károsnak ítélte meg, mint az uniós értékelők 2014-ben (10), míg a pszichotróp gombákat, katinonokat, ecstasyt, GHB-t, metamfetamint és cracket károsabbnak ítélte – lásd a 3. ábrát.
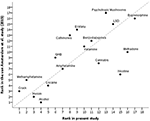
3. ábra. A jelenlegi értékelés és a visszaélési kábítószerek általános ártalmasságának legutóbbi EU-értékelése (10) közötti korreláció (rs = 0,73). A jobb tájékozódás érdekében a felezővonal tökéletes korrelációt jelez (rs = 1).
Plausibilitás-ellenőrzés és érzékenységvizsgálat
A legkisebb eltérést az átlagos általános ártalom-rangsor és az 5 egészségügyi és szociális dimenzió-rangsor között a hagyományos illegális drogok közül a crack (és más kokain), a heroin, a metamfetamin, valamint az alkohol esetében találtuk, amelyek az ártalmak tekintetében is az első helyen szerepelnek. Ugyanez vonatkozott a GHB-re és az NPS-ekre is, amelyek az első hely közelében, a ketamin a középmezőnyben, az opioidok az alsóbb helyeken, a legtöbb NOA (gabapentinoidok, flupirtin, triptánok) pedig a legalsó helyeken helyezkedtek el. Szembetűnő eltérések mutatkoztak a propofol, a kannabisz, a nikotin és a NSAID-ok esetében (2. táblázat). A nikotin és a NSAID-ok esetében az aránytalan fizikai ártalmak (pl. rák, stroke, szívkoszorúér-betegség, COPD az előbbi esetében, valamint GI-vérzések, vese- és szív- és érrendszeri betegségek az utóbbi esetében) valószínűleg az ezen anyagok esetében tapasztalható eltérés nagy részét magyarázzák. A kannabisz esetében a német szakirodalom jelenleg a viszonylag alacsony fizikai ártalmak általános megítélését tükrözi, és ezzel szemben a használókat érő megnövekedett pszichoszociális ártalmak megítélését, amely kettősség alátámasztja az itt tapasztalt eltérést (29-31). A nikotin (és talán bizonyos mértékig a propofol) esetében tapasztalható eltérés részben annak tudható be, hogy a pszichológiai ártalmak váratlanul alacsonyan vannak rangsorolva a felhasználók számára, ami eltér az empirikus bizonyítékoktól. Ez az esetleges alulbecslés ezért veszélyeztetheti e konkrét anyagok általános ártalomrangsorának érvényességét.
Amikor alternatívaként összehasonlító érzékenységvizsgálatként az EU-besorolási tanulmány (10) konszenzuson alapuló súlyozását használtuk, azt találtuk, hogy az általános ártalmak eredő rangsora (9. kiegészítő ábra) nagyon hasonló volt az 1. ábrán látható, felmérésből származó súlyozott rangsorunkhoz (az összehasonlítást lásd a 2. kiegészítő táblázatban). Ez arra utal, hogy az egyes dimenziók kiugró/elferdült súlyozása (1. kiegészítő táblázat) nem befolyásolja kritikusan a vizsgálatunkban kapott általános ártalmi rangsorokat.
Diszkusszió
Adataink megerősítik a számos más országban (5-10) tapasztalt helyzetet, miszerint a népszerű kábítószerekkel való visszaélés szakértői ártalmi rangsorai és a kábítószertörvények általi szabályozásuk között nincs összhang, amit a leglátványosabban az alkohol értékelése bizonyít, amelyet hazánkban az egyik legkárosabbnak ítélt, visszaélésszerűen használt anyagnak tartanak. Az alkoholfogyasztás/az alkohollal való visszaélés viszonylag nagy gyakorisága (a ritkábban visszaélő, de talán veszélyesebb anyagokéhoz képest) valószínűleg hozzájárul a dimenzió-specifikus értékeléséhez, pl. a másokra gyakorolt ártalomhoz, valamint az általános pozíciójához. Hasonlóképpen, a nikotinhasználat csökkenő elterjedtsége Németországban (mivel az elmúlt körülbelül 10 évben a dohányzást számos közterületről, például kórházakból, oktatási intézményekből, tömegközlekedési eszközökből, éttermekből, kocsmákból és diszkókból kitiltották) hozzájárulhat a vártnál alacsonyabb ártalmi besoroláshoz. Ezenkívül meg kell említeni, hogy a nikotin használata annak ellenére, hogy jelentős viselkedési függőséget képes előidézni, alig jár drámai pszichiátriai hatásokkal, például az alkohol vagy a hallucinogének használatával ellentétben. Ez a tanulmány volt az első, amely összehasonlította a különböző NOA-k ártalmait a jól jellemzett visszaélést okozó anyagok ártalmaival, és a várakozásoknak megfelelően a NOA-k ártalmait lényegesen alacsonyabbnak találta, mint a hagyományos visszaélést okozó anyagok ártalmait. A jelen tanulmány volt továbbá az első, amely a szintetikus kannabinoidokat és a propofolt egy általános ártalmi sémába sorolta, ami hasznos lehet a felhasználók pszichoedukációja, szabályozási megfontolások vagy az egészségfejlesztés politikai cselekvési területeinek meghatározása szempontjából.
A NOA-k (katinonok és szintetikus kannabinoidok) itt a legmagasabb ártalmi szintű csoportba kerültek. A politikai döntéshozók és a klinikusok számára hasznosak lennének az NPS-jelenségre vonatkozó további adatok, pl. a kapcsolódó morbiditás (32, 33) és mortalitás, amelyek egyre nőnek (33).
A 2014-es uniós minősítéssel (10) összehasonlítva a kannabiszt, a metadont és a nikotint kevésbé károsnak, míg a cracket, a metamfetamint, a GHB-t, a katinonokat, az ecstasyt és a pszichotróp gombákat károsabbnak ítélték (3. ábra). A kannabiszt és a hallucinogéneket (azaz a ketamint, a pszichotróp gombákat és az LSD-t) a benzodiazepinek vagy a barbiturátok ártalmassági szintjén lévőnek ítélték. Meg kell említeni, hogy a pszilocibin (az 1. ábrán a pszichotróp gombák között szerepel) és az LSD egyaránt újra megjelenő terápiás potenciálnak örvend a pszichiátriai betegségekben, és úgy tűnik, hogy ebben a kontextusban alacsony visszaélési potenciált mutatnak (34).
Érdekes megjegyezni, hogy az opioid analgetikumok nem szerepeltek a káros drogok első sorában. Ez talán összefügghet azzal a ténnyel, hogy Németországban és Nyugat-Európában (az USA-hoz, Kanadához és Ausztráliához hasonló) “opioid-járvány” még nem tapasztalható (35-38). A vényköteles opioidok tanulmányunkban szereplő viszonylag alacsony ártalmi rangsora szöges ellentétben áll a tiltott opioidok magas fokú stigmatizációjával. Ezek az eredmények egybecsengenek a kilenc szakértő (8 brit és 1 holland) által készített többdimenziós elemzéssel, amely szerint a nem orvosi céllal felírt opioidok általános ártalma kevesebb, mint fele az utcai injekciós heroinénak (39).
A metadont kevésbé károsnak értékelték, mint a standard opioid analgetikumokat, amely álláspontot torzíthatja, hogy az addiktológiai orvosok a metadont elsősorban standard opioidfüggőség-fenntartó kezelésként fogják fel, amely ebben a kontextusban ismételten bizonyítottan csökkenti a morbiditást és a mortalitást (15). Az illegális használat és visszaélés összefüggésében a metadon ártalmai (pl. apnoés és torsades-de-pointe halálozás, függőség és diverzió) nyilvánvalóan lényegesen nagyobbak, mint számos más, föléjük sorolt kábítószeré. Ez rávilágít a szubjektív értékeléseken alapuló, a kábítószer-ártalmakat rangsoroló tanulmányok egyik fő korlátjára, mivel nem feltétlenül teszik lehetővé az egyértelmű megkülönböztetést az orvosi kontextusban terápiás indikációval rendelkező kábítószer és az ezen a kontextuson kívüli illegális használat/visszaélés közötti ártalmak között. A fájdalomcsillapítók más szerek közötti rangsorolásában mutatkozó eltérések arra utalnak, hogy talán az értékelők fájdalomcsillapítással kapcsolatos tapasztalatait is fel kellett volna mérni.
Nem zárható ki, hogy a mi értékeléseink inkább a nagyvárosi, mint a vidéki észlelések felé torzítanak a szerhasználat ártalmaival kapcsolatban; ennek tisztázásához további, nagyobb mintán végzett vizsgálatokra lenne szükség. Emellett a nemek lehetséges hatását a kábítószer-ártalmak megítélésére itt nem vizsgáltuk kifejezetten (40, 41). Mivel a kérdőíveket úgy küldtük ki, hogy nem követtük nyomon az összes címzettet, kérve a továbbítást más német addiktológiai szakértőkhöz, nem tudunk tájékoztatást adni azon szakértők pontos számáról, akik végül megkapták a kérdőíveket. Ez a modus operandi azonban nem szokatlan az ilyen jellegű tanulmányok esetében (5). A korábbi tanulmányokhoz (5-10) hasonlóan további korlátok közé tartozik az a tény, hogy a jelen munka nem állíthatja, hogy megfelel a reprezentativitás szigorú követelményeinek. A szubjektivitási torzítások csökkentésére törekedtünk egy nagy és homogén vizsgálati csoport toborzásával (valamennyi függőségi orvoslásra szakosodott orvos). Nem létezik azonban hivatalos statisztika arról, hogy a vizsgálat idején hány olyan szakember dolgozott Németországban, aki több mint 5 éves tapasztalattal rendelkezik a SUD tercier ellátásában. Becsléseink szerint ez a szám valahol 250 és 500 orvos között lehet, így a mintánk egy kisebbségi álláspontot eredményezhet. Németországban az addiktológiai szakértők általában pszichiáterek vagy háziorvosok. Az angol (5), az uniós (10) és az ausztrál (9) tanulmányokkal ellentétben mi nem használtunk konszenzus-visszajelzéseket. Noha ez a további lépés növelhette volna a felmérésben résztvevők egyetértésének valószínűségét (42), mi nem ezt az utat választottuk, mivel a konszenzuson alapuló döntések önmagukban nem szüntetik meg a szubjektivitást (43), és nem létezik “egyméretű-módszer” az előny-kockázat értékelésére (44). Ezenkívül a korábbi konszenzusalapú tanulmányok kisebb mintákat használtak, amelyek különböző szakmák függőségi szakértőiből álltak (5, 9, 10), akiknek a SUD kezelésében szerzett tapasztalatok heterogenitása nagyobb valószínűséggel igényelte a konszenzusalapú döntési stratégiát, mint a mi homogén csoportunk. A holland (6), a skót (7) és a francia kutatócsoportokhoz (8) hasonlóan mi is “ad-hoc” értékelést végeztünk, olyan validált egészségügyi és szociális dimenziók felhasználásával, amelyeket korábbi (5, 10) és újabb (9) empirikus tanulmányokban is felhasználtak. Ez az “ad-hoc” forma alkalmazása mellett hozott döntés maximalizálta a kitöltött kérdőívek visszaküldését.
A NOA-k, a szintetikus kannabinoidok és a propofol újszerű bevonásán kívül a jelen vizsgálatnak van néhány erőssége: (i) az egyik legnagyobb minta felhasználása az ilyen típusú vizsgálatban; (ii) a résztvevők jelentős többdimenziós addiktológiai tapasztalata, beleértve a rehabilitációs klinikák szakembereinek tapasztalatát (2. ábra), amely Németországban nagymértékben összpontosít a pszichoszociális dimenziókra és eredményekre; (iii) összehasonlítás a korábbi uniós értékeléssel (3. ábra); és (iv) az illegális és legális kábítószer-rangsorok összehasonlításának hozzáadása a jelenlegi irodalomhoz.
A keresztmetszeti kérdőíves vizsgálat eredményei aktualizálják a különböző pszichoaktív anyagok (beleértve a vényköteles fájdalomcsillapítókat is) használatából/visszaéléséből eredő átlagos általános ártalmakat (a különböző egészségügyi és szociális dimenziókból származó komponens ártalmakkal) a német addiktológiai szakemberek szemszögéből. Hangsúlyozni kell azonban, hogy ezek a relatív általános rangsorok a populációs szintű kockázatokra vonatkoznak, és az egyéni és szituációs kontextustól, valamint az egyéni visszaélés intenzitásától függően szinte minden pszichoaktív anyagot nagyon veszélyes és káros módon lehet használni.
Következtetés
Ez a tanulmány a különböző pszichoaktív anyagok, köztük a fájdalomcsillapítók átlagos általános ártalmainak, valamint az egyes egészségügyi és társadalmi dimenziók ártalmainak aktualizált német addiktológiai szakértői rangsorát tartalmazza. A becslések szerint az alkohol a legkárosabb függőséget okozó anyagok közé tartozik, a heroinnal, a kokainnal, a metamfetaminnal, a GHB-vel és az NPS-ekkel (azaz a szintetikus kannabinoidokkal, katinonokkal) együtt. Az alkohol megemelkedett kockázatai némileg ellentmondanak a német kábítószertörvénynek, hasonlóan a legtöbb országhoz. A kannabisz és a ketamin a benzodiazepinekkel egyenrangú középmezőnyben helyezkedett el. A terápiásan használt kábítószerek, mint például a nem opioid fájdalomcsillapítók, a metilfenidát és az opioidok a becslések szerint jelenleg összességében a legkevésbé károsak. Ez a relatív biztonságérzet azonban minden bizonnyal változhat, ha a visszaélések és a visszaélési szokások idővel megváltoznak (45).
Adatok hozzáférhetőségéről szóló nyilatkozat
A cikk következtetéseit alátámasztó nyers adatokat a szerzők indokolatlan fenntartás nélkül rendelkezésre bocsátják.
Etikai nyilatkozat
A humán résztvevőkkel végzett vizsgálatokat az Ethik-Kommission der Medizinischen Fakultät der Universität Duisburg-Essen felülvizsgálta és jóváhagyta. A nemzeti jogszabályoknak és az intézményi követelményeknek megfelelően a vizsgálatban való részvételhez nem volt szükség írásbeli tájékozott beleegyezésre.
Author Contributions
UB: koncepció és tervezés. MSp: az adatok elemzése. UB és MSp: az adatok gyűjtése és értelmezése. UB: a cikk szerkesztése. Minden szerző: a cikk kritikai átdolgozása a fontos szellemi tartalom szempontjából.
Érdekütközés
NS több tevékenységéért (pl. tanácsadó bizottsági tagság, előadások, kéziratok) tiszteletdíjat kapott az AbbVie, Camurus, Hexal, Janssen-Cilag, MSD, Medice, Mundipharma, Reckitt-Benckiser/Indivior és Sanofi-Aventis cégektől. Az elmúlt 3 évben részt vett a gyógyszeripar által finanszírozott klinikai vizsgálatokban. TA tiszteletdíjat (pl. tanácsadó bizottsági tagság) és/vagy oktatási támogatást kapott a Janssen-Cilag, Medice és Otsuka-Lundbeck NW tiszteletdíjat kapott (nem termékkel kapcsolatos) előadásokért (Janssen-Cilag, mundipharma és Reckitt-Benckiser/Indivior), Az elmúlt 3 évben részt vett a gyógyszeripar által finanszírozott klinikai vizsgálatokban, és állami támogatást kapott (BayStMGP) a Take-Home Naloxone értékelésére. TH több tevékenységéért (pl. tanácsadói bizottsági tagság, előadások) tiszteletdíjat kapott a Janssen-Cilag, Amomed, Shire, Takeda, Servier MSo az elmúlt 3 évben tanácsadóként dolgozott vagy előadói díjat kapott az Ammomed, Indivior, Camurus cégektől. JR tiszteletdíjat kapott tanácsadó testületekben való részvételért, tanácsadásért és előadásokért az AbbVie, Camurus, Gilead, Hexal, Indivior és Sanofi-Aventis cégektől. JK tiszteletdíjat kapott a Bayer, a Janssen, a Lundbeck, a Neuraxpharm, az Otsuka Pharma, a Schwabe és a Servier cégektől konferenciákon való előadásért és utazáshoz nyújtott anyagi támogatásért. A Medtronic GmbH-tól pénzügyi támogatást kapott a kutató által kezdeményezett vizsgálatokhoz. HM egy magánpraxissal is kapcsolatban áll (Northern Anesthesia; Pain Medicine, LLC, Eagle River, AK, USA), amely nem befolyásolja ezt a tanulmányt.
A többi szerző kijelenti, hogy a kutatást olyan kereskedelmi vagy pénzügyi kapcsolatok hiányában végezték, amelyek potenciális összeférhetetlenségként értelmezhetők.
Köszönet
Hálásan köszönjük Jennifer Haverkemper, MSc (pszichológia) segítségét az 1. kohorsz kérdőívének kidolgozásában, valamint Dr. Kanti Ann-Christinnak az adatbevitelért és karbantartásért. Köszönetet mondunk továbbá Gabriele Lührmannak, az EVK Castrop-Rauxel Pszichiátriai, Pszichoterápiás és Pszichoszomatikai Osztályának főtitkárának a kollégákkal való levelezés megszervezéséért. Köszönetet mondunk továbbá annak a sok orvosnak, aki szívesen szakított időt a projektben való részvételre.
Kiegészítő anyag
A cikkhez tartozó kiegészítő anyag online elérhető a következő címen: https://www.frontiersin.org/articles/10.3389/fpsyt.2020.592199/full#supplementary-material
1. Korpi ER, den Hollander B, Farooq U, Vashchinkina E, Rajkumar R, Nutt DJ, et al. Mechanisms of action and persistent neuroplasticity by drugs of abuse. Pharmacol Rev. (2015) 67:872-1004. doi: 10.1124/pr.115.010967
CrossRef Full Text | Google Scholar
2. Pharmacol Rev. (2015) 67:872-1004. Morgen K. Tanácsadás és szakmai identitás a 21. században. Anyaghasználati zavarok és függőségek. Thousand Oaks, CA: Sage Publications, Inc (2017).
Google Scholar
3. APA American Psychiatric Association. A mentális zavarok diagnosztikai és statisztikai kézikönyve. 5. kiadás. Washington, DC: APA (2013).
Google Scholar
4. Dilling H, Freyberger H. Taschenführer zur ICD-10-Klassifikation psychischer Störungen. Bern: Huber Verlag (2006).
Google Scholar
5. Nutt DJ, King LA, Phillips LD. Független kábítószerügyi tudományos bizottság. Drogkárok az Egyesült Királyságban: multikritériumos döntéselemzés. Lancet. (2010) 376:1558-65. doi: 10.1016/S0140-6736(10)61462-6
CrossRef Full Text | Google Scholar
6. Van Amsterdam J, Opperhuizen A, Koeter M, van den Brink W. Ranking the harm of alcohol, tobacco and illicit drugs for the individual and the population. Eur Addict Res. (2010) 16:202-7. doi: 10.1159/000317249
CrossRef Full Text | Google Scholar
7. Taylor M, Mackay K, Murphy J, McIntosh A, McIntosh C, Anderson S, et al. A kábítószerrel való visszaélésből eredő, önmagát és másokat érő ártalmak RR számszerűsítése: a skóciai klinikai szakértők körében végzett felmérés eredményei. BMJ Open. (2012) 2:e000774. doi: 10.1136/bmjopen-2011-000774
CrossRef Full Text | Google Scholar
8. Bourgain C, Falissard B, Blecha L, Benyamina A, Karila L, Reynaud M. Az addiktív termékek használatának kár/haszon értékelése. Addiction. (2012) 107:441-50. doi: 10.1111/j.1360-0443.2011.03675.x
CrossRef Full Text | Google Scholar
9. Addiktológiai tanulmányok. Bonomo Y, Norman A, Biondo S, Bruno R, Daglish M, Dawe S, et al. The Australian drug harms ranking study. J Psychopharmacol. (2019) 33:759-68. doi: 10.1177/0269881119841569
CrossRef Full Text | Google Scholar
10. Van Amsterdam J, Nutt D, Phillips L, van den Brink W. European rating of drug harms. J Psychopharmacol. (2015) 29:655-60. doi: 10.1177/0269881115581980
CrossRef Full Text | Google Scholar
11. Gyógyszerfogyasztás és gyógyszeres kezelés. DSB (Drogen und Suchtbericht 2018). Die Drogenbeauftragte der Bundesregierung. (2018). Elérhető online a következő címen: https://www.drogenbeauftragte.de/fileadmin/dateien-dba/Drogenbeauftragte/Drogen_und_Suchtbericht/pdf/DSB-2018.pdf (hozzáférés: 2020. január 6.).
Google Scholar
12. Google Scholar
. Atzendorf J, Rauschert C, Seitz N, Lochbühler K, Kraus L. Az alkohol, a dohány, az illegális drogok és a gyógyszerek használata. A fogyasztás és a szerekkel kapcsolatos rendellenességek becslése Németországban. Dtsch Arztebl Int. (2019) 116:577-84. doi: 10.3238/arztebl.2019.0577
CrossRef Full Text | Google Scholar
13. MTA doktori iskola. Seitz NN, Lochbühler K, Atzendorf J, Rauschert C, Pfeiffer-Gerschel T, Kraus L. A szerhasználat és a kapcsolódó rendellenességek tendenciái – a szerhasználat epidemiológiai felmérésének elemzése 1995 és 2018 között. Dtsch Arztebl Int. (2019) 116:585-91. doi: 10.3238/arztebl.2019.0585
CrossRef Teljes szöveg | Google Scholar
14. Scherbaum N, Schifano F, Bonnet U. Új pszichoaktív anyagok (NPS) – kihívás a függőséget kezelő szolgálatok számára. Farmakopszichiátria. (2017) 50:116-22. doi: 10.1055/s-0043-102059
CrossRef Full Text | Google Scholar
15. Gyógyszerészeti és pszichiátriai szakfolyóirat. Dematteis M, Auriacombe M, D’Agnone O, Somaini L, Szerman N, Littlewood R, et al. Recommendations for buprenorphine and methadone therapy in opioid use disorder: a European consensus. Expert Opin Pharmacother. (2017) 18:1987-99. doi: 10.1080/14656566.2017.1409722
CrossRef Full Text | Google Scholar
16. Google Scholar
16. Chandra S, Radwan MM, Majumdar CG, Church JC, Freeman TP, ElSohly MA. A kannabisz hatásosságának új tendenciái az USA-ban és Európában az elmúlt évtizedben (2008-2017). Eur Arch Psychiatry Clin Neurosci. (2019) 269:5-15. doi: 10.1007/s00406-019-00983-5
CrossRef Full Text | Google Scholar
17. Google Scholar
CrossRef Full Text | Google Scholar
. Di Forti M, Quattrone D, Freeman TP, Tripoli G, Gayer-Anderson C, Quigley H, et al. The contribution of cannabis use to variation in the incidence of psychotic disorder across Europe (EU-GEI): a multicentre case-control study. Lancet Psychiatry. (2019) 6:427-36. doi: 10.1016/S2215-0366(19)30048-3
CrossRef Full Text | Google Scholar
18. Gyógyszerész, pszichiáter, pszichiáter, pszichiáter, pszichiáter. EMCDDA Kábítószer és Kábítószer-függőség Európai Megfigyelőközpontja. 2018 A kannabisz és a kannabinoidok orvosi felhasználása: Kérdések és válaszok a szakpolitikai döntéshozatalhoz. Luxembourg: Az Európai Unió Kiadóhivatala (2018). Online elérhető az alábbi címen: http://www.emcdda.europa.eu/system/files/publications/10171/20185584_TD0618186ENN_PDF.pdf (hozzáférés: 2020. január 6.).
Google Scholar
19. Bonnet U. A propofol addiktív kockázatának értékelése. Fortschr Neurol Psychiatry. (2011) 79:442-52. doi: 10.1055/s-0031-1273411
CrossRef Full Text | Google Scholar
20. Hosszú távú kutatások a pszichiátrián és a pszichiátrián. Beau-Salinas F, Jonville-Béra AP, Cissoko H, Bensouda-Grimaldi L, Autret-Leca E. Triptánokkal és anyarozsszármazékokkal összefüggő gyógyszerfüggőség: eseti/nem eseti vizsgálat. Eur J Clin Pharmacol. (2010) 66:413-7. doi: 10.1007/s00228-009-0769-6
CrossRef Full Text | Google Scholar
21. Google Scholar
. Gahr M, Freudenmann RW, Connemann BJ, Hiemke C, Schönfeldt-Lecuona C. A flupirtin visszaélési felelősségének felülvizsgálata: a mellékhatások spontán jelentésének következményei. J Clin Pharmacol. (2013) 53:1328-33. doi: 10.1002/jcph.164
CrossRef Full Text | Google Scholar
22. Google Scholar
. Evoy KE, Morrison MD, Saklad SR. A pregabalin és a gabapentin visszaélése és helytelen alkalmazása. Drogok. (2017) 77:403-26. doi: 10.1007/s40265-017-0700-x
CrossRef Full Text | Google Scholar
23. Google Scholar
. Bonnet U, Scherbaum N. Mennyire addiktív a gabapentin és a pregabalin? Egy szisztematikus áttekintés. Eur Neuropsychopharmacol. (2017) 27:1185-2015. doi: 10.1016/j.euroneuro.2017.08.430
CrossRef Full Text | Google Scholar
24. A teljes szöveg | Google Scholar
. Bonnet U, Strasser JC, Scherbaum N. A nem-opioid fájdalomcsillapítóktól való fizikai és viselkedési függőség szűrése egy német idős kórházi populációban. Addict Behav. (2019) 90:265-71. doi: 10.1016/j.addbeh.2018.11.009
CrossRef Full Text | Google Scholar
25. A teljes szöveg | Google Scholar
. Etcheverrigaray F, Grall-Bronnec M, Blanchet M, Jolliet P, Victorri-Vigneau C. Ibuprofen függőség: esetjelentés. Farmakopszichiátria. (2014) 47:115-7. doi: 10.1055/s-0034-1371868
CrossRef Full Text | Google Scholar
26. Google Scholar
CrossRef Full Text | Google Scholar
26. Godersky ME, Vercammen LK, Ventura AS, Walley AY, Saitz R. A nem-szteroid gyulladáscsökkentő gyógyszerhasználat zavarának azonosítása: esetismertetés. Addict Behav. (2017) 70:61-4. doi: 10.1016/j.addbeh.2017.02.008
PubMed Abstract | CrossRef Full Text | Google Scholar
27. Addbeh. Cryer B, Barnett MA, Wagner J, Wilcox CM. A nem szteroid gyulladáscsökkentők túlzott használata és téves megítélése az Egyesült Államokban. Am J Med Sci. (2016) 352:472-80. doi: 10.1016/j.amjms.2016.08.028
CrossRef Full Text | Google Scholar
28. Wójta-Kempa M, Krzyzanowski DM. A vény nélkül kapható fájdalomcsillapítókkal való visszaélés és a visszaélések korrelációi Wrocław (Lengyelország) felnőtt lakossága körében. Adv Clin Exp Med. (2016) 25:349-60. doi: 10.17219/acem/58887
CrossRef Full Text | Google Scholar
29. Google Scholar
CrossRef Full Text | Google Scholar
. Hölscher F, Bonnet U, Scherbaum N. Egy ambuláns kezelőközpont használata kannabiszfogyasztás esetén. Nervenarzt. (2008) 79:571-6. doi: 10.1007/s00115-008-2412-7
CrossRef Full Text | Google Scholar
30. Narkotikumok és pszichiátriai vizsgálatok. Bonnet U, Specka M, Scherbaum N. Gyakori nem orvosi kannabiszhasználat: egészségügyi következmények és a detoxikáló kezelés hatékonysága. Dtsch Med Wochenschr. (2016) 141:126-31. doi: 10.1055/s-0041-106313
CrossRef Full Text | Google Scholar
31. Schneider D. Konsumfolgen und Behandlungsbedarf von Cannabis-Intensivkonsumenten/innen im ambulanten setting. Sucht. (2016) 62:23-30. doi: 10.1024/0939-5911/a000405
CrossRef Full Text | Google Scholar
32. Szt. Foti F, Marti M, Ossato A, Bilel S, Sangiorgi E, Botrè F, et al. A metiopropamin krónikus és akut használatának fenotípusos hatásai egérmodellben. Int J Legal Med. (2019) 133:811-20. doi: 10.1007/s00414-018-1891-8
CrossRef Full Text | Google Scholar
33. Google Scholar
. Corkery JM, Schifano F, Martinotti G. Hogyan segíthetnek a halálesetek a klinikusoknak és a döntéshozóknak megérteni az új pszichoaktív anyagok kockázatait. Br J Clin Pharmacol. (2020) 86:482-98. doi: 10.1111/bcp.14183
CrossRef Full Text | Google Scholar
34. Gyógyszerkészítmények és gyógyszerszedési módszerek a gyógyszeriparban. Chi T, Gold JA. A pszichedelikus drogok feltörekvő terápiás potenciáljának áttekintése a pszichiátriai betegségek kezelésében. J Neurol Sci. (2020) 411:116715. doi: 10.1016/j.jns.2020.116715
CrossRef Full Text | Google Scholar
35. J Neurol Sci. (2020) 411:116715. Häuser W, Schug S, Furlan AD. Az opioidjárvány és a krónikus, nem rákos fájdalom opioidterápiájára vonatkozó nemzeti irányelvek: különböző kontinensek nézőpontja. Pain Rep. (2017) 2:e599. doi: 10.1097/PR9.00000000000000000599
CrossRef Full Text | Google Scholar
36. Pain Rep. (2017) 2:e599. Kraus L, Seitz NN, Schulte B, Cremer-Schaeffer P, Braun B, Verthein U, et al. Az opioidfüggőségben szenvedők számának becslése Németországban. Dtsch Arztebl Int. (2019) 116:137-43. doi: 10.3238/arztebl.2019.0137
CrossRef Teljes szöveg | Google Scholar
37. Rosner B, Neicun J, Yang JC, Roman-Urrestarazu A. Opioidfelírási szokások Németországban és a globális opioidjárvány: a rendelkezésre álló bizonyítékok szisztematikus áttekintése. PLoS ONE. (2019) 14: e0221153. doi: 10.1371/journal.pone.0221153
CrossRef Full Text | Google Scholar
38. Keresés English. Meyer A, LeClair C, McDonald JV. Vényköteles opioidok felírása Nyugat-Európában és az Egyesült Államokban. R I Med J. (2020) 103:45-8.
Google Scholar
39. Van Amsterdam J, Phillips L, Henderson G, Bell J, Bowden-Jones O, Hammersley R, et al. Ranking the harm of non-medically used prescription opioids in the UK. Regul Toxicol Pharmacol. (2015) 73:999-1004. doi: 10.1016/j.yrtph.2015.09.014
CrossRef Full Text | Google Scholar
40. Bodnar RJ, Kest B. Nemi különbségek az opioid analgéziában, hiperalgéziában, toleranciában és elvonásban: központi hatásmechanizmusok és a gonád hormonok szerepe. Horm Behav. (2010) 58:72-81. doi: 10.1016/j.yhbeh.2009.09.012
CrossRef Full Text | Google Scholar
41. A teljes szöveg | Google Scholar
. Di Nicola M, Ferri VR, Moccia L, Panaccione I, Strangio AM, Tedeschi D, et al. Nemi különbségek és pszichopatológiai jellemzők a serdülők addiktív viselkedésével kapcsolatban. Front Psychiatry. (2017) 8:256. doi: 10.3389/fpsyt.2017.00256
PubMed Abstract | CrossRef Full Text | Google Scholar
42. Phillips LD, Banae Costa CA. Átlátható priorizálás, költségvetés-tervezés és erőforrás-elosztás többkritériumú döntéselemzéssel és döntési konferenciával. Ann Operat Res. (2007) 154:51-68. doi: 10.1007/s10479-007-0183-3
CrossRef Full Text | Google Scholar
43. Operat Res. Rolles S, Measham F. A drogkárok rangsorolásának módszerének és hasznosságának megkérdőjelezése a drogpolitikában. Int J Drug Policy. (2011) 22:243-6. doi: 10.1016/j.drugpo.2011.04.004
CrossRef Full Text | Google Scholar
44. Gyógyszerkutatás a drogpolitikában. Mt-Isa S, Hallgreen CE, Wang N, Callréus T, Genov G, Hirsch I, Hobbiger SF, et al. Balancing benefit and risk of medicines: a systematic review and classification of available methodologies. Pharmacoepidemiol Drug Saf . (2014) 23:667-78. doi: 10.1002/pds.3636
PubMed Abstract | CrossRef Full Text | Google Scholar
45. Martinotti G, de Risio L, Vannini C, Schifano F, Pettorruso M, Di Giannantonio M. Anyaggal kapcsolatos exogén pszichózis: egy posztmodern szindróma. CNS Spectr. (2020) 1-8. doi: 10.1017/S1092852920001479
CrossRef Full Text | Google Scholar