- Hvordan fungerer universel sundhedsdækning?
- Hvordan er leveringssystemet organiseret, og hvordan bliver udbyderne betalt?
- Hvad er de vigtigste strategier til at sikre kvaliteten af plejen?
- Hvad gøres der for at mindske forskellene?
- Hvad gøres der for at fremme integration af leveringssystemer og koordinering af pleje?
- Hvad er status for elektroniske patientjournaler?
- Hvordan holdes omkostningerne nede?
- Hvilke større innovationer og reformer er der for nylig blevet indført?
Hvordan fungerer universel sundhedsdækning?
Kina opnåede stort set universel forsikringsdækning i 2011 gennem tre offentlige forsikringsprogrammer1:
- Urban Employee Basic Medical Insurance, der er obligatorisk for byboere med et formelt job, blev lanceret i 1998.
- Den frivillige Newly Cooperative Medical Scheme blev tilbudt til landboere i 2003.
- Den frivillige Urban Resident Basic Medical Insurance blev lanceret i 2007 for at dække byboere uden formelt arbejde, herunder børn, ældre og selvstændige.
I 2016 meddelte Kinas centralregering, statsrådet, at den ville sammenlægge Newly Cooperative Medical Scheme og Urban Resident Basic Medical Insurance for at udvide risikopuljen og reducere de administrative omkostninger.2 Denne konsolidering er stadig undervejs. Det kombinerede offentlige forsikringsprogram hedder nu Urban-Rural Resident Basic Medical Insurance.
Da Kina har en enorm befolkning, blev forsikringsdækningen gradvist øget. I 2011 var ca. 95 procent af den kinesiske befolkning dækket af en af de tre sygesikringsordninger. Forsikringsdækning er ikke påkrævet i Kina.
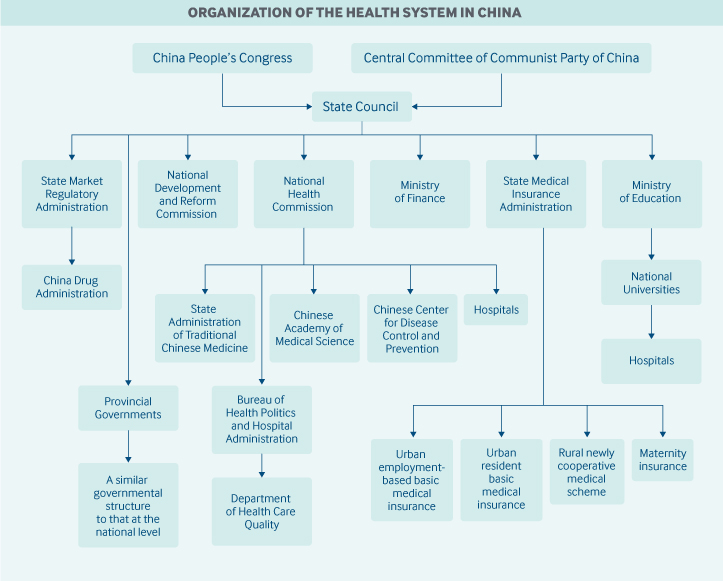
Regeringens rolle: Kinas centralregering har det overordnede ansvar for den nationale sundhedslovgivning, -politik og -administration. Den er styret af princippet om, at alle borgere har ret til at modtage grundlæggende sundhedstjenesteydelser. Lokale regeringer – provinser, præfekturer, byer, amter og kommuner – er ansvarlige for at organisere og levere disse tjenester.
Både nationale og lokale sundhedsorganer og -myndigheder har et omfattende ansvar for sundhedskvalitet og -sikkerhed, omkostningskontrol, gebyrordninger for udbydere, sundhedsinformationsteknologi, kliniske retningslinjer og lighed på sundhedsområdet.
I marts 2018 omorganiserede statsrådet centralregeringens sundhedsstruktur. De forskellige agenturer har bl.a. følgende ansvarsområder:
- Den nationale sundhedskommission er det vigtigste nationale sundhedsagentur. Kommissionen formulerer nationale sundhedspolitikker, koordinerer og fremmer reformer af læge- og sundhedsvæsenet og fører tilsyn med og administrerer folkesundhed, lægehjælp, sundhedsberedskab og familieplanlægningstjenester. State Administration of Traditional Chinese Medicine er tilknyttet agenturet.
- The State Medical Insurance Administration fører tilsyn med de grundlæggende sygesikringsprogrammer, katastrofeforsikringer, et barselsforsikringsprogram, prissætning af farmaceutiske produkter og sundhedstjenester samt et program for medicinsk finansiel bistand.
- Den nationale folkekongres er ansvarlig for sundhedslovgivningen. Større sundhedspolitikker og reformer kan dog iværksættes af statsrådet og kommunistpartiets centralkomité, og disse betragtes også som lov.
- Den nationale udviklings- og reformkommission fører tilsyn med sundhedsinfrastrukturplaner og konkurrencen mellem sundhedsudbydere.
- Finansministeriet sørger for finansiering af statslige sundhedstilskud, sygesikringsbidrag og infrastruktur i sundhedssystemet.
- Den nyoprettede State Market Regulatory Administration omfatter China Drug Administration, som er ansvarlig for godkendelser og licenser til lægemidler.
- Det kinesiske Center for Disease Control and Prevention administreres af den nationale sundhedskommission, selv om det ikke er et statsligt organ.
- Det kinesiske akademi for medicinsk videnskab, der hører under den nationale sundhedskommission, er det nationale center for sundhedsforskning.
Lokale regeringer (i præfekturer, amter og byer) kan have deres egne kommissioner, bureauer eller sundhedsafdelinger. Der findes også centre for sygdomsbekæmpelse og -forebyggelse i lokale områder, og de administreres ligeledes af lokale kommissioner, bureauer eller sundhedsafdelinger. På nationalt plan yder det kinesiske center for sygdomsbekæmpelse og -forebyggelse kun teknisk støtte til de lokale centre.
Rolle for den offentlige sygesikring: I 2018 brugte Kina ca. 6,6 procent af BNP på sundhedspleje, hvilket svarer til 5.912 mia. CNY (1.665 mia. USD).3 28 procent blev finansieret af den centrale og lokale regering, 44 procent blev finansieret af offentligt finansierede sundhedsforsikringer, private sundhedsforsikringer eller sociale sundhedsdonationer, og 28 procent blev betalt af egen lomme.4
Urban Employee Basic Medical Insurance finansieres hovedsageligt af lønmodtagernes og arbejdsgivernes lønsumsafgifter med minimal statslig finansiering. Deltagelse er obligatorisk for arbejdstagere i byområder. I 2018 havde 316,8 millioner en medarbejderbaseret forsikring.5 Grundlaget for bidraget til lønmodtagernes lønsumsafgift er begrænset til 300 procent af den gennemsnitlige lokale løn; individuelle lønsummer over dette niveau beskattes ikke. I de fleste provinser er de individuelle skattesatser omkring 2 procent. Skattesatserne for arbejdsgivere varierer fra provins til provins. Grundlaget for arbejdsgiverbidrag er summen af de ansattes lønsum. Arbejdstageres ikke-beskæftigede familiemedlemmer er ikke dækket.
Urban-Rural Resident Basic Medical Insurance dækker beboere på landet og i byen, selvstændige erhvervsdrivende, børn, studerende, ældre voksne og andre. Forsikringen er frivillig på husstandsniveau. I 2018 var 897,4 millioner mennesker dækket under de to forsikringsordninger (planen for landdistrikter og planen for ikke-beskæftigede i byerne), som udgør dette program.
Urban-Rural Resident Basic Medical Insurance finansieres gennem årlige faste præmier. De individuelle præmiebidrag er minimale, og de statslige tilskud til forsikringspræmier udgør størstedelen af forsikringsselskabernes indtægter. I regioner, hvor økonomien er mindre udviklet, yder centralregeringen en langt større andel af tilskuddene end provins- og præfekturregeringerne. I mere udviklede provinser ydes de fleste tilskud lokalt (hovedsagelig af provinsregeringerne).
De få fastboende udenlandske statsborgere har ret til de samme dækningsydelser som borgerne. Indvandrere uden papirer og besøgende er ikke dækket af den offentligt finansierede sygesikring.
Rolle for private sygesikringsordninger: Den private forsikring, der primært købes af personer med højere indkomst og af arbejdsgivere for deres ansatte, kan bruges til at dække selvrisiko, egenbetaling og anden omkostningsdeling samt til at dække dyre ydelser, der ikke betales af den offentlige forsikring.
Der findes ingen statistikker om den procentdel af befolkningen, der er privat dækket. Private sundhedsforsikringer udbydes hovedsageligt af kommercielle forsikringsselskaber med gevinst for øje.
Den samlede værdi af private sundhedsforsikringspræmier steg med 28,9 procent om året mellem 2010 og 2015.6 I 2015 udgjorde private sundhedsforsikringspræmier 5,9 procent af de samlede sundhedsudgifter.7 Den kinesiske regering tilskynder til udvikling af det private forsikringsmarked, og nogle udenlandske forsikringsselskaber er for nylig trådt ind på markedet.
Dækkede ydelser: Ydelsespakken er ofte defineret af de lokale regeringer. Offentligt finansieret grundlæggende sygesikring dækker typisk:
- indlagt hospitalsbehandling (udvalgte provinser og byer)
- primære og speciallægebehandling
- receptpligtige lægemidler
- psykisk sundhedspleje
- fysioterapi
- akutbehandling
- traditionel kinesisk medicin.
Nogle få tandlægeydelser (f.eks. tandudtrækning, men ikke tandrensning) og optometriske ydelser er dækket, men de fleste skal betales af egen lomme. Hjemmepleje og hospicepleje er ofte heller ikke omfattet. Varigt medicinsk udstyr, som f.eks. kørestole og høreapparater, er ofte ikke dækket.
Forebyggende ydelser, som f.eks. vaccination og screening for sygdomme, er omfattet af en separat pakke af offentlige sundhedsydelser, der finansieres af de centrale og lokale regeringer; alle indbyggere har ret til disse ydelser uden egenbetaling eller selvrisiko. Dækningen er personspecifik; der er ingen familie- eller husstandsordninger.
Mødrehjælp er også dækket af et separat forsikringsprogram; det er i øjeblikket ved at blive slået sammen med den grundlæggende sygesikringsordning.
Deling af omkostninger og udgifter, der betales af egen lomme: Indlagt og ambulant behandling, herunder receptpligtig medicin, er underlagt forskellige selvrisikobeløb, egenbetalinger og refusionslofter afhængigt af forsikringsplan, region, hospitalstype (kommunalt, sekundært eller tertiært hospital) og andre faktorer:
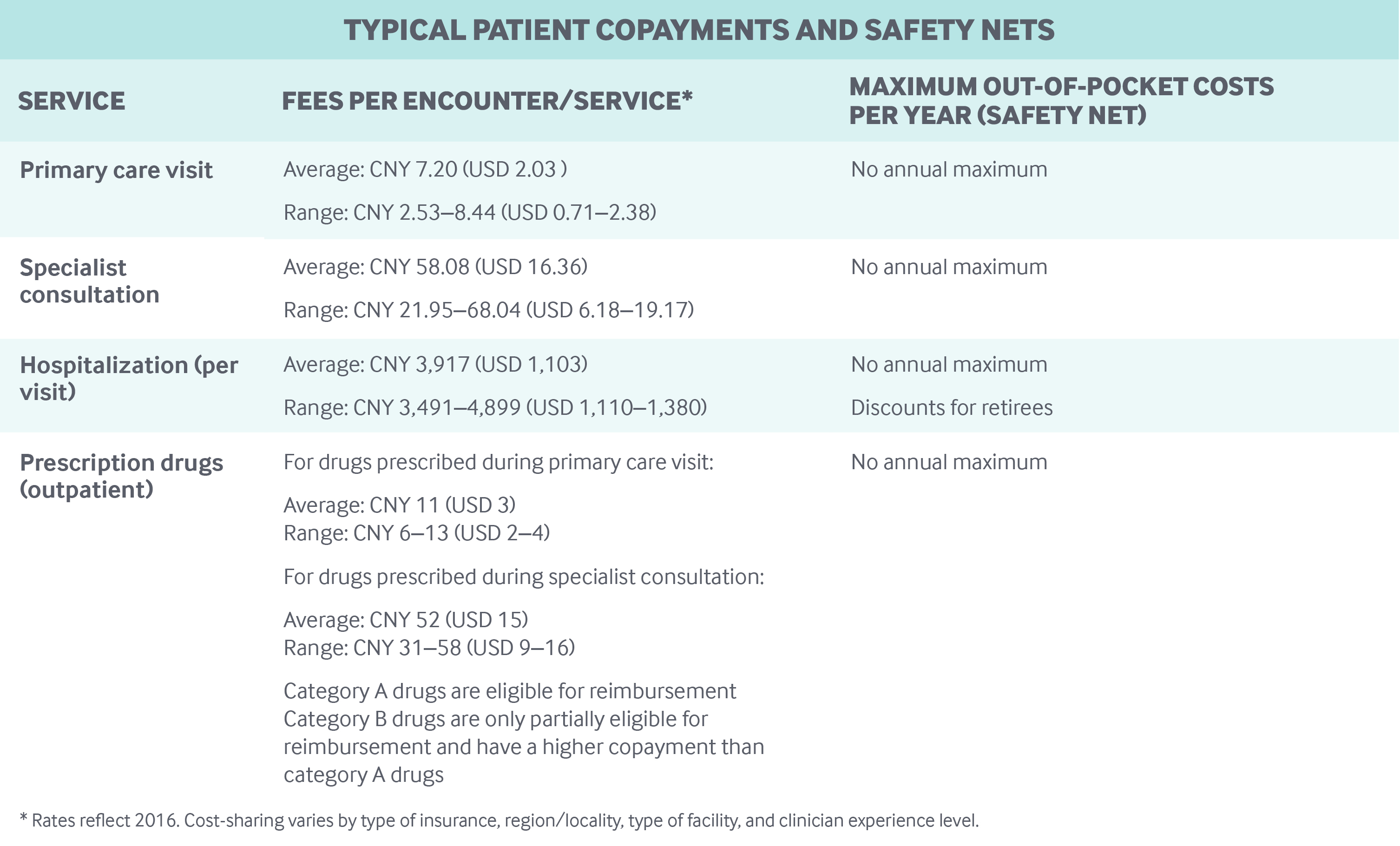
- Bidrag for ambulante lægebesøg er ofte små (CNY 5-10, eller USD 2-3), selv om læger med professortitler har meget højere egenbetalinger.
- Overbetalinger for receptpligtig medicin varierer; de var omkring 50 procent til 80 procent af prisen på medicinen i Beijing i 2018, afhængigt af hospitalstypen.
- Overbetalinger for indlæggelser er meget højere end for ambulante ydelser.
Der er ingen årlige lofter for udgifter ud af egen lomme. I 2018 var out-of-pocket-udgifterne pr. indbygger CNY 1.186 (USD 262) – svarende til ca. 28 procent af de samlede sundhedsudgifter.8 En forholdsvis stor procentdel af out-of-pocket-udgifterne går til receptpligtig medicin.
De offentlige forsikringsprogrammer refunderer kun patienterne op til et vist loft, hvorover indbyggerne skal dække alle out-of-pocket-udgifter. Godtgørelseslofterne er betydeligt lavere for ambulant behandling end for indlagt behandling. I 2018 var loftet for ambulant behandling f.eks. 3 000 CNY (845 USD) for Beijing-borgere under Urban-Rural Resident Basic Medical Insurance i 2018. Til sammenligning var loftet for hospitalsbehandling 200.000 CNY (56.338 USD). Den årlige selvrisiko skal være opfyldt, før der ydes refusion, og der kan gælde forskellige årlige selvrisikoeniveauer for ambulant og stationær behandling.
Præventive ydelser som f.eks. kræftscreeninger og influenzavaccinationer er dækket af et separat folkesundhedsprogram. Børn og ældre har ingen egenbetaling for disse tjenester, men andre indbyggere skal betale 100 procent af disse tjenester af egen lomme.
Personer kan benytte sundhedstjenester uden for netværk (selv på tværs af provinser), men disse har højere egenbetalinger.
Sikkerhedsnet: For personer, der ikke har råd til individuelle præmier for offentligt finansieret sygesikring eller ikke kan dække deres egne udgifter, fungerer et program for medicinsk finansiel bistand, der finansieres af lokale regeringer og sociale donationer, som et sikkerhedsnet i både by- og landområder.
Det medicinske finansielle bistandsprogram prioriterer udgifter til katastrofebehandling, med en vis dækning af udgifter til skadestueafdelinger og andre udgifter. Midlerne anvendes hovedsagelig til at betale individuelle selvrisikobeløb, egenbetalinger og lægeudgifter, der overstiger de årlige ydelseslofter, samt individuelle præmier for offentligt finansierede sundhedsforsikringer. I 2018 modtog 76,7 millioner mennesker (ca. 5,5 % af befolkningen) en sådan støtte til indskrivning til en sundhedsforsikring, og 53,6 millioner mennesker (3,8 % af befolkningen) modtog midler til direkte sundhedsudgifter9
Hvordan er leveringssystemet organiseret, og hvordan bliver udbyderne betalt?
Lægeuddannelse og arbejdsstyrke: Antallet af læger er ikke reguleret på nationalt plan, og regeringen forsøger at tilskynde flere til at gennemføre en lægeuddannelse. Alle lægeuddannelser er offentlige. Undervisningsafgifterne varierer fra region til region og ligger mellem CNY 5.000 (USD 1.408) og CNY 10.000 (USD 2.816) pr. år. Undervisningsgebyret er stærkt subsidieret af regeringen.
For at sikre udbuddet af læger i landdistrikter eller fjerntliggende områder giver Kina afkald på undervisningsgebyret og sænker adgangskravene for nogle medicinstuderende. Medicinstuderende, der deltager i disse uddannelsesprogrammer, skal arbejde i landdistrikter eller fjerntliggende områder i mindst seks år efter endt uddannelse.
Primær pleje: Primærpleje leveres primært af:
- Borrelæger og sundhedspersonale i landsbyklinikker
- Generalpraktiserende læger (GPs) eller familielæger i bysamfundshospitaler i landdistrikter og bysamfundshospitaler
- Medicinsk personale (læger og sygeplejersker) på sekundære og tertiære hospitaler.
I 2018 var der 506.003 offentlige primærplejefaciliteter og 437.636 private landsbyklinikker. Landsbylæger, som ikke er autoriserede praktiserende læger, kan kun arbejde på landsbyklinikker. I 2018 var der 907 098 landsbylæger og sundhedsarbejdere. Landsbyklinikker i landdistrikterne modtager teknisk støtte fra township-hospitaler.
Patienterne opfordres til at søge behandling på landsbyklinikker, township-hospitaler eller kommunehospitaler, fordi omkostningsdelingen er lavere på disse behandlingssteder end på sekundære eller tertiære hospitaler. Beboerne kan dog vælge at gå til en praktiserende læge på et hospital på højere niveau. Det er ikke nødvendigt at tilmelde sig til en praktiserende læge på forhånd, og det er generelt ikke nødvendigt at blive henvist til ambulante specialister. Der er få lokaliteter, der bruger praktiserende læger som gatekeepers.
I 2018 havde Kina 308.740 autoriserede og assisterende praktiserende læger, hvilket svarer til 8,6 procent af alle autoriserede læger og assisterende læger10 . I modsætning til landsbylæger og sundhedsarbejdere i landsbyklinikkerne arbejder praktiserende læger sjældent i solo- eller gruppepraksis; de fleste er ansat af hospitaler og arbejder sammen med sygeplejersker og ikke-medicinske klinikere, som også er hospitalsansatte.
Sygeplejersker og ikke-medicinske klinikere er undertiden ansat som care managers eller koordinatorer for at bistå praktiserende læger i behandlingen af patienter med kroniske sygdomme eller komplekse behov. Der er generelt ikke gode incitamenter til koordinering af pleje, selv om sundhedsmyndighederne altid tilskynder til det.
Afgiftsskemaer for primær pleje i statsfinansierede sundhedsinstitutioner reguleres af lokale sundhedsmyndigheder og Bureaus of Commodity Prices. Læger i den primære sundhedspleje på offentlige hospitaler og klinikker kan ikke fakturere over takstbladet. For at tilskynde til ikke-statslige investeringer i sundhedsvæsenet begyndte Kina i 2014 at tillade ikke-offentlige klinikker og hospitaler at opkræve over gebyrskemaet.11
Læger og sundhedspersonale i landsbyklinikker tjener ind via refusioner for kliniske tjenester og offentlige sundhedstjenester som vaccinationer og screening for kroniske sygdomme; der er også offentlige tilskud til rådighed. Indkomsterne varierer betydeligt fra region til region. Praktiserende læger på hospitaler modtager en grundløn sammen med aktivitetsbaserede betalinger, f.eks. gebyrer for patientregistrering. Da honorar for service stadig er den dominerende betalingsmekanisme for hospitaler (se nedenfor), har hospitalsbaserede læger stærke økonomiske incitamenter til at fremme efterspørgslen. Det anslås, at lønnen kun udgør en fjerdedel af lægernes indkomst; resten menes at stamme fra praksisaktiviteter. Der indberettes ingen officielle indkomststatistikker for læger.
I 2018 gik i gennemsnit 42 procent af udgifterne til ambulante patienter og 28 procent af udgifterne til indlagte patienter i gennemsnit til receptpligtig medicin, der blev leveret til patienter på hospitaler.12
Outpatientbehandling af specialister: Ambulante speciallæger er ansat af og arbejder normalt på hospitaler. De fleste specialister praktiserer kun på ét hospital, selv om man i Kina er ved at indføre og tilskynde til at praktisere på flere forskellige steder. Specialister modtager kompensation i form af en grundløn plus aktivitetsbaserede betalinger med honorarordninger fastsat af de lokale sundhedsmyndigheder og bureauer for varepriser.
Patienterne har mulighed for at vælge specialist gennem deres hospital. Ambulante speciallæger betales på honorarbasis gennem de hospitaler, hvor de arbejder, og speciallæger på de offentlige hospitaler kan ikke fakturere over honorartabellen.
Administrative mekanismer for direkte patientbetalinger til udbydere: Patienterne betaler selvrisiko og egenbetaling til sygehusene for besøg hos primærlæger og speciallæger og for indlæggelser på sygehusene på det sted, hvor ydelsen leveres. Hospitalerne fakturerer forsikringsselskaberne direkte for den resterende dækkede betaling på samme tid via elektroniske faktureringssystemer.
Pleje efter lukketid: Da landsbylæger og sundhedspersonale ofte bor i samme lokalsamfund som patienterne, yder de frivilligt en del pleje efter lukketid, når der er behov for det. Desuden har byhospitaler i landdistrikterne og sekundære og tertiære hospitaler i byerne akutmodtagelser, hvor både læger i primærsektoren og speciallæger er til rådighed, hvilket minimerer behovet for ambulante plejecentre efter lukketid. På skadestuerne er det ikke nødvendigt med en triage af sygeplejersker, og der er kun få andre begrænsninger, så folk kan bare gå ind og registrere sig for behandling når som helst. Brug af skadestue er ikke væsentligt dyrere end sædvanlig pleje for patienterne.
Informationer om patienters akutbesøg sendes ikke rutinemæssigt til deres primære behandlere. Patienterne kan til enhver tid ringe til 120 eller 999 for at få ambulancetjenester til nødbehandling.
Hospitaler: Hospitaler kan være offentlige eller private, nonprofit eller profitorienterede. De fleste townshiphospitaler og samfundshospitaler er offentlige, men der findes både offentlige og private sekundære og tertiære hospitaler i byområderne.
Samfundshospitaler på landet og samfundshospitaler i byerne betragtes ofte som primære plejefaciliteter, mere som landsbyklinikker end egentlige hospitaler.
I 2018 var der ca. 12.000 offentlige hospitaler og 21.000 private hospitaler (eksklusive townshiphospitaler og samfundshospitaler), hvoraf ca. 20.500 var nonprofit og 12.600 var profitorienterede.13
Den nationale sundhedskommission ejer direkte nogle hospitaler i Beijing, og nationale universiteter (der administreres direkte af undervisningsministeriet) ejer også tilknyttede hospitaler. Lokale offentlige sundhedsorganer i de enkelte provinser kan have en lignende struktur og ejer ofte provinshospitaler.
Hospitaler betales gennem en kombination af egenbetaling, kompensation fra sygesikringen og, i tilfælde af offentlige hospitaler, statstilskud. Disse subsidier udgjorde 8,5 procent af de samlede indtægter i 2018.14
Selv om honorar efter service er den dominerende form for betaling af udbydere, er diagnoserelaterede gruppebetalinger (DRG), capitation og globale budgetter ved at blive mere populære for indlæggelsesbehandling i udvalgte områder. Pay-for-performance er sjældne. Lokale sundhedsmyndigheder fastsætter gebyrskemaer, og lægernes lønninger og andre betalinger indgår i hospitalsgodtgørelserne. Der er ingen særlige tilskud til indførelse af nye teknologier.
Mental sundhedspleje: Diagnostik, behandling og rehabilitering af psykiske lidelser foregår på særlige psykiatriske hospitaler og på psykologiafdelingerne på de tertiære hospitaler. Patienter med lette sygdomme behandles ofte i hjemmet eller på kommunale klinikker; kun alvorligt psykisk syge patienter behandles på psykiatriske hospitaler. Psykisk sundhedspleje er ikke integreret i den primære sundhedspleje.
Psykiatriske ydelser til ambulante og stationære patienter er dækket af begge offentlige sygesikringsprogrammer (Urban Employee Basic Medical Insurance og Urban-Rural Resident Basic Medical Insurance). I 2018 var der 42 millioner besøg af patienter med psykisk sygdom på særlige psykiatriske hospitaler; i gennemsnit behandlede en psykiater 4,7 patienter om dagen.15
Langtidspleje og social støtte: Langtidspleje og social støtte er ikke en del af Kinas offentlige sygesikring.
I overensstemmelse med den kinesiske tradition ydes langtidspleje hovedsageligt af familiemedlemmer i hjemmet. Der er meget få formelle udbydere af langtidspleje, selv om private udbydere (nogle af dem internationale enheder) er på vej ind på markedet med tjenester rettet mod middelklassen og velhavende familier. Familieplejere har ikke ret til økonomisk støtte eller skattefordele, og langtidsplejeforsikring er stort set ikke-eksisterende; udgifter til pleje på de få eksisterende langtidsplejefaciliteter betales næsten udelukkende af egen lomme.
Regeringen har udpeget 15 byer som pilotområder for langtidsplejeforsikring med henblik på at udvikle en formel national politisk ramme inden 2020. De lokale myndigheder yder ofte visse tilskud til langtidsplejefaciliteter.
I gennemsnit er forholdene på langtidsplejefaciliteterne dårlige, og der er lange ventelister til indskrivning på de bedste faciliteter. De formelle langtidsplejeinstitutioner tilbyder normalt husholdning, måltider og grundlæggende tjenester som transport, men kun meget få sundhedsydelser. Nogle af dem kan dog koordinere sundhedsplejen med de lokale kommunale sygehuse.
Regeringerne tilskynder til at integrere langtidspleje med andre sundhedstjenester, især dem, der finansieres af private investeringer. Der var 3,8 millioner sengepladser til ældre og handicappede i 2016.16
Der findes en del hospicepleje, men den er normalt ikke dækket af sygesikringen.17
Hvad er de vigtigste strategier til at sikre kvaliteten af plejen?
Det er afdelingen for kvalitet i sundhedsvæsenet, som hører under Bureau of Health Politics and Hospital Administration og overvåges af den nationale sundhedskommission, der på nationalt plan er ansvarlig for kvaliteten af plejen. Den nationale sundhedsundersøgelse for patienter og udbydere af sundhedsydelser gennemføres hvert femte år (den seneste var i 2018), og der offentliggøres en rapport efter hver undersøgelse, som fremhæver data om udvalgte kvalitetsindikatorer. Forvaltningsprogrammer for kroniske sygdomme indgår i det essentielle program til udligning af folkesundhed og er gratis for alle kinesiske borgere.
For at blive akkrediteret skal hospitaler opnå en licens fra den lokale sundhedsmyndighed. Læger får deres praksislicenser gennem hospitalerne; licenserne skal fornyes. De lokale sundhedsmyndigheder er ansvarlige for lægecertificering og -revalidering og for hospitalsakkreditering for at sikre kompetencer. Der offentliggøres flere nationale ranglister over hospitaler af tredjeparter, selv om der ikke er nogen økonomiske incitamenter for hospitaler til at opfylde kvalitetsmål.18 Der er ingen offentlige oplysninger om individuelle læger, plejehjem eller hjemmeplejebureauer.
Efter offentliggørelsen af “Temporary Directing Principles of Clinical Pathway Management” af det tidligere sundhedsministerium i 2009 er kliniske forløb nu reguleret nationalt og anvendes på samme måde som kliniske retningslinjer i vestlige lande. Tidligere blev der oprettet patientforløb på hospitalsniveau og ikke på nationalt niveau.
Hvad gøres der for at mindske forskellene?
Der er stadig alvorlige forskelle i adgangen til og kvaliteten af sundhedspleje, selv om Kina har gjort betydelige forbedringer på dette område i det seneste årti. Indkomstrelaterede forskelle i adgangen til sundhedspleje var særligt alvorlige før reformen af sygesikringssystemet for mere end 10 år siden, da de fleste mennesker ikke havde nogen dækning overhovedet. Sundhedsdækning gennem offentligt finansierede forsikringer er nu næsten universel, og der findes sikkerhedsnet for de fattige (se ovenfor). Som følge heraf er de indkomstrelaterede forskelle blevet reduceret betydeligt. Der er imidlertid ikke noget tilsynsorgan til at overvåge eller rapportere om sundhedsforskelle, og der findes ingen målrettede programmer til at reducere forskellene for specifikke grupper.
De resterende forskelle i adgangen skyldes hovedsagelig variationer i forsikringsydelsespakker, der fastsættes lokalt, by- og landfaktorer og indkomstforskelle. Urban Employee Basic Medical Insurance tilbyder lavere omkostningsdeling end Urban-Rural Resident Basic Medical Insurance. De centrale og lokale offentlige tilskud til den grundlæggende sygesikring for indbyggere i byer og landdistrikter er steget i de seneste år.
De fleste gode hospitaler (især tertiære hospitaler) med bedre kvalificeret sundhedspersonale ligger i byområder. Læger i landsbyerne er ofte underuddannede. For at hjælpe med at bygge bro over kløften mellem sundhedsvæsenet i byerne og på landet sponsorerer centralregeringen og de lokale regeringer uddannelse af læger i landdistrikterne på hospitaler i byerne og kræver, at nyuddannede læger skal arbejde som beboere i sundhedsfaciliteter i landdistrikterne. Ikke desto mindre viser China Health Statistical Yearbook, at der fortsat er betydelige forskelle.
Hvad gøres der for at fremme integration af leveringssystemer og koordinering af pleje?
Medicinske alliancer af regionale hospitalsgrupper (der ofte omfatter et tertiært hospital og flere sekundære hospitaler) og primære plejefaciliteter yder primær pleje til patienterne. Formålet er at reducere unødvendige besøg på tertiære sygehuse, reducere sundhedsudgifterne og forbedre effektiviteten. Samtidig kan patienter med alvorlige sundhedsproblemer let henvises til tertiære hospitaler og flyttes tilbage til de primære sundhedsfaciliteter, når deres tilstand er blevet bedre. Hospitalerne i en medicinsk alliance har et fælles elektronisk patientjournalsystem (EHR), og laboratorieresultater, radiologiske billeder og diagnoser er let tilgængelige inden for alliancen. Man håber, at denne form for koordinering af pleje vil imødekomme efterspørgslen efter pleje af kroniske sygdomme, forbedre kvaliteten af sundhedsvæsenet og begrænse de stigende omkostninger, men den anvendes sjældent effektivt.
Der findes tre hovedmodeller for medicinske alliancer.19 Sygehuse i Zhenjiang-modellen har kun én ejer (normalt det lokale sundhedsbureau). Hospitalerne i Wuhan-modellen tilhører ikke den samme ejer, men administration og økonomi varetages alle af ét tertiært hospital. Hospitalerne i Shanghai-modellen deler kun ledelse og tekniske færdigheder; ejerskab og økonomisk ansvar er adskilt. Shanghai-modellen er dominerende i Kina.
Hvad er status for elektroniske patientjournaler?
Næsten alle udbydere af sundhedsydelser har oprettet deres eget EHR-system. Inden for hospitalerne er EHR’erne også forbundet med sygesikringssystemerne med henblik på betaling af erstatningskrav med unikke patientidentifikatorer (forsikrings-id eller statsborgerskabs-id). EHR-systemerne varierer imidlertid betydeligt fra hospital til hospital og er normalt ikke integrerede eller interoperable. Patienterne skal ofte medbringe en udskrevet patientjournal, hvis de ønsker at gå til læger på forskellige sygehuse. Selv om hospitalerne er ejet af det samme lokale sundhedsvæsen eller er tilknyttet de samme universiteter, kan der anvendes forskellige EHR-systemer.
Patienterne bruger generelt ikke EHR-systemer til at få adgang til oplysninger, planlægge aftaler, sende sikre beskeder, fornyelse af recepter eller få adgang til lægenotater. Der findes ingen national strategi for etablering af standardiserede EHR-systemer; nogle regioner er dog i den indledende fase af planlægningen af etablering af regionale EHR-systemer.
Hvordan holdes omkostningerne nede?
Sundhedsudgifterne er steget betydeligt i de seneste årtier på grund af sygesikringsreformen, en aldrende befolkning, den økonomiske udvikling og sundhedsteknologiske fremskridt. Sundhedsudgifterne er steget fra 584 CNY (164 USD) pr. indbygger i 2004 til 4 237 CNY (1 194 USD) i 2018.20
En reform af leverandørernes betaling er en vigtig strategi til omkostningsbegrænsning. Før indførelsen af DRG’er, globale budgetter og capitation i 2009 var betaling efter service den vigtigste betalingsmekanisme, og forbruger- og lægeinduceret efterspørgsel øgede omkostningerne betydeligt. Globale budgetter er blevet anvendt i mange regioner; disse er forholdsvis nemme at gennemføre for myndighederne.
Som nævnt ovenfor tilskynder regeringen også til brug af kommune- og byhospitaler frem for den dyrere pleje, der ydes på tertiære hospitaler. Hospitalerne konkurrerer på kvalitet, teknologiniveau og egenbetalingssatser.
På township-, kommune- og amtshospitaler blev der i 2013 indført en kampagne med “nul-opslag” for receptpligtig medicin for at begrænse de stigende medicinudgifter. Dette program blev udvidet til sekundære og tertiære hospitaler i mange regioner.
Dertil kommer, at den nationale udviklings- og reformkommission og den nationale sundhedskommission sætter strenge begrænsninger på udbuddet af nye hospitalsbygninger og hospitalssenge, og de kontrollerer også indkøb af højteknologisk udstyr, f.eks. MR-scannere.
Hvilke større innovationer og reformer er der for nylig blevet indført?
I marts 2018 fremlagde den 13. nationale folkekongres en plan for omstrukturering af det største kabinet (statsrådet) med henblik på at forbedre effektiviteten og de offentlige tjenester (se ovenfor).