- Como funciona a cobertura universal de saúde?
- Como está organizado o sistema de entrega e como os provedores são pagos?
- Quais são as principais estratégias para garantir a qualidade dos cuidados?
- O que está sendo feito para reduzir as disparidades?
- O que está a ser feito para promover a integração do sistema de prestação de cuidados e coordenação de cuidados?
- Qual é o status dos registros eletrônicos de saúde?
- Como estão contidos os custos?
- Que grandes inovações e reformas foram introduzidas recentemente?
Como funciona a cobertura universal de saúde?
China alcançou em grande parte a cobertura universal de seguro em 2011 através de três programas de seguro público1:
- O Seguro Médico Básico dos Funcionários Urbanos, obrigatório para residentes urbanos com empregos formais, foi lançado em 1998.
- O Novo Esquema Médico Cooperativo Voluntário foi oferecido aos residentes rurais em 2003.
- O Seguro Médico Básico Voluntário para Residentes Urbanos foi lançado em 2007 para cobrir residentes urbanos sem empregos formais, incluindo crianças, idosos e autônomos.
Em 2016, o governo central da China, o Conselho de Estado, anunciou que fundiria o Newly Cooperative Medical Scheme e o Seguro Médico Básico para Residentes Urbanos para expandir o pool de risco e reduzir os custos administrativos.2 Esta consolidação ainda está em curso. O programa combinado de seguro público é agora chamado de Seguro Médico Básico para Residentes Urbanos-Rurais.
Porque a China tem uma população enorme, a cobertura do seguro foi aumentada gradualmente. Em 2011, aproximadamente 95 por cento da população chinesa estava coberta por um dos três seguros médicos. A cobertura de seguro não é necessária na China.
Solução do governo: O governo central da China tem a responsabilidade geral pela legislação, política e administração da saúde nacional. Ele é orientado pelo princípio de que todo cidadão tem direito a receber serviços básicos de saúde. Os governos locais – províncias, prefeituras, cidades, municípios e vilas – são responsáveis pela organização e prestação desses serviços.
As agências e autoridades de saúde nacionais e locais têm responsabilidades abrangentes pela qualidade e segurança da saúde, controle de custos, cronograma de taxas dos prestadores, tecnologia da informação sanitária, diretrizes clínicas e equidade na saúde.
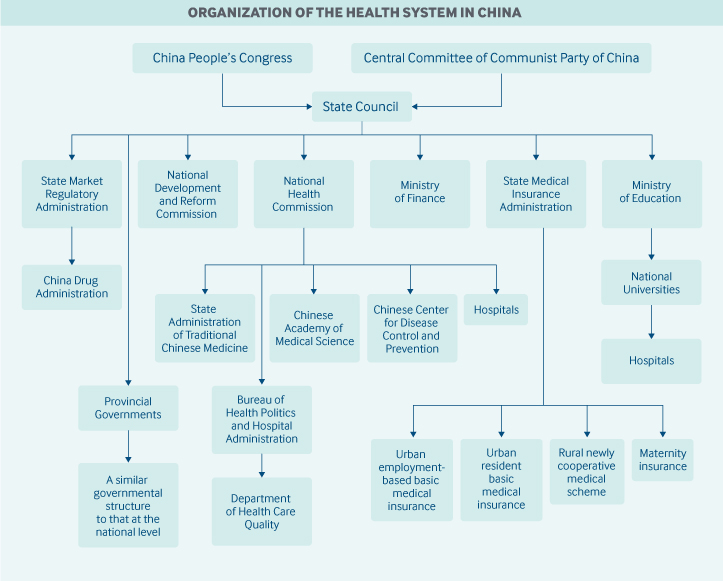
Em março de 2018, o Conselho de Estado reorganizou a estrutura de saúde do governo central. As responsabilidades de várias agências incluem o seguinte:
- A Comissão Nacional de Saúde é a principal agência nacional de saúde. A Comissão Nacional de Saúde formula políticas nacionais de saúde; coordena e faz avançar a reforma médica e de saúde; e supervisiona e administra a saúde pública, a assistência médica, a resposta a emergências de saúde e os serviços de planejamento familiar. A Administração Estatal de Medicina Tradicional Chinesa é afiliada à agência.
- A Administração Estatal de Seguros Médicos supervisiona os programas de seguro médico básico, seguro médico catastrófico, um programa de seguro maternidade, o preço de produtos farmacêuticos e serviços de saúde, e um programa de assistência financeira médica.
- O Congresso Nacional do Povo é responsável pela legislação de saúde. Entretanto, grandes políticas e reformas de saúde podem ser iniciadas pelo Conselho de Estado e pelo Comitê Central do Partido Comunista, e estas também são consideradas lei.
- A Comissão Nacional de Desenvolvimento e Reforma supervisiona os planos de infra-estrutura de saúde e a competição entre os provedores de saúde.
- O Ministério da Fazenda fornece fundos para subsídios governamentais de saúde, contribuições para seguros de saúde e infra-estrutura do sistema de saúde.
- A recém-criada Administração Reguladora do Mercado Estatal inclui a Administração de Medicamentos da China, que é responsável pela aprovação de medicamentos e licenças.
- O Centro de Controle e Prevenção de Doenças da China, embora não seja uma agência governamental, é administrado pela Comissão Nacional de Saúde.
- A Academia Chinesa de Ciências Médicas, sob a Comissão Nacional de Saúde, é o centro nacional de pesquisa em saúde.
Os governos locais (das prefeituras, condados e cidades) podem ter suas próprias comissões, gabinetes ou departamentos de saúde. Centros de controle e prevenção de doenças também existem em áreas locais e também são administrados por comissões locais, secretarias ou departamentos de saúde. Em nível nacional, o Centro de Controle e Prevenção de Doenças da China fornece apenas suporte técnico aos centros locais.
Sistema de seguro de saúde público: Em 2018, a China gastou aproximadamente 6,6% do PIB em cuidados de saúde, o que corresponde a CNY 5.912 bilhões (USD 1.665 bilhões).3 Vinte e oito por cento foi financiado pelos governos central e local, 44% foi financiado por seguros de saúde públicos, seguros de saúde privados ou doações de saúde social, e 28% foi pago fora do bolso.4
O Seguro Médico Básico dos Empregados da China é financiado principalmente pelos impostos sobre a folha de pagamento dos empregados e empregadores, com um financiamento mínimo do governo. A participação é obrigatória para trabalhadores em áreas urbanas. Em 2018, 316,8 milhões tinham seguro baseado no empregado.5 A base da contribuição do empregado para a folha de pagamento é limitada a 300 por cento do salário médio local; a folha de pagamento individual acima desse nível não é tributada. Na maioria das províncias, as taxas de impostos individuais são de cerca de 2 por cento. As taxas de imposto para os empregadores variam de acordo com a província. A base para as contribuições dos empregadores é a soma das folhas de pagamento dos empregados. Os membros da família dos trabalhadores não empregados não são cobertos.
O Seguro Médico Básico dos Residentes Rurais cobre os residentes rurais e os indivíduos urbanos, autônomos, crianças, estudantes, adultos idosos e outros. O seguro é voluntário ao nível do agregado familiar. Em 2018, 897,4 milhões foram cobertos pelos dois seguros (o plano rural e o plano não assalariado urbano) que compõem este programa.
Urban-Rural Resident Basic Medical Insurance é financiado através de prêmios fixos anuais. As contribuições para prêmios individuais são mínimas, e os subsídios governamentais para os prêmios de seguro compõem a maior parte das receitas das seguradoras. Em regiões onde a economia está menos desenvolvida, o governo central fornece uma parcela muito maior de subsídios do que os governos provinciais e prefeituras. Nas províncias mais desenvolvidas, a maioria dos subsídios é fornecida localmente (principalmente pelos governos provinciais).
Os poucos residentes estrangeiros permanentes têm direito aos mesmos benefícios de cobertura que os cidadãos. Imigrantes indocumentados e visitantes não são cobertos pelo seguro de saúde financiado pelo governo.
Solução do seguro de saúde privado: Comprado principalmente por indivíduos de maior renda e por empregadores para seus trabalhadores, o seguro privado pode ser usado para cobrir franquias, co-pagamentos e outros custos compartilhados, bem como para fornecer cobertura para serviços caros não pagos pelo seguro público.
Não há estatísticas disponíveis sobre a porcentagem da população com cobertura privada. Os seguros de saúde privados são fornecidos principalmente por seguradoras comerciais com fins lucrativos.
O valor total de prêmios de seguros de saúde privados cresceu 28,9% ao ano entre 2010 e 2015.6 Em 2015, os prêmios de seguros de saúde privados representaram 5,9% do total de gastos com saúde.7 O governo chinês está incentivando o desenvolvimento do mercado de seguros privados, e algumas seguradoras estrangeiras entraram recentemente no mercado.
Serviços cobertos: O pacote de benefícios é muitas vezes definido pelos governos locais. O seguro médico básico financiado pelo governo normalmente cobre:
- cuidado hospitalar hospitalar (províncias e cidades selecionadas)
- cuidado hospitalar primário e especializado
- medicamentos prescritos
- cuidado médico mental
- terapia física
- cuidado de emergência
- medicina chinesa tradicional.
Poucos serviços dentários (como extração de dentes, mas não limpeza) e serviços de optometria são cobertos, mas a maioria é paga fora do bolso. Os cuidados domiciliares e os cuidados hospitalares também não estão frequentemente incluídos. Equipamentos médicos duráveis, como cadeiras de rodas e aparelhos auditivos, muitas vezes não estão cobertos.
Serviços preventivos, como imunização e rastreio de doenças, estão incluídos num pacote separado de benefícios de saúde pública financiado pelo governo central e local; cada residente tem direito a estes sem co-pagamentos ou franquias. A cobertura é específica para cada pessoa; não há acordos de benefícios familiares ou domésticos.
A assistência à maternidade também é coberta por um programa de seguro separado; está atualmente sendo incorporada ao plano básico de seguro médico.
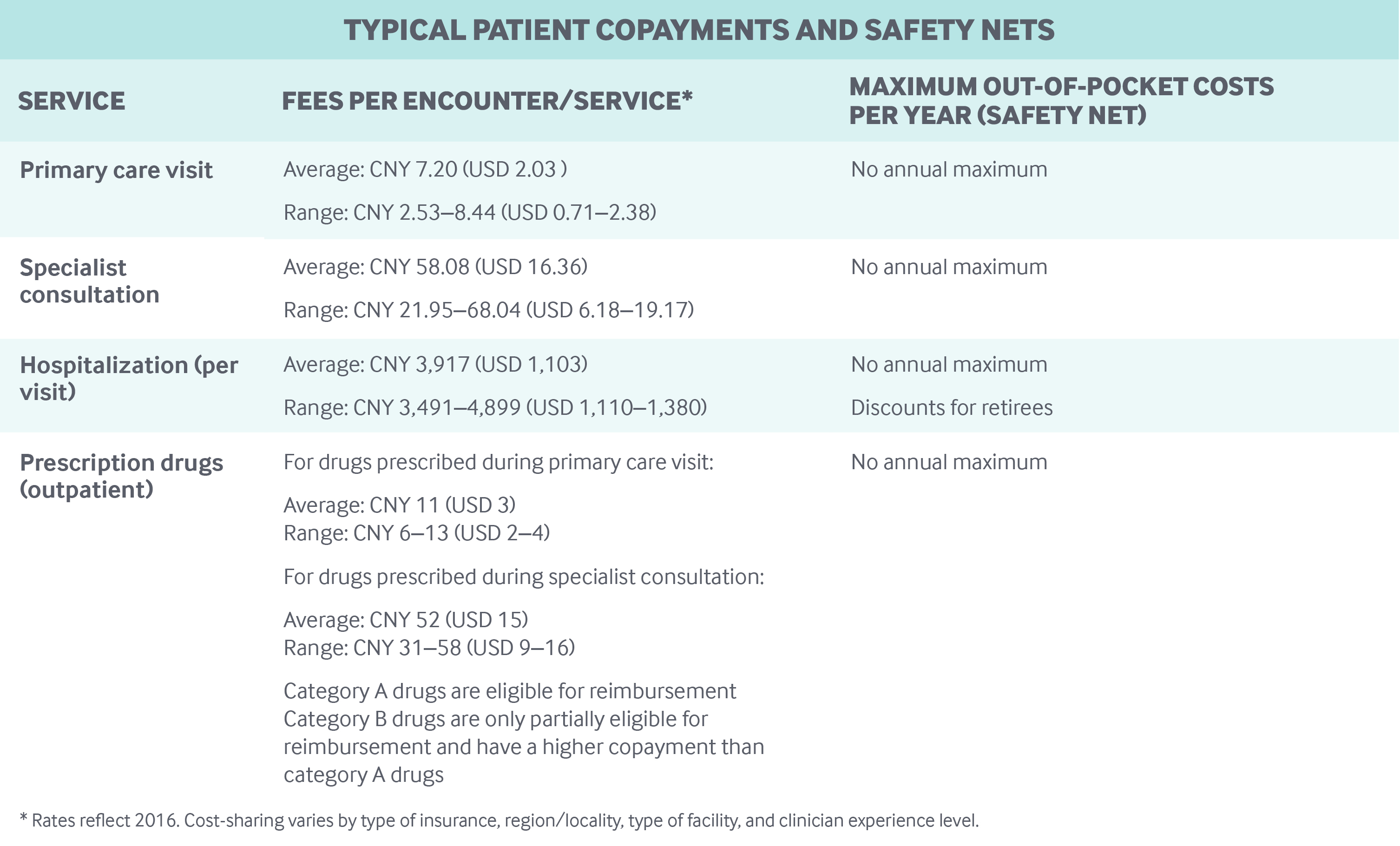
Partilha de custos e gastos fora do bolso: Os cuidados hospitalares e ambulatoriais, incluindo medicamentos prescritos, estão sujeitos a diferentes franquias, co-pagamentos e tetos de reembolso, dependendo do plano de seguro, região, tipo de hospital (comunitário, secundário ou terciário), e outros fatores:
- Pagamentos para consultas médicas ambulatoriais são frequentemente pequenos (CNY 5-10, ou USD 2-3), embora os médicos com títulos de professor tenham co-pagamentos muito mais altos.
- As comparticipações de medicamentos variam; eram cerca de 50% a 80% do custo do medicamento em Pequim em 2018, dependendo do tipo de hospital.
- As comparticipações de internamentos hospitalares são muito mais altas do que para serviços ambulatoriais.
Não há comparticipações anuais de gastos fora do bolso. Em 2018, o gasto per capita fora do bolso era de CNY 1.186 (USD 262) – representando cerca de 28% do total de gastos com saúde.8 Uma porcentagem relativamente alta de gastos fora do bolso é com medicamentos prescritos.
Os programas de seguro público só reembolsam pacientes até um determinado limite, acima do qual os residentes devem cobrir todos os gastos fora do bolso. Os limites máximos de reembolso são significativamente mais baixos para atendimento ambulatorial do que para atendimento hospitalar. Por exemplo, em 2018, o teto para atendimento ambulatorial era de CNY 3.000 (USD 845) para residentes de Pequim sob o Seguro Médico Básico para Residentes Urbanos-Rurais. Em comparação, o teto para atendimento hospitalar era de CNY 200.000 (USD 56.338). As franquias anuais têm que ser cumpridas antes dos reembolsos, e diferentes franquias anuais podem ser aplicadas para atendimento ambulatorial e hospitalar.
Serviços preventivos, tais como exames de câncer e vacinação contra gripe, são cobertos por um programa de saúde pública separado. Crianças e idosos não têm co-pagamentos para estes serviços, mas outros residentes têm de pagar 100% destes serviços fora do bolso.
As pessoas podem usar serviços de saúde fora da rede (mesmo em todas as províncias), mas estes têm co-pagamentos mais elevados.
Redes de segurança: Para indivíduos que não têm condições de pagar prêmios individuais para seguros de saúde com financiamento público ou que não podem cobrir gastos fora do bolso, um programa de assistência financeira médica, financiado pelos governos locais e doações sociais, serve como uma rede de segurança tanto em áreas urbanas como rurais.
O programa de assistência financeira médica prioriza gastos catastróficos com cuidados, com alguma cobertura de custos do departamento de emergência e outras despesas. Os fundos são utilizados principalmente para pagar deduções individuais, co-pagamentos e gastos médicos que excedam os limites máximos anuais de benefícios, bem como prêmios individuais para seguros de saúde financiados pelo governo. Em 2018, 76,7 milhões de pessoas (aproximadamente 5,5% da população) receberam essa assistência para inscrição em planos de saúde, e 53,6 milhões de pessoas (3,8% da população) receberam fundos para despesas diretas com saúde.9
Como está organizado o sistema de entrega e como os provedores são pagos?
Educação física e força de trabalho: O número de médicos não está regulamentado a nível nacional, e o governo está a tentar encorajar mais pessoas a completar a escola de medicina. Todas as escolas médicas são públicas. A matrícula varia de acordo com a região, variando de CNY 5.000 (USD 1.408) a CNY 10.000 (USD 2.816) por ano. A mensalidade é fortemente subsidiada pelo governo.
Para assegurar um fornecimento de prestadores de serviços médicos em áreas rurais ou remotas, a China dispensa a mensalidade e reduz as qualificações de entrada para alguns estudantes de medicina. Estudantes de medicina que freqüentam esses programas de ensino devem trabalhar em áreas rurais ou remotas por pelo menos seis anos após a graduação.
Cuidados primários: Os cuidados primários são prestados principalmente por:
- Médicos de aldeia e agentes de saúde comunitários em clínicas rurais
- Médicos gerais (GPs) ou médicos de família em hospitais de aldeia rural e hospitais comunitários urbanos
- Profissionais médicos (médicos e enfermeiros) em hospitais secundários e terciários.
Em 2018, existiam 506.003 estabelecimentos públicos de cuidados primários e 437.636 clínicas privadas de aldeia. Os médicos de aldeia, que não são médicos de aldeia licenciados, só podem trabalhar em clínicas de aldeia. Em 2018, existiam 907.098 médicos de aldeia e trabalhadores da saúde. Clínicas de aldeia em áreas rurais recebem apoio técnico de hospitais de aldeia.
Os doentes são encorajados a procurar cuidados em clínicas de aldeia, hospitais de aldeia ou hospitais comunitários porque a partilha de custos é mais baixa nestes locais de prestação de cuidados do que nos hospitais secundários ou terciários. No entanto, os residentes podem escolher ver um GP num hospital de nível superior. Não é necessário inscrever-se previamente com um médico de clínica geral, e geralmente não é necessário consultar especialistas em ambulatório. Há poucas localidades que usam GPs como porteiros.
Em 2018, a China tinha 308.740 GPs licenciados e assistentes, representando 8,6% de todos os médicos licenciados e médicos assistentes.10 Ao contrário dos médicos de aldeia e dos trabalhadores da saúde nas clínicas de aldeia, os médicos de aldeia raramente trabalham em consultórios individuais ou em grupo; a maioria é empregada por hospitais e trabalha com enfermeiros e médicos não-médicos, que também são empregados hospitalares.
Os médicos de aldeia e os médicos não-médicos são por vezes empregados como gestores ou coordenadores de cuidados para assistir os médicos de família no tratamento de pacientes com doenças crónicas ou necessidades complexas. A coordenação de cuidados geralmente não é bem incentivada, embora seja sempre incentivada pelas autoridades de saúde.
As tabelas de preços para cuidados primários em instituições de saúde financiadas pelo governo são reguladas pelas autoridades de saúde locais e pelos Bureaus of Commodity Prices. Os médicos de atendimento primário em hospitais e clínicas públicas não podem faturar acima da tabela de preços. Para incentivar o investimento não governamental em cuidados de saúde, a China começou a permitir que clínicas e hospitais não públicos cobrassem acima da tabela de taxas em 2014.11
Os médicos e trabalhadores da saúde em clínicas de aldeia ganham renda através de reembolsos por serviços clínicos e serviços de saúde pública como imunizações e exames de doenças crônicas; subsídios governamentais também estão disponíveis. Os rendimentos variam substancialmente de acordo com a região. Os médicos de família nos hospitais recebem um salário base juntamente com pagamentos baseados em atividades, tais como taxas de registro de pacientes. Com a taxa por serviço ainda sendo o mecanismo de pagamento dominante nos hospitais (ver abaixo), os médicos baseados em hospitais têm fortes incentivos financeiros para induzir a demanda. Estima-se que os salários constituem apenas um quarto dos rendimentos dos médicos; pensa-se que o resto é derivado das actividades da prática. Não são reportadas estatísticas oficiais de rendimentos dos médicos.
Em 2018, 42% das despesas ambulatoriais e 28% das despesas de internação, em média, foram para medicamentos prescritos para pacientes em hospitais.12
Cuidado especialista ambulatorial: Os especialistas em regime ambulatório são empregados e normalmente trabalham em hospitais. A maioria dos especialistas exerce em apenas um hospital, embora a prática em múltiplos ambientes esteja sendo introduzida e incentivada na China. Os especialistas recebem remuneração na forma de um salário base mais pagamentos baseados em atividades, com tabelas de honorários estabelecidas pelas autoridades locais de saúde e Bureaus of Commodity Prices.
Os pacientes têm a escolha de um especialista através do seu hospital. Os especialistas ambulatórios são pagos com base em honorários por serviço através dos hospitais em que trabalham, e os médicos especialistas nos hospitais públicos não podem faturar acima da tabela de honorários.
Mecanismos administrativos para pagamentos diretos dos pacientes aos prestadores de serviços: Os pacientes pagam franquias e co-pagamentos aos hospitais para atendimento primário e consultas de consultório de médicos especialistas e para internações hospitalares no ponto de atendimento. Os hospitais cobram diretamente das seguradoras o pagamento do restante coberto ao mesmo tempo através de sistemas de faturamento eletrônico.
Apois do atendimento: Como os médicos e profissionais de saúde da aldeia muitas vezes vivem na mesma comunidade que os pacientes, eles fornecem voluntariamente alguns cuidados após o horário de trabalho, quando necessário. Além disso, hospitais de vilas rurais e hospitais secundários e terciários urbanos têm departamentos de emergência (DE) onde tanto médicos de cuidados primários como especialistas estão disponíveis, minimizando a necessidade de centros de atendimento após o horário de internação. Nos EDs, a triagem de enfermagem não é necessária e há poucas outras restrições, por isso as pessoas podem simplesmente entrar e se registrar para receber cuidados a qualquer momento. O uso de DE não é substancialmente mais caro do que os cuidados habituais para os pacientes.
Informações sobre as visitas de emergência dos pacientes não são enviadas rotineiramente aos seus médicos de cuidados primários. Os pacientes podem chamar 120 ou 999 para serviços de ambulância de emergência a qualquer momento.
Hospitais: Os hospitais podem ser públicos ou privados, sem fins lucrativos ou com fins não lucrativos. A maioria dos hospitais municipais e comunitários são públicos, mas tanto os hospitais secundários e terciários públicos como privados existem em áreas urbanas.
Hospitais municipais e comunitários urbanos são frequentemente considerados como instalações de cuidados primários, mais como clínicas de aldeia do que hospitais reais.
Em 2018, havia aproximadamente 12.000 hospitais públicos e 21.000 hospitais privados (excluindo hospitais municipais e comunitários), dos quais cerca de 20.500 não tinham fins lucrativos e 12.600 tinham fins lucrativos.13
A Comissão Nacional de Saúde possui diretamente alguns hospitais em Pequim, e as universidades nacionais (administradas diretamente pelo Ministério da Educação) também possuem hospitais afiliados. As agências de saúde do governo local em cada província podem ter uma estrutura similar e muitas vezes possuir hospitais provinciais.
Hospitais são pagos através de uma combinação de pagamentos sem dinheiro, compensação de seguro de saúde e, no caso de hospitais públicos, subsídios do governo. Esses subsídios representaram 8,5% da receita total em 2018,14
Embora a taxa por serviço seja a forma dominante de pagamento do provedor, os pagamentos relacionados ao grupo de diagnóstico (GDH), a capitação e os orçamentos globais estão se tornando mais populares para atendimento hospitalar em áreas selecionadas. O pagamento pelo desempenho é raro. As autoridades locais de saúde estabelecem tabelas de honorários, e os salários dos médicos e outros pagamentos estão incluídos nos reembolsos hospitalares. Não há subsídios especiais para a adoção de novas tecnologias.
Saúde mental: O diagnóstico, tratamento e reabilitação de condições de saúde mental são prestados em hospitais psiquiátricos especiais e nos departamentos de psicologia dos hospitais terciários. Pacientes com doenças leves são frequentemente tratados em casa ou nas clínicas comunitárias; apenas pacientes com doenças mentais graves são tratados nos hospitais psiquiátricos. Os cuidados de saúde mental não estão integrados aos cuidados primários.
Os serviços de saúde mental ambulatórios e internados estão cobertos por ambos os programas de seguro de saúde pública (Seguro Médico Básico de Empregados Urbanos e Seguro Médico Básico de Residentes Urbanos-Rurais). Em 2018, houve 42 milhões de visitas de pacientes de saúde mental a hospitais psiquiátricos especiais; em média, um psiquiatra tratou 4,7 pacientes por dia.15
Cuidados de longa duração e apoios sociais: Os cuidados a longo prazo e os apoios sociais não fazem parte do seguro de saúde público da China.
De acordo com a tradição chinesa, os cuidados a longo prazo são prestados principalmente por membros da família em casa. Existem muito poucos prestadores formais de cuidados a longo prazo, embora prestadores privados (alguns deles entidades internacionais) estejam a entrar no mercado, com serviços destinados a famílias de classe média e ricas. Os cuidadores familiares não têm direito a apoio financeiro ou benefícios fiscais, e o seguro de cuidados prolongados é praticamente inexistente; as despesas com cuidados nos poucos estabelecimentos de cuidados prolongados existentes são pagas quase inteiramente fora do bolso.
O governo designou 15 cidades como locais piloto para o seguro de cuidados prolongados, com o objectivo de desenvolver um quadro formal de políticas nacionais até 2020. Os governos locais muitas vezes fornecem alguns subsídios aos estabelecimentos de cuidados de longo prazo.
Em média, as condições nos estabelecimentos de cuidados de longo prazo são pobres, e há longas listas de espera para a inscrição em estabelecimentos de alta qualidade. Os estabelecimentos formais de cuidados de longo prazo geralmente fornecem serviços de limpeza, refeições e serviços básicos como transporte, mas muito poucos serviços de saúde. Alguns, no entanto, podem coordenar os cuidados de saúde com os hospitais municipais ou comunitários locais.
Governos encorajam a integração dos cuidados de longo prazo com outros serviços de saúde, particularmente aqueles financiados por investimento privado. Havia 3,8 milhões de leitos para idosos e deficientes em 2016.16
Está disponível algum cuidado hospitalar, mas normalmente não é coberto pelo seguro de saúde.17
Quais são as principais estratégias para garantir a qualidade dos cuidados?
O Departamento de Qualidade dos Cuidados de Saúde, que está dentro do Gabinete de Política de Saúde e Administração Hospitalar e é supervisionado pela Comissão Nacional de Saúde, é responsável a nível nacional pela qualidade dos cuidados. A Pesquisa do Serviço Nacional de Saúde para pacientes e prestadores de cuidados é realizada a cada cinco anos (o último foi em 2018), e um relatório é publicado após cada pesquisa destacando dados sobre indicadores de qualidade selecionados. Os programas de gestão de doenças crônicas estão incluídos no Programa Essencial de Equalização da Saúde Pública e são gratuitos para todos os cidadãos chineses.
Para serem credenciados, os hospitais devem obter uma licença da autoridade sanitária local. Os médicos obtêm suas licenças de prática através dos hospitais; as licenças estão sujeitas a renovação. As autoridades locais de saúde são responsáveis pela recertificação e revalidação dos médicos e pelo credenciamento hospitalar para garantir a competência. Vários rankings nacionais de hospitais são publicados por terceiros, embora não haja incentivos financeiros para que os hospitais cumpram metas de qualidade.18 Nenhuma informação pública sobre médicos individuais, lares ou agências de cuidados domiciliares é disponibilizada.
Na sequência da liberação dos “Princípios Orientadores Temporários de Gestão de Caminhos Clínicos” pelo antigo Ministério da Saúde em 2009, os caminhos clínicos são agora regulados nacionalmente e usados de forma semelhante às diretrizes clínicas nos países ocidentais. Anteriormente, os caminhos eram criados no hospital, e não no nível nacional.
O que está sendo feito para reduzir as disparidades?
Ainda existem grandes disparidades na acessibilidade e qualidade dos cuidados de saúde, embora a China tenha feito melhorias significativas a este respeito na última década. As disparidades no acesso aos cuidados de saúde relacionadas com os rendimentos eram especialmente graves antes da reforma do sistema de seguro de saúde há mais de 10 anos, uma vez que a maioria das pessoas não tinha qualquer cobertura. A cobertura de saúde através de seguros financiados publicamente é agora quase universal, e existem redes de segurança para os pobres (ver acima). Como resultado, as disparidades relacionadas à renda foram reduzidas substancialmente. No entanto, não existe uma agência de supervisão para monitorar ou informar sobre disparidades de saúde e não existem programas específicos para reduzir as disparidades para grupos específicos.
As disparidades recorrentes no acesso são devidas principalmente à variação nos pacotes de benefícios de seguro que são determinados localmente, a fatores urbanos e rurais, e à desigualdade de renda. O Seguro Médico Básico do Funcionário Urbano oferece uma repartição de custos mais baixa do que o Seguro Médico Básico do Residente Urbano-Rural. Os subsídios do governo central e local ao Seguro Médico Básico de Residentes Urbanos-Rurais aumentaram nos últimos anos.
Os hospitais mais bons (particularmente os terciários) com profissionais de saúde mais qualificados estão em áreas urbanas. Os médicos das aldeias são frequentemente sub-treinados. Para ajudar a preencher a lacuna urbano-rural da saúde, o governo central e os governos locais patrocinam treinamento para médicos rurais em hospitais urbanos e exigem que os novos médicos graduados trabalhem como residentes em unidades de saúde rurais. No entanto, o Anuário Estatístico de Saúde da China mostra que continuam a existir disparidades substanciais.
O que está a ser feito para promover a integração do sistema de prestação de cuidados e coordenação de cuidados?
As alianças médicas de grupos hospitalares regionais (muitas vezes incluindo um hospital terciário e vários hospitais secundários) e as instalações de cuidados primários prestam cuidados primários aos pacientes. Os objectivos são reduzir as visitas desnecessárias aos hospitais terciários, reduzir os custos dos cuidados de saúde e melhorar a eficiência. Ao mesmo tempo, pacientes com graves problemas de saúde podem ser encaminhados facilmente para hospitais terciários e transferidos de volta para instalações de cuidados primários depois que sua condição melhorar. Os hospitais de uma aliança médica compartilham um sistema comum de registro eletrônico de saúde (EHR), e os resultados de laboratório, imagens radiológicas e diagnósticos estão facilmente disponíveis dentro da aliança. Espera-se que esse tipo de coordenação de cuidados atenda à demanda por cuidados com doenças crônicas, melhore a qualidade dos cuidados de saúde e contenha custos crescentes, mas raramente é empregado de forma eficiente.
Existem três modelos principais de aliança médica.19 Os hospitais do modelo Zhenjiang têm apenas um proprietário (geralmente o bureau de saúde local). Aqueles no modelo Wuhan não pertencem ao mesmo dono, mas a administração e as finanças são todas tratadas por um hospital terciário. Os hospitais do modelo de Xangai compartilham apenas a gestão e as habilidades técnicas; a propriedade e a responsabilidade financeira são separadas. O modelo de Xangai é dominante na China.
Qual é o status dos registros eletrônicos de saúde?
Inicialmente todos os prestadores de serviços de saúde estabeleceram seu próprio sistema de EHR. Dentro dos hospitais, os EHRs também estão ligados aos sistemas de seguro de saúde para pagamento de sinistros, com identificadores únicos de pacientes (identificação do seguro ou de cidadania). No entanto, os sistemas de EHR variam significativamente de hospital para hospital e geralmente não são integrados ou interoperáveis. Muitas vezes, os pacientes devem trazer consigo um registro de saúde impresso, se quiserem consultar médicos em diferentes hospitais. Mesmo que os hospitais sejam de propriedade do mesmo departamento de saúde local ou afiliados às mesmas universidades, podem ser utilizados diferentes sistemas de RSE.
Os pacientes geralmente não utilizam sistemas de RSE para acessar informações, agendar consultas, enviar mensagens seguras, recarregar receitas médicas ou acessar anotações médicas. Não existe uma estratégia nacional para estabelecer sistemas de RSE padronizados; no entanto, algumas regiões estão nas fases preliminares de planejamento para estabelecer RSE regionais.
Como estão contidos os custos?
Os gastos com saúde aumentaram significativamente nas últimas décadas devido à reforma do seguro de saúde, ao envelhecimento da população, ao desenvolvimento econômico e aos avanços da tecnologia da saúde. Os gastos com saúde aumentaram de CNY 584 (USD 164) per capita em 2004 para CNY 4.237 (USD 1.194) em 2018,20
A reforma do pagamento de provedores é uma estratégia chave de contenção de custos. Antes da introdução dos GDD em 2009, os orçamentos globais e a capitação, a taxa por serviço era o principal mecanismo de pagamento, e a demanda induzida por consumidores e médicos aumentou significativamente os custos. Orçamentos globais têm sido usados em muitas regiões; estes são relativamente fáceis de implementar pelas autoridades.
Como foi observado acima, o governo também encoraja o uso de hospitais comunitários e municipais sobre os cuidados mais caros prestados em hospitais terciários. Os hospitais competem em qualidade, nível de tecnologia e taxas de copagamento.
Nos hospitais municipais, comunitários e distritais, uma campanha de “marcação zero” para medicamentos prescritos foi introduzida em 2013 para conter o aumento dos custos dos medicamentos. Este programa foi estendido a hospitais secundários e terciários em muitas regiões.
Além disso, a Comissão Nacional de Desenvolvimento e Reforma e a Comissão Nacional de Saúde colocam restrições rigorosas de fornecimento em novos prédios hospitalares e leitos hospitalares, e também controlam a compra de equipamentos de alta tecnologia, tais como scanners de ressonância magnética.
Que grandes inovações e reformas foram introduzidas recentemente?
Em março de 2018, o XIII Congresso Nacional Popular revelou um plano de reestruturação do seu maior gabinete (o Conselho de Estado), a fim de melhorar a eficiência e os serviços públicos (ver acima).